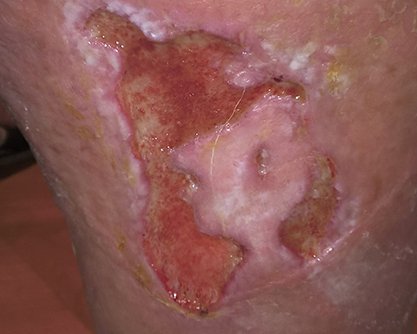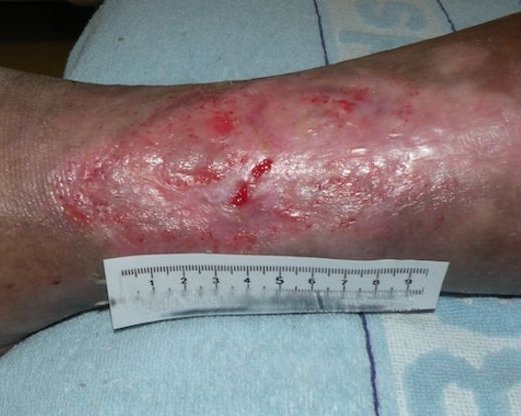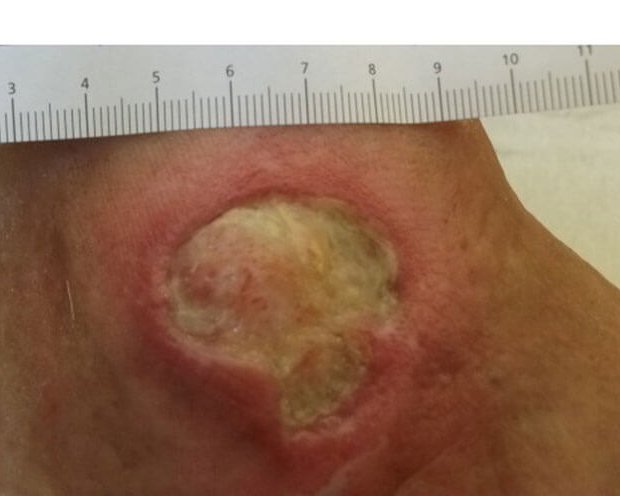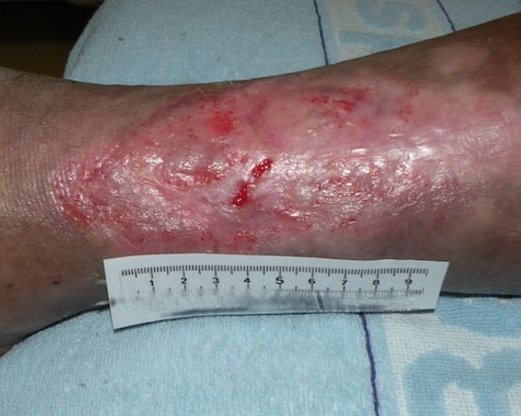
Wundheilungsphasen
Unter Wundheilung werden alle Prozesse zusammengefasst, die dazu führen, dass eine Wunde sich wieder schließt. Traditionell wird die Wundheilung in drei Phasen eingeteilt:
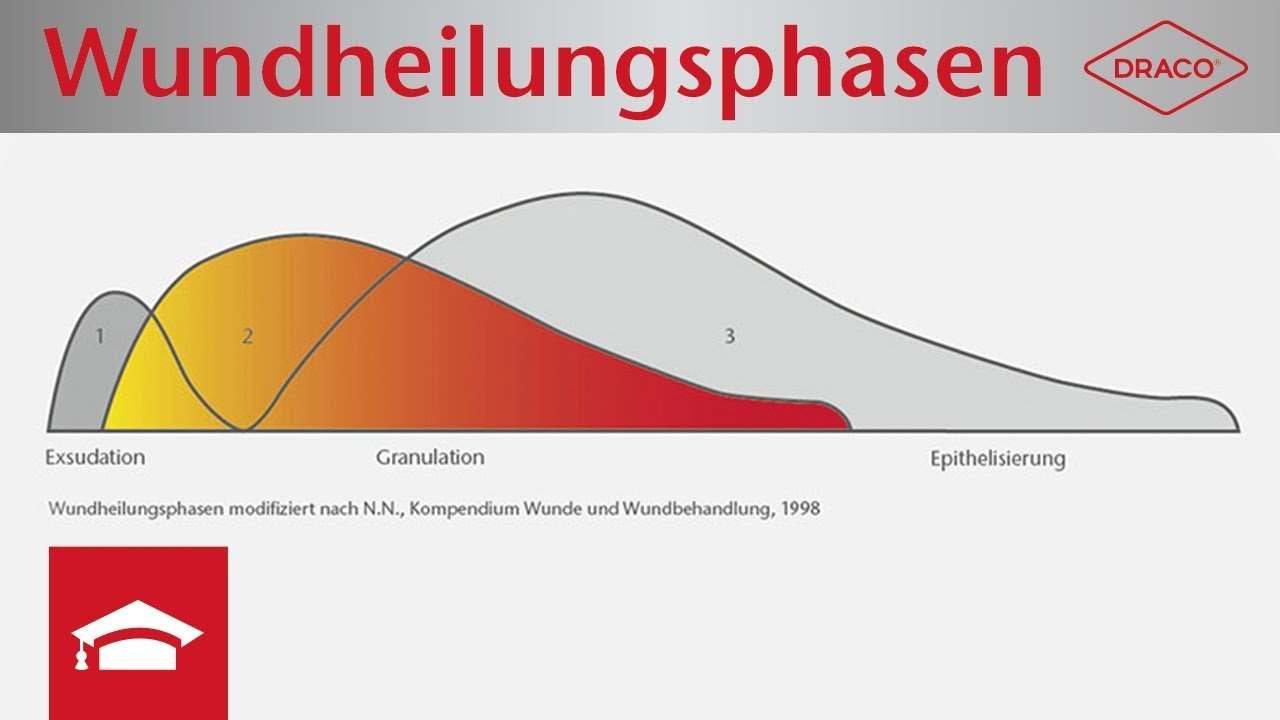
- Exsudationsphase (Tag 1-4): Blutstillung und Blutreinigung
- Granulationsphase (Tag 2-14): Aufbau von Granulationsgewebe
- Epithelisierungsphase (Tag 3-21): Ausreifung, Narbenbildung und Epithelisierung
Wundheilungsphasen im Überblick
Die Wundheilung erfolgt durch drei präzise und hoch programmierte Phasen: Exsudationsphase, Granulationsphase, Epithelisierungsphase. Der zeitliche Verlauf der einzelnen Wundheilungsphasen variiert in Abhängigkeit von der Wundgröße und Art der Verletzung und überschneidet sich häufig.
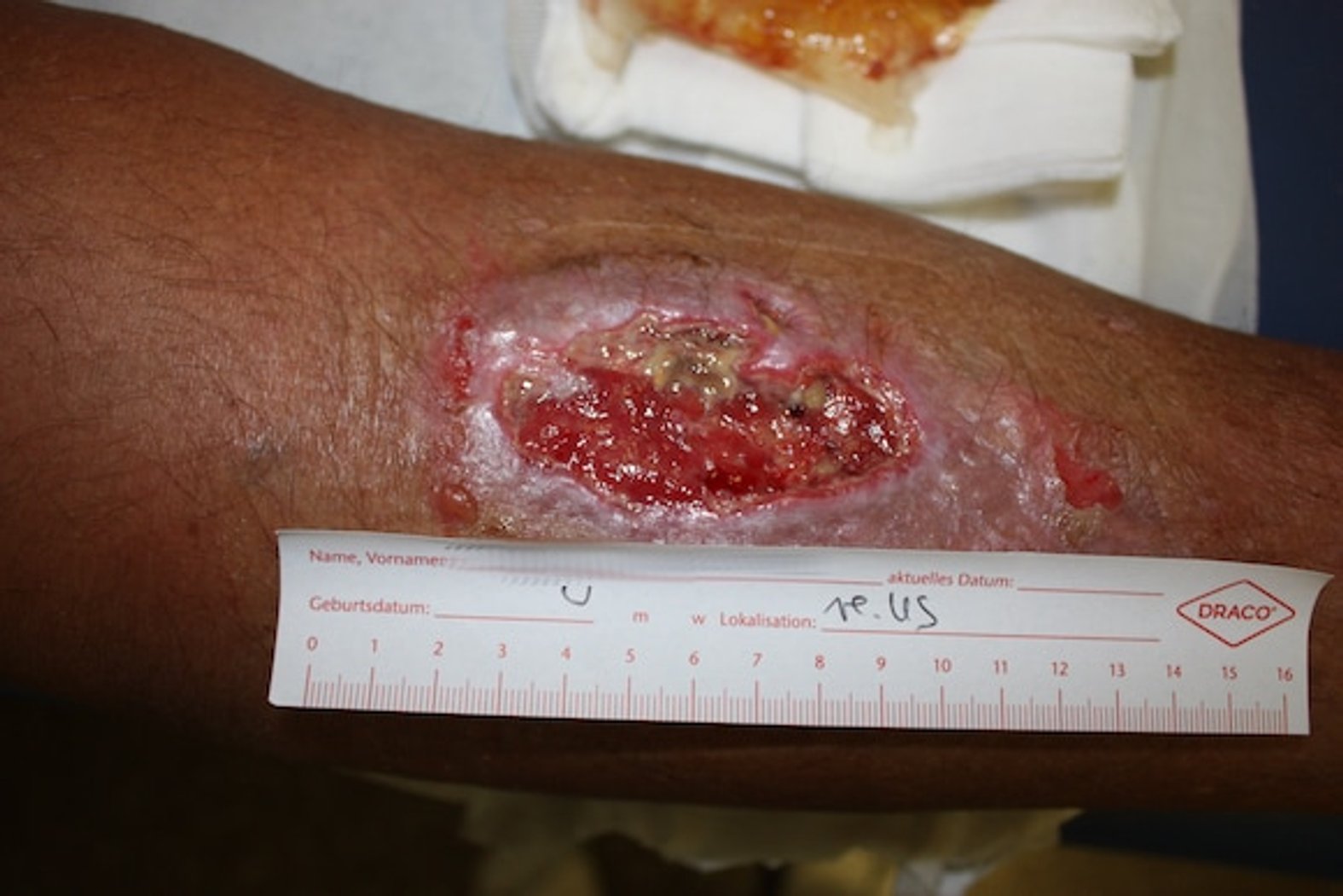
Viele Faktoren können Prozesse einer oder mehrerer Phasen stören und dadurch die Wundheilung beeinträchtigen. Zu den Ursachen zählen Krankheiten wie Diabetes mellitus oder eine unsachgemäße Wundpflege. Wird die Kausalursache nicht behandelt, ziehen sich chronische Wundverläufe über Monate bis Jahre hin, ohne dass die Wunde tatsächlich abheilt. Die im Folgenden angegebenen Dauern beziehen sich auf akute Wunden. Bei chronischen Wunden können die Zeiträume einer Phase stark abweichen und variieren je nach Patientin/Patient, Wundursache und Wundzustand.
Video: Wundheilungsphasen im Überblick
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
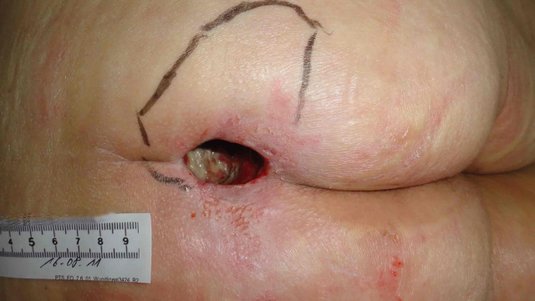
1. Phase: Exsudationsphase
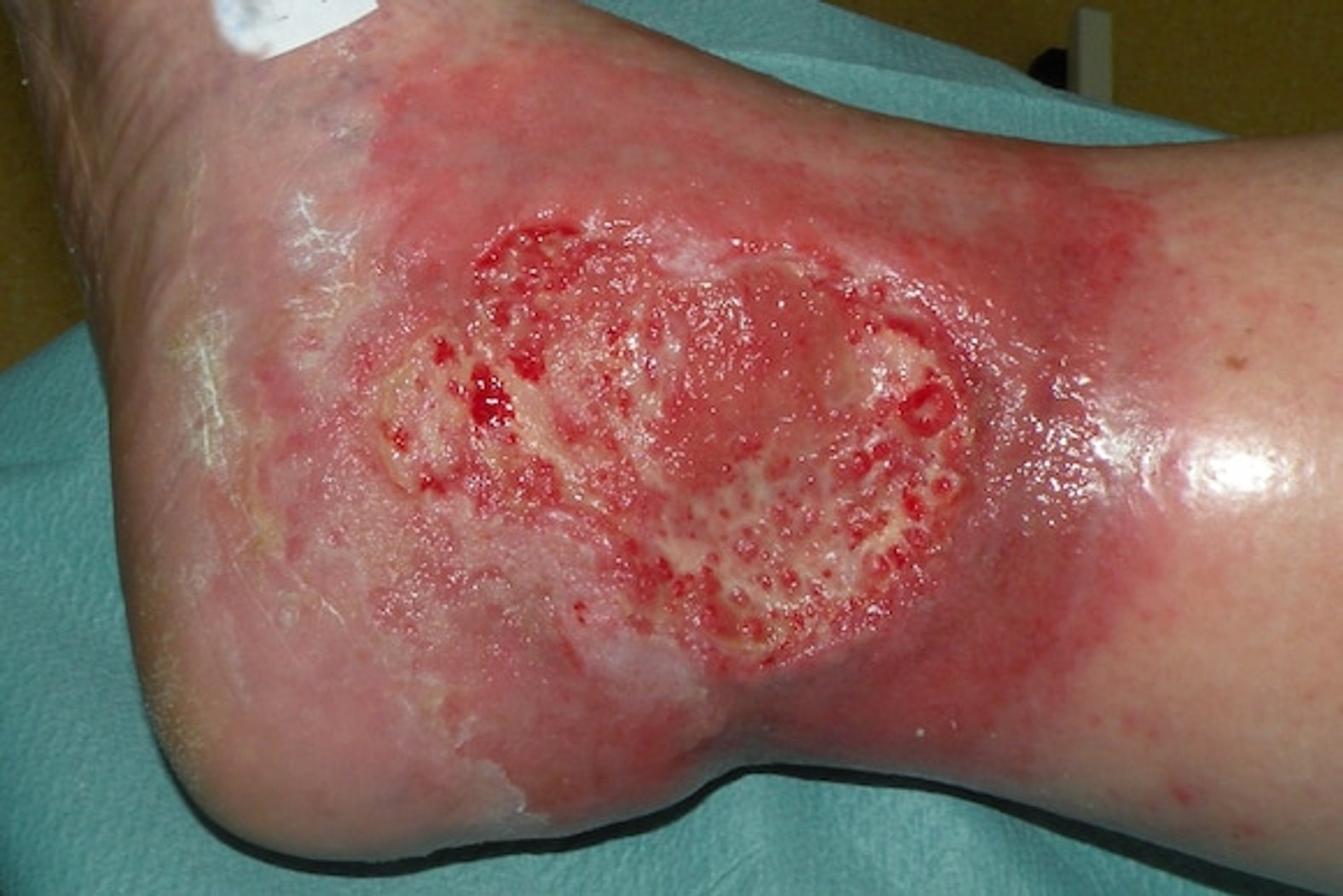
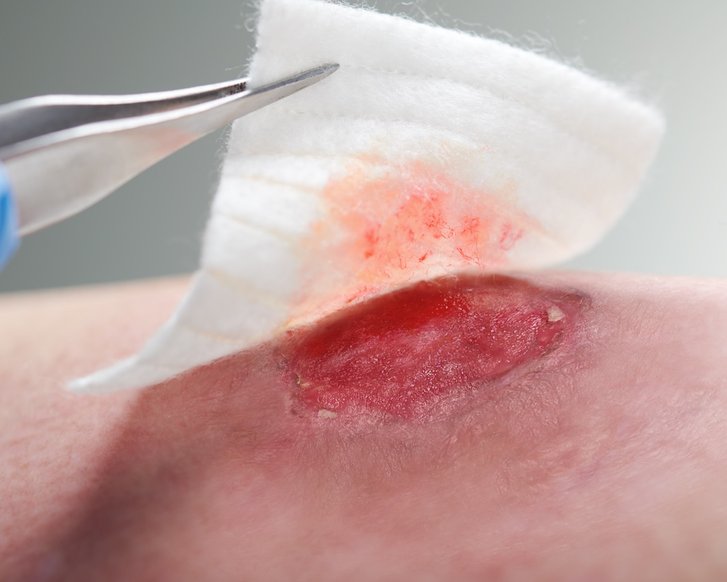
Die erste Wundheilungsphase wird Exsudationsphase, auch Entzündungsphase, inflammatorische Phase oder Reinigungsphase genannt. In dieser Phase werden Bakterien und Zelltrümmer aus der Wunde herausgeschwemmt.
Hautverletzungen führen häufig zu initialen Blutungen. Um lebensbedrohliche Blutverluste zu vermeiden, initiiert der Körper die Prozesse der Blutstillung und Blutgerinnung, die sogenannte Hämostase. Dafür ziehen sich zunächst die Kapillaren zusammen und die Gefäße verengen sich (Vasokonstriktion). Thrombozyten (Blutplättchen) strömen an den Ort der Verletzung und haften sich an die Kollagenfasern. Nachfolgend verklebt der Gerinnungsfaktor Fibrinogen die Thrombozyten untereinander, wodurch eine Art Pfropf, ein Thrombozytenaggregat entsteht.
Gleichzeitig setzt die Kaskade der Blutgerinnung ein. Die Thrombozyten sezernieren und aktivieren Gerinnungs- und Wachstumsfaktoren, die eine Umwandlung von Fibrinogen in Fibrin bewirken. Ein stabiles Netz aus Fibrinfasern bildet sich. Aus einem relativ losen Thrombozytenaggregat wird ein stabiler Thrombus.
Nun folgt die eigentliche Reinigungsphase. Die Blutgefäße weiten sich (Vasodilatation), um Makrophagen und Neutrophile Granulozyten in den Wundbereich zu transportieren. Dort dienen die Entzündungszellen der Abwehr von Keimen und der Entfernung von abgestorbenem Gewebe. Die Entzündungszellen setzen chemotaktische Stoffe und Wachstumsfaktoren frei. Dadurch rufen sie eine physiologische Entzündungsreaktion hervor, weshalb man auch von der inflammatorischen Phase der Wundheilung spricht. Äußerlich macht sich die Entzündung durch die Exsudation von Wundsekret bemerkbar. Während der Exsudationsphase sind Zellen und Hormone des Immunsystems wesentlich an der Abtötung eingedrungener Keime und an der Stimulation des Heilungsprozesses beteiligt.
Wichtige Immunzellen in der Exsudationsphase
Immunzellen spielen eine entscheidende Rolle in der Wundheilung. Das menschliche Immunsystem enthält eine große Vielfalt an Leukozyten (weißen Blutkörperchen), die einen Großteil der Immunabwehr regulieren. Die Leukozyten selbst können nochmal in drei Gruppen gegliedert werden:
- die Granulozyten (Anteil circa 50-70%)
- die Lymphozyten (Anteil circa 20-40%) und
- die Monozyten (Anteil circa 1-6%).
Neutrophile Granulozyten phagozytieren abgestorbenes Gewebe und Bakterien.
Leukozyten zerfallen und sezernieren dabei hydrolytische Enzyme. Diese wiederum zersetzen Zelltrümmer.
Monozyten phagozytieren die Zelltrümmer. Sie sind die Vorläuferzellen der Makrophagen.
Makrophagen bewirken die Reinigung der Wunde durch Phagozytose. Zudem produzieren sie Wachstumsfaktoren, die die nachfolgenden Phasen der Wundheilung stimulieren. So stimulieren sie auch die Fibroblasten zur Vermehrung und leiten die Gefäßneubildung ein. Diese Aktivität ist jedoch nur bei feuchten Wundverhältnissen und einer Wundtemperatur von mindestens 28 Grad möglich. Bei chronischen Wunden ist diese Phase oft stark verlängert, weil bakterielle Entzündungsreaktionen die Wundheilung verlangsamen.
Die verschiedenen Zellen des Immunsystems stehen in ständiger Kommunikation - entweder direkt über spezielle Oberflächenmarker oder über lösliche Botenstoffe wie Zytokine.
Geeignete Wundauflagen in der Exsudationsphase
Eine ideale Auflage verhindert die Mazeration von Wundrand und Wundumgebung, trocknet die Wunde aber gleichzeitig nicht aus.
Grundsätzlich sind exsudierende Wunden ursächlich zu behandeln. Bei chronischen Wunden geschieht dies beispielsweise durch das Anlegen von fachgerechten Kompressionsverbänden, bei infizierten Wunden steht eine Infektsanierung im Vordergrund.
Die Exsudationsphase geht mit einer hohen Menge an austretender Flüssigkeit mit Zelltrümmern und Bakterien einher. Deshalb ist in dieser Wundheilungsphase eine starke Saugkapazität der Wundauflage gefragt.
Schaumstoff
Superabsorbierende Wundauflagen
Alginate
Hydrofaser
Wunddistanzgitter
Saugkompressen
Pflaster/Wundauflagen
Mull- und Vlieskompressen
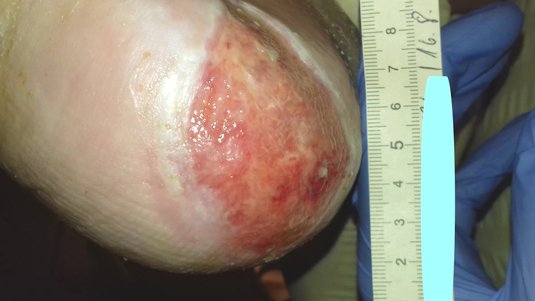
2. Phase: Granulationsphase
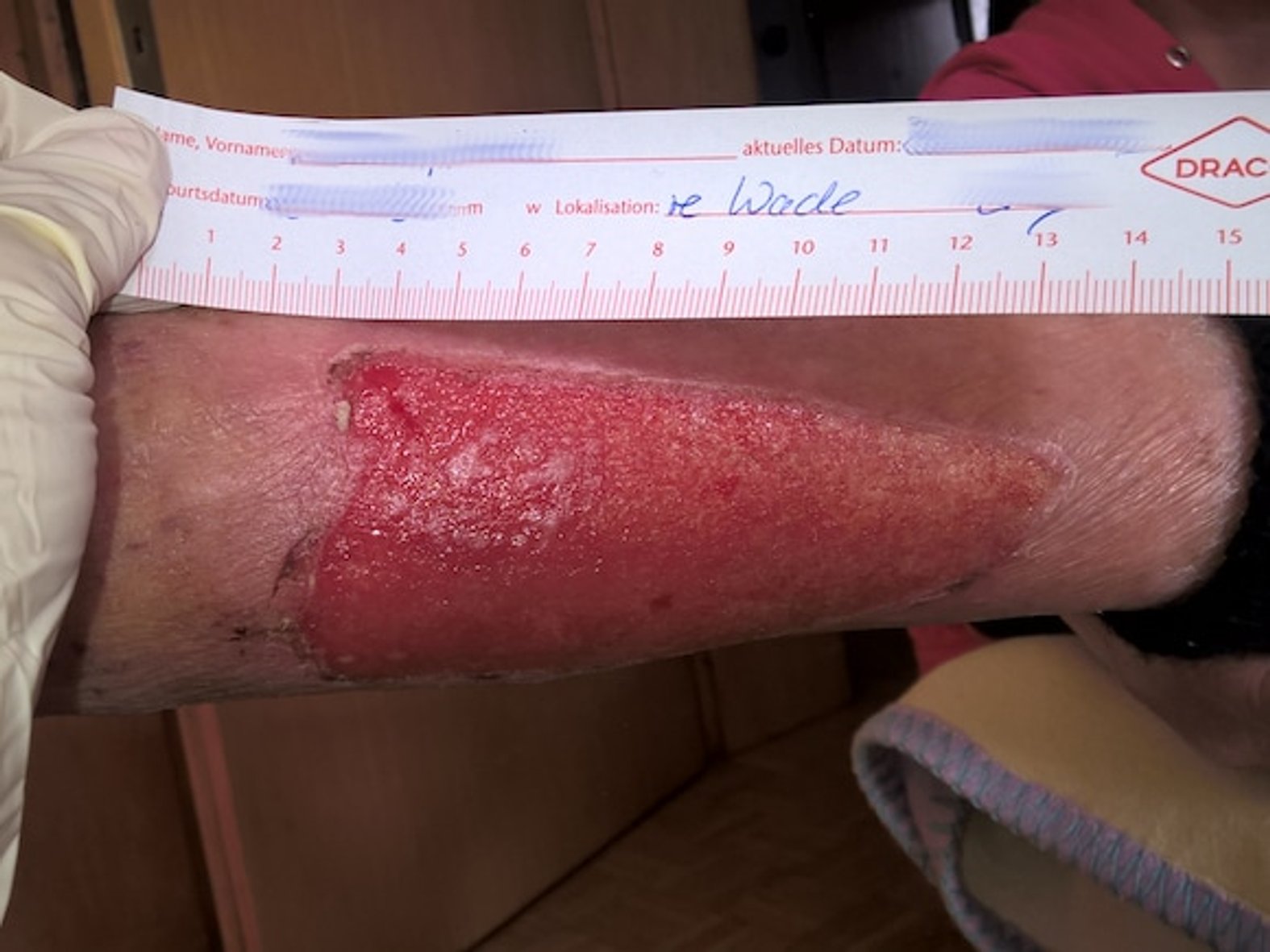
Die Granulationsphase beginnt ca. 24 Stunden nach der Entstehung der Wunde und erreicht innerhalb von 72 Stunden ihr Maximum. Neues Gewebe wird gebildet und die Wundlücke damit aufgefüllt.
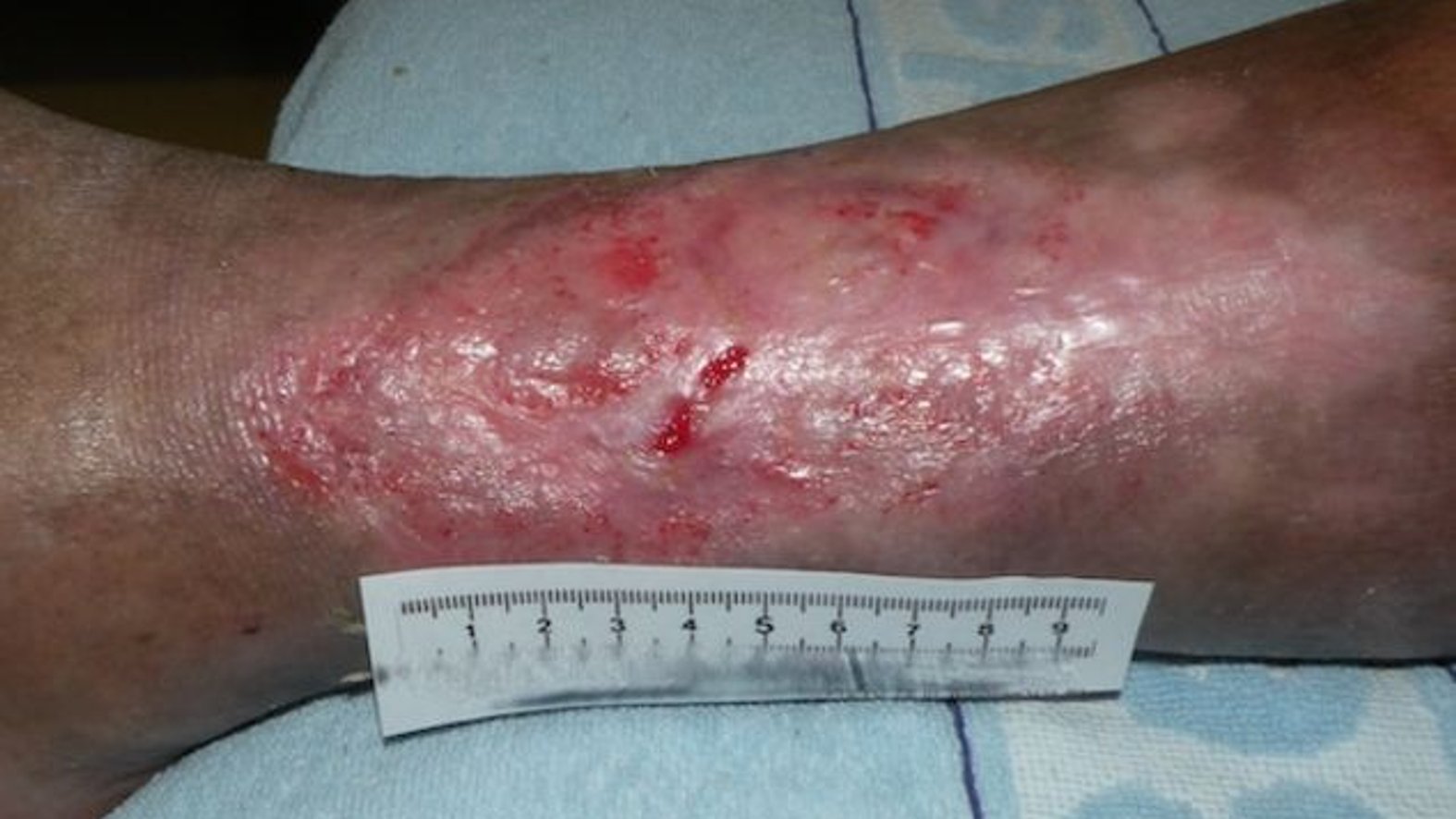
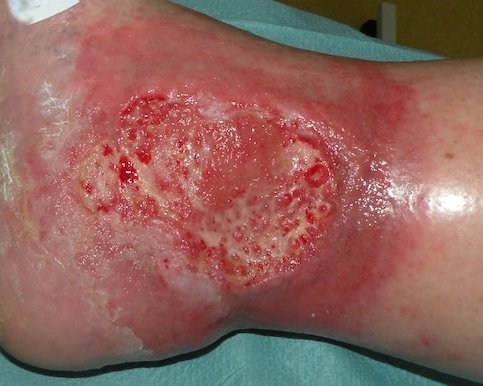
In dieser Phase bildet sich neues Granulationsgewebe, das die Wunde auffüllt und die Wundränder zusammenzieht. Dafür wandern Zellen wie Fibroblasten und Endothelzellen in die Wundränder ein. Unter dem Abbau des Fibrinnetzes bilden die Fibroblasten Kollagen. Zudem bewirken Fibroblasten die Synthese von sogenannten Proteoglykanen, einer Substanz, die zum Zusammenhalt des Granulationsgewebes beiträgt. Ankerproteine wie Fibronektine stellen Querverbindungen zwischen den verschiedenen Bestandteilen des Gewebes her, so dass eine dreidimensionale Matrix entsteht. Aus den migrierenden Endothelzellen entstehen Kapillaren (Neovaskularisation), die für eine optimale Wunddurchblutung sorgen und dadurch den wundspezifisch gesteigerten Stoffwechsel gewährleisten. Namensgebend für das Granulationsgewebe ist seine charakteristische Erscheinung während der Entwicklung. Auf der Oberfläche von Granulationsgewebe zeigen sich hellrote, glasig-transparente Körnchen (lateinisch: Granula). Die Körnchen stellen Gefäßbäume mit zahlreichen feinen Kapillaren dar.
Wundheilungsstörungen
Ein optimaler Heilungsverlauf einer akuten Wunde ist gekennzeichnet durch eine klar strukturierte Neovaskularisation sowie durch den geordneten Wiederaufbau der Matrix durch Fibroblasten. Wird dieser Ablauf durch interne (z.B. zu Grunde liegende Krankheiten) oder externe (z.B. mechanische Manipulation an der Wunde) Einflussfaktoren gestört, kann sich die Wunde chronifizieren.
Fibrinpersistenz: Das an der Wunde angesammelte Fibrin wird normalerweise abgebaut, sobald neues Kollagen während der Wundheilung eingebaut wird. In chronischen Wunden ist dieser Ablauf meist gestört. Das übrig gebliebene Fibrin lagert sich auf der Wundoberfläche ab.
Siehe auch:
HypergranulationGeeignete Wundauflagen in der Granulationsphase
Die Granulationsphase ist gekennzeichnet durch eine Reduktion der Exsudatmenge. Gleichzeitigt reagiert die Wunde noch sehr empfindlich auf äußere Einwirkungen. Ohne eine Wundauflage trocknet die Wunde in dieser Phase aus. Dies wiederum ließe die oberen freiliegenden Zellen absterben. Letztendlich käme die Granulation dadurch zum Stillstand.
Ziel der Wundversorgung in der Granulationsphase ist die Wunde zu schützen, ein feuchtes Wundmilieu aufrecht zu halten und dabei den Gasaustausch nicht zu behindern. Je länger ein Verband dies ohne Wechsel leistet, desto besser für die Heilung.
Hydrokolloide Wundauflagen
Weiterhin eignen sich folgende Wundauflagen
3. Phase: Epithelisierungsphase
Nach Abschluss der Granulationsphase beginnt die Epithelisierungsphase, welche mitunter mehrere Wochen andauern kann. Das Granulationsgewebe, das als provisorisches Ersatzgewebe angelegt wird, wird während der Epithelisierungsphase zum endgültigen Ersatzgewebe umgebaut.
Die Wunde schließt sich
- zu einem Drittel ausschließlich durch Schrumpfung, da das Granulationsgewebe zunehmend wasser- und gefäßärmer wird, und
- zu zwei Dritteln durch Neubildung (Narbengewebe). Dazu bildet der Körper verstärkt Kollagenfasern aus, die sich bündelförmig quervernetzen und stabilisieren. Epithelzellen (z. B. an der Haut und den Schleimhäuten) verschließen letztlich die Wundoberfläche.
Wie unterscheidet sich Narbengewebe von intakter Haut?
Das neu gebildete Narbengewebe unterscheidet sich deutlich von der intakten Haut, da es keine Haar- oder Schweißdrüsen aufweist und keine Pigmentzellen enthält. Im Idealfall sind Narben flach, blass und weich. Vor allem auf reife physiologische Narben trifft dies zu. Im frischen Zustand können Narben rot und wulstartig sein oder sich schmerzhaft über das Hautniveau erheben. Selbst älteres Narbengewebe erreicht nicht mehr die Festigkeit von normalem Hautgewebe und bleibt ein Leben lang empfindlich. So entwickelt sich ein Dekubitus auf Narbenhaut etwa 5- bis 10-mal schneller als auf normaler Haut.
Geeignete Wundauflagen in der Epithelisierungsphase
In der Epithelisierungsphase steht der Wundrandschutz und die Wundruhe im Vordergrund. Das Wundmilieu sollte optimal feucht sein, um das Granulationsgewebe auf Hautniveau zu halten. Liegt eine Hypergranulation oder atrophische Granulation vor, können die Epithelzellen die Wunde nicht vollständig schließen.
Die Epithelisierungsphase (auch: Epithelialisierung oder Epithelisation) beginnt bei einer akuten Wunde nach drei bis vier Tagen und kann mehrere Wochen dauern. Das Granulationsgewebe wird gefäß- und wasserärmer und Narbengewebe bildet sich aus.

Mit DRACO WUNDE+ gibt es endlich ein Weiterbildungsangebot für MFA, das Fragen zur Wundheilung beantwortet und das ganze Wundwissen komplett abbildet.
Klick dich schlauerHydrokolloide Wundauflagen
Weiterhin eignen sich folgende Wundauflagen
Video: Für jede Wundheilungsphase das richtige Produkt
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.