Spalthautentnahmen
Wundversorgung bei Hauttransplantationen
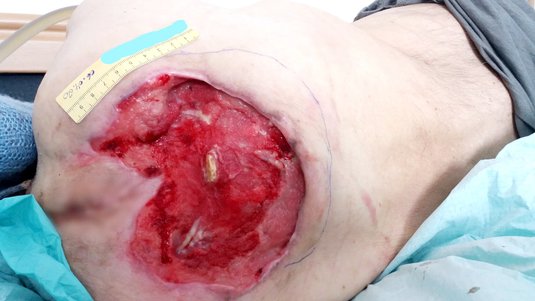
Tiefe und großflächige Wunden, hervorgerufen durch Verbrennungen, Verätzungen, Geschwüre oder chronische Wunden, können mit Hauttransplantaten gedeckt werden. Hauttransplantationen beschleunigen den Wundverschluss, wenn die Wundheilungs- und Reepithelisierungsfähigkeiten der Haut durch eine Verletzung stark eingeschränkt sind.
Generell können Transplantationen, je nach Herkunft des Transplantats, in autologe, xenogene oder alloplastische Transplantationen eingeteilt werden. Bei der autologen Transplantation wird Voll- oder Spalthaut von einer Körperstelle auf denselben Patienten transplantiert. Eine alloplastische Transplantation ist das Einsetzen künstlicher Implantate. Bei der xenogenen Transplantation stammt das transplantierte Material von einer anderen Spezies, beispielsweise vom Schwein.
Was ist eine Spalthautentnahme?
Spalthaut ist ein freies Hauttransplantat aus Epidermis und der oberen Dermisschicht.
Spalthauttransplantate bestehen aus Ober- und Lederhaut. Mit einer Dicke von lediglich 0,2-0,3 Millimetern sind sie relativ dünn. Für die Spalthautentnahme entnimmt die Ärztin oder der Arzt am Spenderareal mit einem Dermatom, das ist ein spezielles scharfes Messer, einen Hautlappen.
Oftmals verwendete Spenderareale sind der ventrolaterale Oberschenkel, Arme, Bauch, Rücken oder das Gesäß. Das entnommene Transplantat wird auf den gesäuberten Grund des Defektareals aufgebracht. An der Empfängerstelle wird das Transplantat in den ersten Tagen ausschließlich durch Diffusion ernährt. In diesem Zeitraum sollte jegliche Manipulation unterlassen werden. Bei optimalem Heilungsverlauf sind die Kapillaren nach 5 bis 7 Tagen eingewachsen und das Transplantat haftet am Untergrund.
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Informationen zu Spalthautentnahmen ab 2:46
Bei welchen Indikationen werden Spalthautentnahmen eingesetzt?
Spalthauttransplantationen werden bei chronischen Erkrankungen wie Ulcus cruris (auch: „Offenes Bein“) und Diabetes mellitus-assoziierten Fußgeschwüren (Diabetischer Fuß) eingesetzt. Zudem werden akute, großflächige Hautdefekte insbesondere nach Verbrennungen oder Verätzungen mit Hauttransplantationen behandelt. Zu den Kontraindikationen gehören ein bakteriell kontaminierter, nichtdurchbluteter Wundgrund, wie Knochen oder Sehnen, freiliegende Gefäße, Nerven oder Implantate. Eine starke mechanische Belastung an der Empfängerstelle schließt eine Spalthauttransplantation ebenfalls aus.
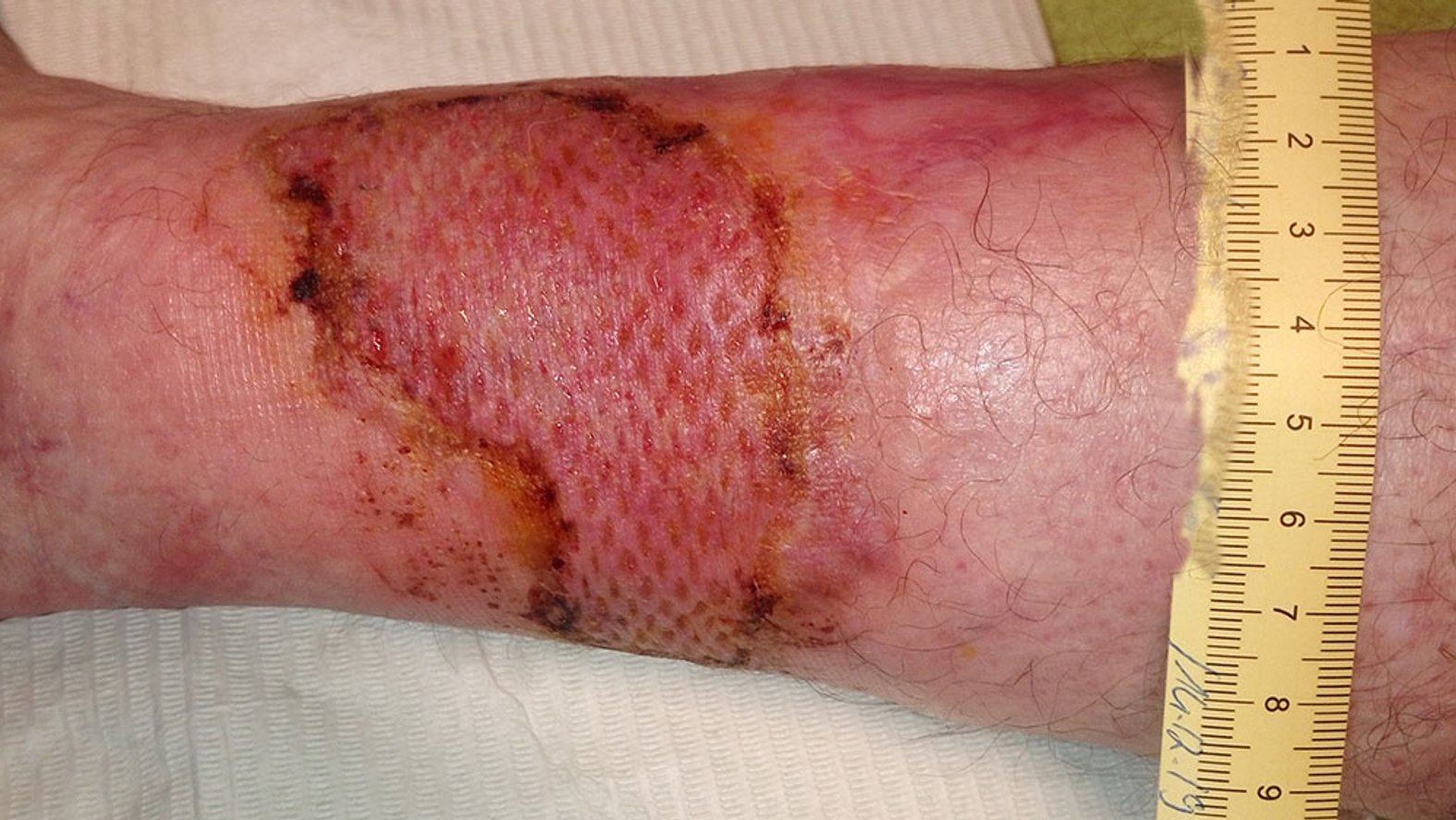
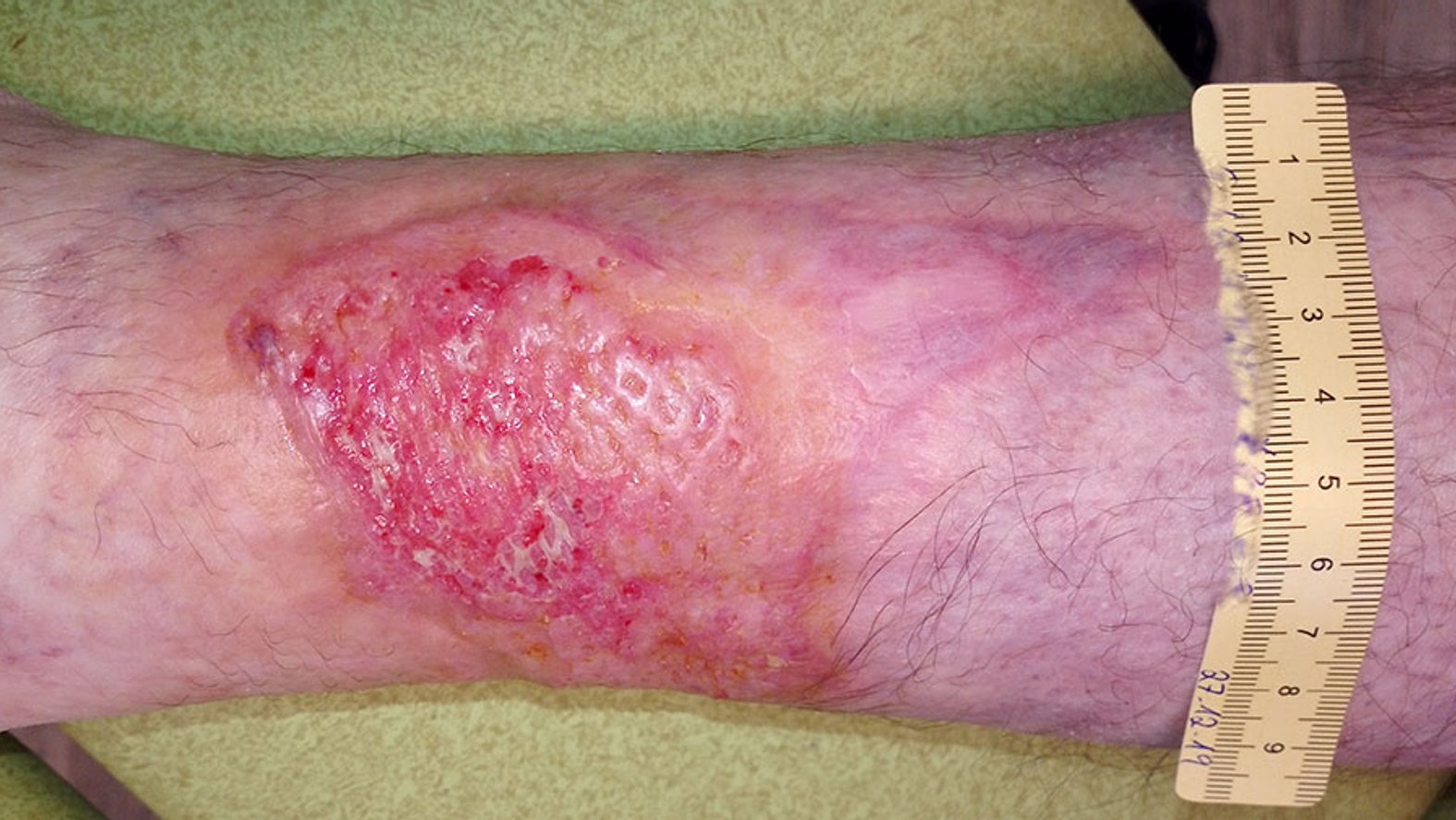
Spalthauttransplantationen gehören zu den häufigsten durchgeführten operativen Eingriffen.
Was unterscheidet Vollhaut- von Spalthauttransplantaten?
Vollhauttransplantate bestehen aus Epidermis und der gesamten Dermis, und werden mit einem Skalpell herausgeschnitten. Insbesondere bei Verletzungen in der Hand-, Fuß-, Gesichts- und Halsregion kommen Vollhauttransplantate zum Einsatz. Vollhaut bietet eine funktionell und ästhetisch gute Hautqualität, da das Transplantat die ursprüngliche Farbe behält und nur wenig schrumpft. Allerdings verbleiben an der Entnahmestelle von Vollhauttransplantaten keine epidermalen Strukturen, von welcher eine spontane Heilung stattfinden kann. Aus diesem Grund werden Vollhautentnahmestelle zugenäht und die Wundheilung verzögert sich. Zudem besitzen sie eine niedrigere Toleranz gegenüber schlecht durchblutetem Wundgrund oder Keimkontaminationen.
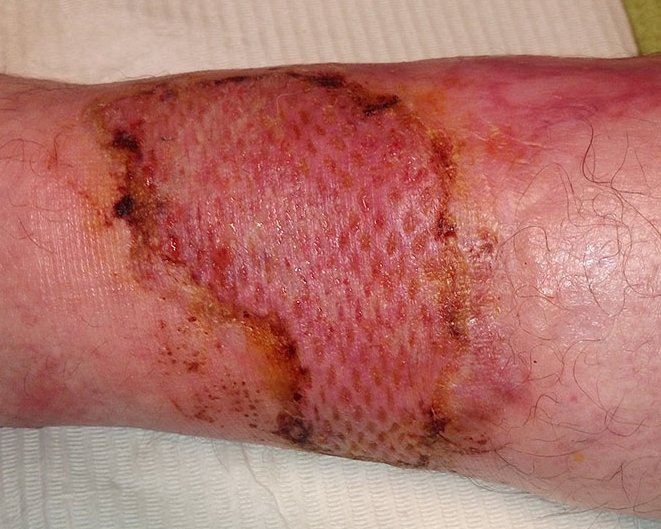
Spalthauttransplantate sind relativ dünn und beinhalten nur die oberflächlichen Anteile der Dermis. Die Wunde an der Entnahmestelle ähnelt einer Schürfwunde und heilt meist innerhalb von zwei bis drei Wochen spontan ab. Zudem ermöglicht es die Spalthautentnahme, aus einem Spenderareal zwei- bis dreimal mehr Material als bei der Vollhautentnahme zu gewinnen.
Durch eine Spalthautentnahme kann aus einem Spenderareal zwei- bis dreimal mehr Material als bei der Vollhautentnahme gewonnen werden.
Welche Methoden für die autologe Hauttransplantation gibt es?
Haut kann, je nach Stelle, die behandelt werden soll, frei oder als Schwenklappen transplantiert werden.
Schwenklappenplastik
Die Schwenklappenplastik basiert auf einer Defektdeckung durch die Verschiebung von Gewebe aus unmittelbarerer Nähe der Wunde. Dabei wird der Hautlappen mit Blut- und Nervengefäßen verpflanzt. Die entstandene Wunde wird dann mit einer Naht geschlossen. Die Größe des Schwenklappens ist durch die aus der Lappenbasis stammende Durchblutung limitiert. Je nach Körperregion werden Längen-zu-Breiten-Verhältnisse von 2:1 bis 3:1 für eine sichere Defektdeckung gewählt. Die Schwenklappenplastik findet vor allem in der plastischen und rekonstruktiven Mund-, Kiefer- und Gesichtschirurgie Verwendung.
Mesh-Graft-Methode
Besonders bei großflächigen Verbrennungen mit einem geringen Angebot von Haut oder bei Wunden mit unregelmäßigem, sezernierendem Wundgrund findet die Meshgraft-Methode Verwendung. Für das Mesh-Graft entnimmt die Ärztin oder der Arzt mit einer Messerwalze die obersten Hautschichten, beispielsweise vom Oberschenkel der Patientin oder des Patienten. Je nach Dicke der entnommenen Hautschicht handelt es sich dabei um Spalt- oder Vollhaut. Mit Hilfe eines speziellen Messers wird die Haut nun netzartig eingeschnitten, um die Oberfläche zu vergrößern. Im Anschluss wird die Haut auf die entsprechende Stelle transplantiert und dort festgenäht oder geklammert. Die Haut kann dann an der Stelle anwachsen und es kann zu einem deutlich schnelleren Wundverschluss als üblich führen. Die Hautentnahmestelle kann wie eine Schürfwunde weiterbehandelt werden und heilt primär innerhalb von 2-3 Wochen.
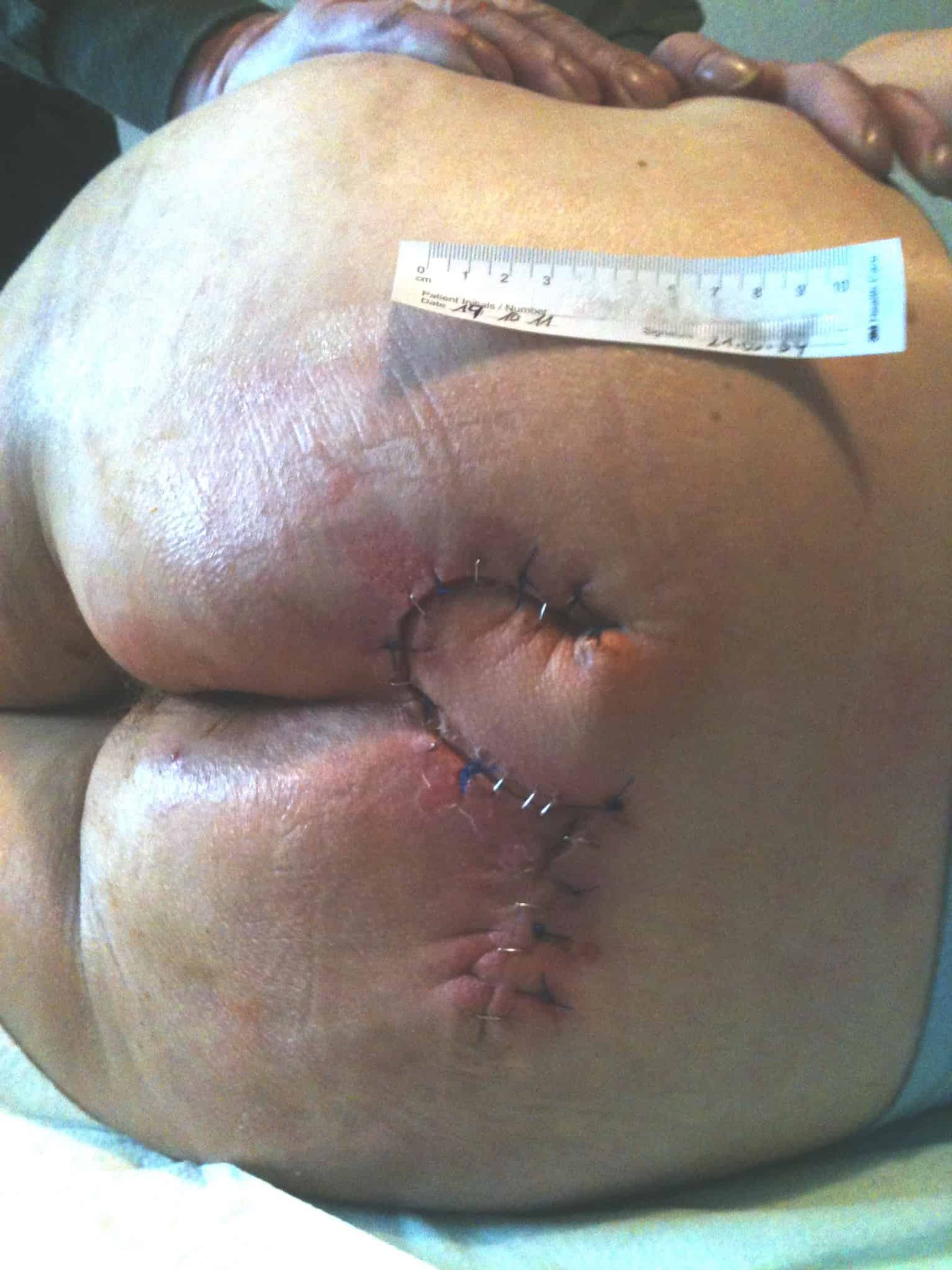
Wie werden die Spalthautwunden nach dem Eingriff versorgt?
Die Spalthautentnahmestelle ist eine primär sterile Wunde. Durch die geringe Entnahmetiefe erfolgt, wie bei einer Schürfwunde, die dermale Regeneration über der Basalzellschicht.
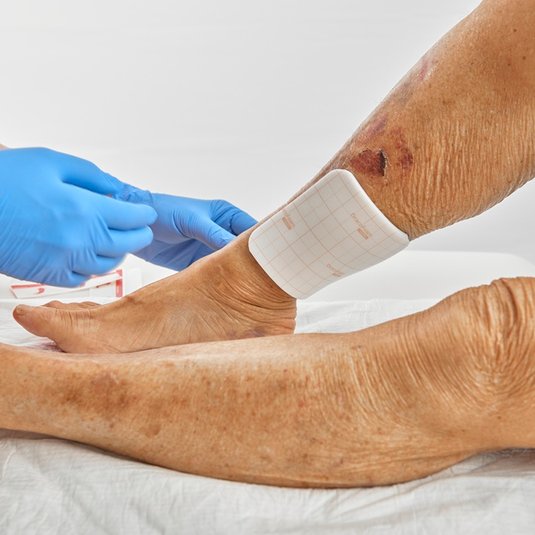
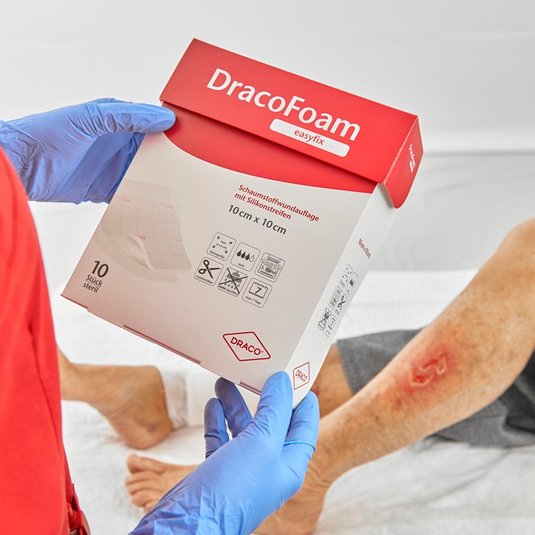
In Abhängigkeit von der Entnahmetiefe ist die Wundheilungsdauer an der Spalthautentnahmestelle meist innerhalb von 14-21 Tagen abgeschlossen. Eine weitere Unterstützung der Abheilung erfolgt durch ein feuchtes Wundmanagement. Besonders wirksam bei der postoperativen Wundversorgung an der Entnahmestelle haben sich Hydrokolloid-Auflagen wie DracoHydro oder DracoHydro dünn erwiesen. Die Hydrokolloid-Wundauflagen schaffen ein idealfeuchtes Wundmillieu, sorgen für optimale Heilungsbedingungen und binden Exsudat, Zelltrümmer und Keime. Daneben werden offenporige Schaumstoffe (z.B. DracoFoam Schaumstoffwundauflagen) oder Alginate (z.B. DracoAlgin) verwendet.
Für die Erstversorgung der Empfängerstelle sollte der Wundverband so angelegt werden, dass ein konstanter Anpressdruck herrscht und das Transplantat gegen Scherkräfte gesichert wird. Leicht erreichbare Transplantationsstellen, die nur geringer mechanischer Belastung ausgesetzt sind, können mit sterilen Kompressen (z.B. DracoFix Mullkompressen oder Draco Saugkompressen) und Fixierbinden (z.B. DracoSumbi) versorgt werden. Bei schwer erreichbaren Wunden ist eine Fixation mit einem feinen, rasch resorbierbaren Nahtmaterial empfohlen. Günstig für die Wundheilung von Transplantationswunden hat sich auch die Vakuumtherapie erwiesen. Großporige Wundschwämme decken die Wunde großporig ab und sorgen im Wundgebiet für einen leichten Unterdruck. Mindestens drei Wochen lang sollte das transplantierte Hautstück ruhiggestellt werden, um ein optimales Anwachsen und den Anschluss an das Blutgefäßsystem zu garantieren.
Bislang stehen keine Leitlinien zur evidenzbasierten Standardversorgung von Spalthautwunden zur Verfügung.
Welche Komplikationen können nach einer Spalthautentnahme auftreten?
Hauttransplantationen verlaufen nicht immer problemlos. Es besteht das Risiko einer lokalen Wundinfektion, sowohl an der Spalthautentnahmestelle als auch an der abgedeckten Region.
Die Frequenz des Wundverbandwechsels sollte möglichst auf ein Minimum reduziert werden, um externe Kontaminationen auszuschließen.
Zudem besteht die Gefahr, dass die Transplantation nicht erfolgreich verläuft. Eine Transplantation erfolgt ohne Gefäßanschluss, das heißt bis zum Anwachsen muss das frisch verpflanzte Hautgewebe einige Tage überleben. Dafür ist eine gute Sauerstoff- und Nährstoffversorgung notwendig. Je dicker das verpflanzte Hautstück ist und je schlechter das Wundbett durchblutet wird, desto größer ist das Risiko einer Nekrotisierung.
Bei der Einheilung können sich Spalthauttransplantate zusammenziehen und in der Größe um bis zu 50% schrumpfen. Dadurch steigt die Gefahr von Narbenkontrakturen. Ein kosmetisches Problem ist eine mögliche De- oder Hyperpigmentierung des transplantierten Gewebes. Insbesondere an sichtbaren Körperstellen wie dem Gesicht oder den Händen wird daher ein Vollhauttransplantat gewählt.
Zu den Komplikationen, die nach Spalthauttransplantationen auftreten können, gehören Infektionen, Blutungen und die Abstoßung des Transplantats.