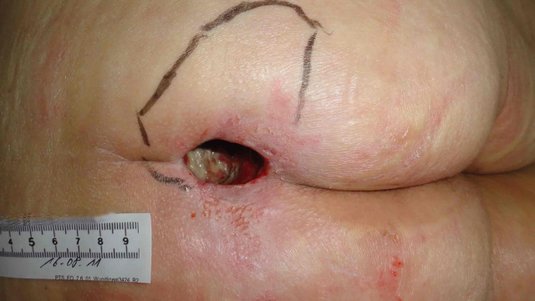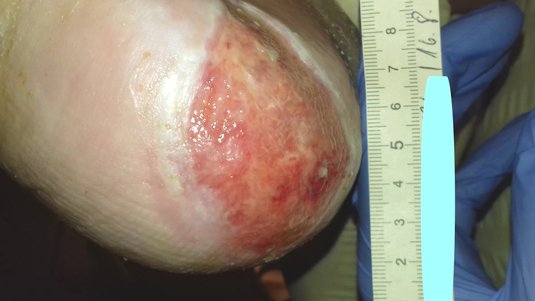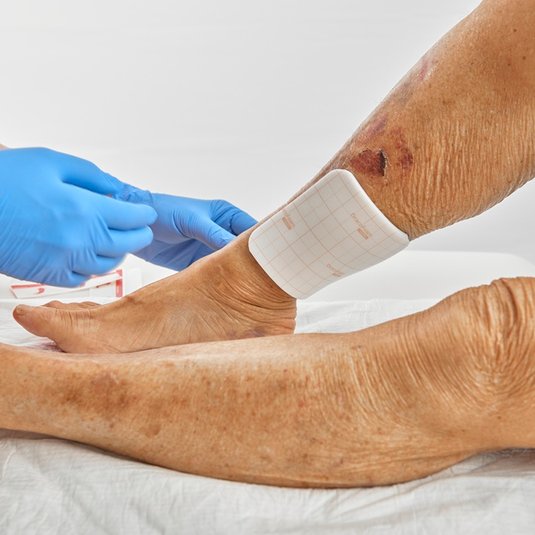
Was ist eine chronische Wunde?
Eine chronische Wunde zeigt trotz fachgerechter Therapie innerhalb von vier bis zwölf Wochen keine Heilungstendenzen. Chronischen Wunden werden mit moderner Wundbehandlung sowie Therapie von ursächlichen Grunderkrankungen behandelt.
Die Abgrenzung zwischen akuten und chronischen Wunden ist in der Literatur über eine breite Zeitspanne gefasst. Abhängig von der Art der Wunde und weiteren wundrelevanten Faktoren schwankt die Sichtbarkeit erster Heilungstendenzen stark. Meistens sind primäre Erkrankungen die Ursache für die Entstehung chronischer Wunden. Erkrankungen wie Diabetes, chronisch venöse Insuffizienz (CVI) oder die periphere arterielle Verschlusskrankheit (pAVK) verursachen Durchblutungsstörungen, die wiederum zu verschiedenen chronischen Wundsituationen führen.
Chronische Wunden im Überblick
Die fachgerechte Therapie chronischer Wunden schließt zwingend die Behandlung der primären Erkrankung ein.
Man spricht dann von einer kausalen Behandlung oder Kausaltherapie. Für die Durchführung der Kausaltherapie sowie der passenden Wundversorgung, müssen sowohl die Primärerkrankung als auch die Art der Wunde korrekt diagnostiziert sein.
Chronische Wunden erfordern, wie alle Wunden, eine präzise Beurteilung, um eine optimale, situationsgerechte Versorgung sicherzustellen. Ein notwendiges Debridement entfernt avitales Gewebe, Nekrosen und Fremdkörper, die die Heilung zusätzlich zur Primärerkrankung beeinträchtigen können. Die moderne Wundversorgung setzt auf eine idealfeuchte Behandlung, die jedoch je nach Wundsituation individuell angepasst werden muss.
Das Wundmanagement umfasst nicht nur die Versorgung von Wunden, es geht ebenso sehr um die Wundbeobachtung und Wundbeschreibung. Erst aus den Ergebnissen dieser beiden Punkte entwickelt sich das daraus resultierende Wundexsudat-, Wundrand-, Schmerz-, Ernährungs- und Bewegungsmanagement.
- Die Lokalisation gibt uns eine genaue Benennung der Körperregion und sollte in einem Dokumentationsbogen gekennzeichnet werden.
- Die Größe und Tiefe der Wunde zeigt uns den bisherigen Zustand und den Therapieerfolg einer Wunde bei Erstaufnahme eines Patienten.
- Die Wundumgebung erzählt uns etwas über die Struktur der Haut, über Druck und Stauungsverhältnisse, über Einlagerungen oder Einblutungen ins Gewebe (Hämosiderose), über Infektionszeichen oder auch bestehende Allergien, über minderdurchblutete Areale, aber auch über das Wundexsudat, welches u.U. zu einer Mazeration des umliegenden Gewebes führen kann.
- Der Wundrand ist der Übergang zum Wundgrund und bildet im besten Fall einen rosa, flachen und ebenen Saum, das sogenannte Epithelgewebe. Ist dieser Übergang eher feucht, mazeriert und zerklüftet, dann ist ein Wundrandschutz sinnvoll. Aus all diesen Kriterien ist der Heilungsverlauf einer Wunde gut zu erkennen.
- Der Wundgrund gibt uns einen Eindruck in die Wundheilungsphasen. Zum einen kann der Wundgrund feucht sein, dann befindet er sich in der Proliferationsphase, in der sich die Wunde versucht selbst zu reinigen oder es sind körnige Granulationsinseln sichtbar, aus denen sich Epithelzellen bilden können und die wiederum sind die Vorbereitung auf den rosafarbenen Übergang zum Wundrand. Andere farbliche Unterschiede, wie gelblich-fibrinös oder schmierig-belegt und auch dunkelbraun, gefärbte nekrotische Beläge geben weiter Aufschlüsse über den Wundgrund.
- Das Wundexsudat gibt uns ebenfalls Informationen darüber, in welcher Heilungsphase sich eine Wunde befindet und welche Grunderkrankung diese beeinflusst.
- Infektionszeichen werden sichtbar durch Rötung, Schwellung, Erwärmung, Funktionseinschränkung und auch durch Schmerzen. Anhand einer Schmerzskala kann dann die Schmerzqualität beurteilt werden.
Um den Verlauf der Wundheilung sichtbar zu machen, sollte jede Wunde von Beginn an in all ihren Einzelheiten beschrieben und dokumentiert werden.
Welche Arten chronischer Wunden gibt es?
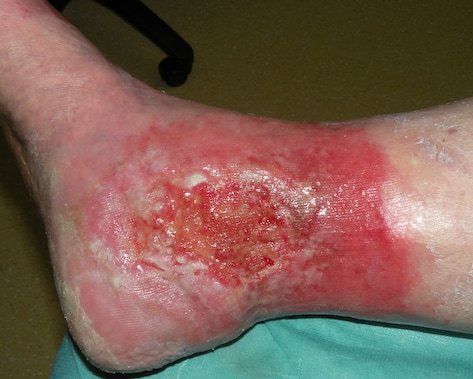
Chronische Wunden entstehen oft durch eine unzureichende Durchblutung und besitzen charakteristische Merkmale. Die häufigsten Arten sind:
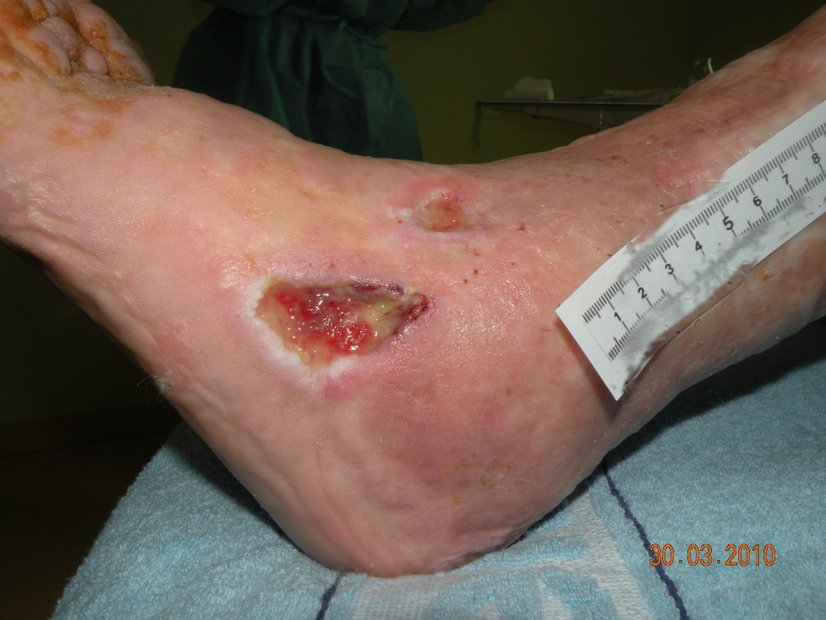
- Dekubitus (Druckgeschwür): Langanhaltender Druck, etwa bei bettlägerigen Personen, unterbricht die Blutversorgung und führt zu lokalem Gewebeschaden.
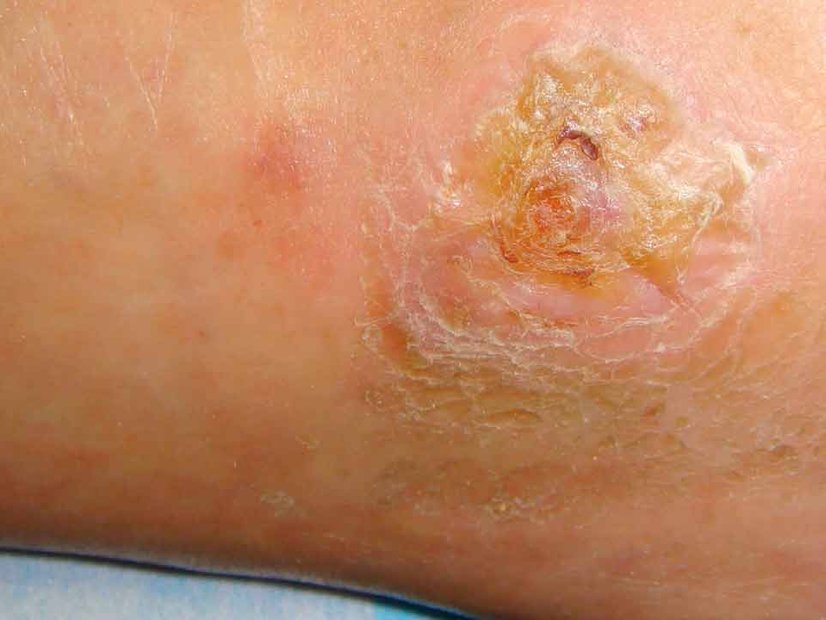
- Ulzera (Geschwüre): Tiefe Hautschädigungen, die bis in die Dermis oder tiefer reichen. Ursachen sind Infektionen, Gefäßkrankheiten oder Immunreaktionen:
- Ulcus cruris venosum: Durch chronisch-venöse Insuffizienz (CVI) verursacht.
- Ulcus cruris arteriosum: Entsteht durch arterielle Durchblutungsstörungen.
- Arterio-venöses Ulcus oder Ulcus cruris mixtum: Kombination aus venösen und arteriellen Ursachen.
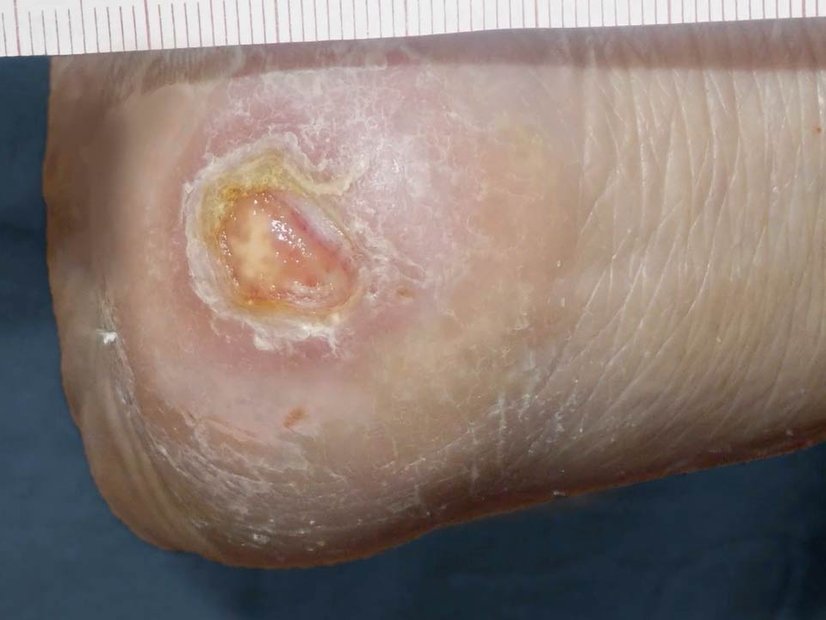
- Diabetisches Fußsyndrom: Verletzungen bleiben durch gestörte Schmerz- und Druckwahrnehmung oft unbemerkt, vor allem an den Füßen. Zusätzlich verzögert eine schlechte Durchblutung die Wundheilung.
Ebenfalls zu chronischen Wunden werden können
Expertenstandard chronische Wunden
Chronische Wunden beeinträchtigen Betroffene körperlich und psychisch, z. B. durch Schmerzen, übermäßiges Exsudat und unangenehmen Geruch. Sie schränken zudem die Bewegungsfreiheit und den Alltag der Betroffenen erheblich ein.
- Expertenstandard Pflege von Menschen mit chronischen Wunden (DNQP):
Dieser Standard betont die Förderung des Selbstmanagements und das Wohlbefinden der Betroffenen. Er berücksichtigt sowohl die Auswirkungen der Wunde als auch die Belastungen durch die Therapie im Alltag.1 - Leitlinie „Lokaltherapie chronischer Wunden“ (DGfW):
Diese Leitlinie richtet sich an alle Fachkräfte, die an der Versorgung von Patienten mit chronischen Wunden beteiligt sind. Sie behandelt v. a. die Lokaltherapie bei Ulcus cruris (arteriosum, venosum, mixtum) und diabetischen Fußulcera.2
Wichtige Inhalte der Leitlinie:
- Anamnese, Diagnostik, Dokumentation und Behandlungsplan
- Wundreinigung und Auswahl geeigneter Wundauflagen
An wen richtet sich der Expertenstandard?
Der Expertenstandard bietet keine konkreten Umsetzungsvorschläge für einzelne Institutionen, sondern fokussiert sich auf die häufigsten chronischen Wundarten: Dekubitus, Diabetisches Fußsyndrom und Ulcus cruris (venosum, arteriosum, mixtum). Er definiert fünf Handlungsebenen, die Pflegefachkräfte dabei unterstützen, Betroffene aktiv in den Wundheilungsprozess einzubeziehen.
- Einschätzungsebene: Erfassung der medizinischen Wunddiagnose, der Primärerkrankung sowie psychischer und physischer Besonderheiten.
- Planungsebene: Pflegefachkräfte planen gemeinsam mit Betroffenen und Angehörigen die Maßnahmen zur Therapie.
- Durchführungsebene: Koordination der Versorgung durch interdisziplinäre Teams, z. B. Ärzte, Physiotherapeuten und andere Experten.
- Beratungsebene: Schulung von Betroffenen und Angehörigen zur Förderung der Eigenständigkeit und Mithilfe bei der Wundversorgung.
- Beurteilungsebene: Regelmäßige Überprüfung der Wundsituation und der Wirksamkeit der Maßnahmen (mindestens alle 4 Wochen) ggf. mit Anpassung des Behandlungsplans.
Kriterien im Expertenstandard
Der Expertenstandard ist in drei Kategorien unterteilt, die auf Qualität und Struktur der Pflege abzielen:
- Strukturkriterien: Anforderungen an Einrichtungen (z. B. Bereitstellung von Materialien und Experten) und Pflegefachkräfte (Fachwissen, Kommunikation und Anleitungskompetenz).
- Prozesskriterien: Aufgaben der Pflegefachkraft wie Anamnese, Koordination, hygienische Wundversorgung und Planung der Maßnahmen. Ziel ist die Steigerung der Lebensqualität der Betroffenen.
- Ergebniskriterien: Anforderungen an die Dokumentation, einschließlich individueller Voraussetzungen, Maßnahmenplanung sowie deren Durchführung, Wirkung und Anpassung.
Die Behandlung chronischer Wunden schließt Maßnahmen zur Förderung des Wohlbefindens der Betroffenen sowie die Kausaltherapie mit ein. Diese Maßnahmen finden in Expertenstandards und Leitlinien zur Therapie chronischer Wunden Berücksichtigung.
Expertenstandards in der Wundversorgung
- Expertenstandard Dekubitusprophylaxe
- Hilfsmittel zur Dekubitusprophylaxe: Empfehlungen des Expertenstandards
- Expertenstandard Erhaltung und Förderung der Hautintegrität in der Pflege
- Expertenstandard Förderung der Mundgesundheit
- Expertenstandard Pflege von Menschen mit chronischen Wunden
- Expertenstandard Schmerzmanagement
- Expertenstandard Sturzprophylaxe
Chronische Wunden bei Kindern
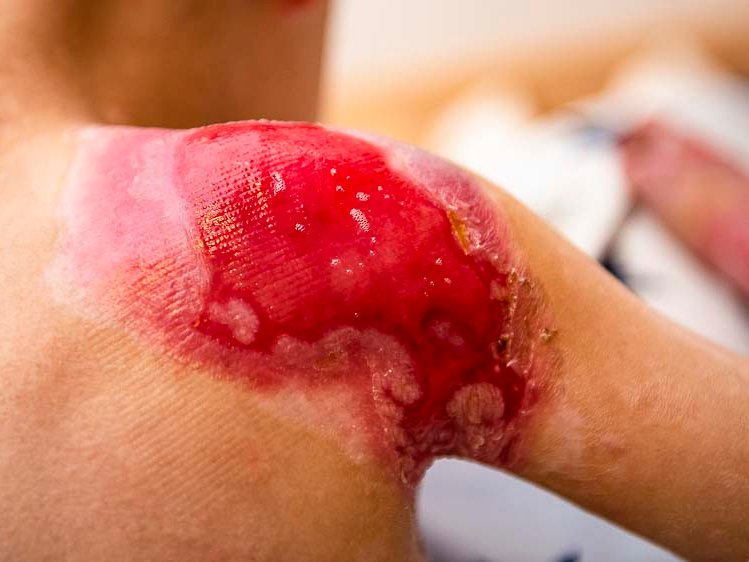
Bei Kindern treten häufig Druckulzera, thermische Verletzungen, chirurgische Wunden und Wunden im Windelbereich durch Kontakt mit Urin und Kot auf. Besonders empfindlich ist die Haut von Früh- und Neugeborenen, da ihre Hautbarriere leicht von Bakterien, Viren oder Pilzen überwunden werden kann. Erkrankungen wie Epidermolysis bullosa führen zudem bereits im Kindesalter häufig zu chronischen Wunden.
- Prinzipien der Wundversorgung: Die Grundsätze der Wundversorgung für Erwachsene sind grundsätzlich auch auf Kinder anwendbar. Jedoch sieht der Expertenstandard die Übertragbarkeit auf Kinder kritisch, da einige Maßnahmen, wie das Entfernen von Nekrosen, für Kinder besonders belastend sind. Daher kommt häufig nur ein chirurgisches Débridement unter Narkose in Betracht.
- Besonderheiten bei Neugeborenen und Säuglingen:
- Die Epidermis und Dermis haften noch nicht fest zusammen, was die Haut anfälliger für Verletzungen macht.
- Klebende Wundauflagen oder Pflaster können die Epidermis abreißen und sollten vermieden werden. Stattdessen sind schonende Alternativen zu verwenden.
Für die Wundversorgung eigen sich stattdessen Wundauflagen mit Silikon-Haftrand (DracoFoam haft sensitiv), die sich hautfreundlich ablösen lassen und dennoch zuverlässig haften. Ebenfalls gut geeignet sind nicht selbsthaftende Wundauflagen (DracoFoam), die mit Fixierbinden (DracoSumbi, DracoElfi) fixiert werden.
Kinderhaut hat grundsätzlich ein besseres Heilungspotenzial als Erwachsenenhaut. Andererseits ist die Haut von Früh- und Neugeborenen auch anfällig für Wundprobleme.