Wunde und Schmerz
Eine Wunde ist eine Gewebeschädigung, die in den meisten Fällen Schmerzen unterschiedlichen Ausmaßes verursacht. Schmerz ist zunächst eine physiologische Reaktion des Körpers auf potenziell gefährliche Reize.
Wundschmerz in der Heilungsphase schützt das noch empfindliche Gewebe, indem der Schmerz meist zu Schonhaltungen führt. Andererseits kann Schmerz sehr stark werden oder sogar chronifizieren. Dann können Schmerzen die Lebensqualität stark beeinträchtigen und einen erheblichen Stressfaktor darstellen.
Akute Schmerzen setzen plötzlich ein und halten lediglich über einen kurzen Zeitraum an. Chronische Schmerzen bestehen über ein individuell nachvollziehbares zeitliches Maß hinaus oder kehren immer wieder.
Was ist Schmerz?
Die International Association for the Study of Pain (IASP) definiert Schmerz seit 2020 als “ein unangenehmes Sinnes- oder Gefühlserlebnis, das mit einer tatsächlichen oder potenziellen Gewebeschädigung einhergeht oder einer solchen ähnelt.“
Außerdem ergänzte die IASP die Definition von Schmerz mit folgenden Punkten:
- Schmerz ist immer ein persönliches Erlebnis, das von biologischen, psychologischen und sozialen Faktoren in unterschiedlichem Ausmaß beeinflusst wird.
- Schmerz und Nozizeption sind unterschiedliche Ereignisse. Schmerz kann nicht allein durch die Aktivität sensorischer Neurone abgeleitet werden.
- Individuen erlernen das Schmerz-Konzept durch ihre Lebenserfahrung.
- Persönliche Beschreibungen von Schmerzerlebnissen sollen respektiert werden.
- Obwohl Schmerz ein physiologischer Anpassungsprozess ist, kann Schmerz Funktionen sowie das soziale und psychologische Wohlbefinden beeinträchtigen.
- Die verbale Beschreibung ist nur eine von vielen Verhaltensweisen, um Schmerz auszudrücken; Kommunikationsunfähigkeit bedeutet nicht, dass ein Mensch (oder Tier) keinen Schmerz empfinden kann.
Aus dem letzten Grund wurde die bis 2020 gültige Definition angepasst, die eine verbale Beschreibung von Schmerz enthielt. Mit der neuen Schmerzdefinition wird berücksichtigt, dass bestimmte Personengruppen, wie Kleinkinder, ältere Menschen und andere ihre Schmerzen ggf. nicht verbal äußern können.
Sie wollen zusammen mit praxiserfahrenen Moderatorinnen und wunderfahrenen Kolleginnen tiefer in konkrete Fallbeispiele einsteigen? Dann besuchen Sie unsere neue Präsenzfortbildung und bringen Sie Ihr Wissen ein.
Jetzt anmelden!Ursachen und Entstehung von Schmerz
1. Verletzungen/Veränderungen im Gewebe
Die Verletzung oder die Veränderung im Gewebe aktiviert lokale Schmerzrezeptoren (Nozizeptoren). Verletzungen oder Veränderungen im Gewebe aus verschiedensten Gründen sind Ursachen von Schmerzen.
2. Weiterleitung ins Rückenmark über schnelle A-Delta-Fasern oder langsame C-Fasern
Im Rückenmark wird der Schmerz noch nicht als solcher empfunden. Dennoch setzt das zentrale Nervensystem unbewusst bereits schützende Reflexe um, wie das Zurückziehen des Fingers nach einem Schnitt. Entzündliche Vorgänge, thermische oder chemische Reize, Druck oder Wunden können schmerzauslösende Gewebeveränderungen verursachen. Schmerz als Gefühlserlebnis entsteht allerdings erst im Gehirn. Bevor der Schmerzreiz das Gehirn erreicht, sind noch andere Teile des Körpers involviert.
3. Schmerzinformation gelangt in die schmerzverarbeitenden Bereiche des Gehirns
Dadurch wird der Schmerz als unangenehmes Sinnesereignis gefühlt. Über A-Delta-Fasern vermittelte Reize werden als punktueller und eher stechende Schmerzen empfunden. Reize über C-Fasern werden eher als dumpfe und schwer lokalisierbare Schmerzen erlebt. Die Schmerzentstehung beginnt im betroffenen Gewebe und wird über Nervenfasern bis ins Gehirn weitergeleitet.
Akuter Schmerz
Akute Schmerzen setzen plötzlich ein und halten lediglich über einen kurzen Zeitraum an.
Derartiger Schmerz setzt dann ein, wenn eine Verletzung oder Veränderung des Gewebes vorliegt. Damit ist akuter Schmerz ein Warnsignal für einen möglicherweise gewebeschädigenden Vorgang. Bei einer schmerzenden Wunde kann akuter Schmerz latent vorhanden sein. Der Schmerz kann aber auch wiederholt ausgelöst werden durch Berührungen oder Bewegungen, bei denen das Wundgebiet z.B. gedehnt wird. Spätestens mit Abschluss der Wundheilung verschwindet der akute Schmerz.
Chronischer Schmerz
Für die Definition von chronischem Schmerz existieren unterschiedliche zeitliche Angaben in der wissenschaftlichen Literatur.
Üblicherweise wird Schmerz dann als chronisch bezeichnet, wenn dieser länger als drei bzw. sechs Monate anhält oder wiederkehrend vorkommt.
Im Zusammenhang mit akuten Wunden wird der Schmerz chronisch, wenn dieser länger als einen Monat nach Abheilung weiterhin besteht. Chronische Wunden führen häufig zu chronischen Schmerzen. Schmerz in chronischen Wunden kann aufhören, einem biologischen Zweck zu dienen und eine bedeutende Rolle bei der Einschränkung von Mobilität und einem sozialen Rückzug spielen. Chronische Schmerzen sind oft krankhaft und werden durch ein komplexes Zusammenspiel von zellulären Umbauprozessen in Nervenzellen und psychosozialer Reaktion vermittelt. Dementsprechend können sich die Schmerzerfahrungen von Patientinnen und Patienten mit ähnlichen Wunden signifikant unterscheiden.
Vorliegende Grunderkrankungen, wie Tumore oder Diabetes, Verletzungen oder Schmerzstörungen, können chronische Schmerzen verursachen. Wiederholte Reize an Nozizeptoren setzen die Schmerzschwelle herab und können so die Entstehung chronischer Schmerzen begünstigen. Psychische und physische Faktoren beeinflussen chronische Schmerzen stark. Das Schmerzerlebnis ist abhängig vom emotionalen Zustand, der persönlichen kulturellen Prägung, der Erwartungshaltung gegenüber Schmerzen und der Bedeutung, die der Wunde beigemessen wird.
Chronische Schmerzen bestehen über ein individuell nachvollziehbares zeitliches Maß hinaus oder kehren immer wieder.
Welche Wunden verursachen welche Schmerzen?
Nahezu alle Verletzungen verursachen mehr oder weniger heftige Schmerzen.
Eine Ausnahme sind starke Brandwunden oder Erfrierungen. Ab Verbrennungen 3. Grades treten häufig keine Schmerzen mehr auf, weil die entsprechenden Nozizeptoren zerstört sind.
Grundsätzlich schmerzen großflächige, oberflächliche Wunden stärker als kleinere und punktuell tiefe Wunden. Grund dafür ist die größere Anzahl an aktivierten Nozizeptoren bei großen, oberflächlichen Verletzungen.
Zu den üblicherweise stark schmerzenden akuten Wunden gehören großflächige Verbrennungen oder Erfrierungen 1. und 2. Grades, Operationswunden und Schürfwunden.
Chronische Wunden, wie Dekubitus, Ulcera, Tumorwunden oder infizierte Wunden, werden meist von chronischen Schmerzen begleitet.
Je nach Ursache der Schmerzen kann das Schmerzempfinden unterschiedlich beschrieben werden. Bei einer Infektion der Wunde wird dies häufig mit stechenden oder pulsierenden Schmerzen beschrieben. Schmerzen, die von geschädigten Nerven ausgehen, können darüber hinaus auch als brennend, elektrisierend oder einschießend beschrieben werden. Kombinationen dieser Empfindungen sind natürlich auch möglich.
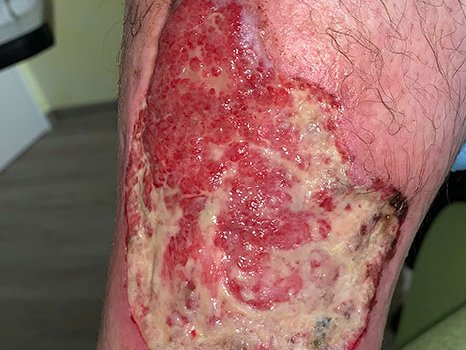
Der Patient in diesem Fallbeispiel litt aufgrund seiner Wunde am Unterschenkel unter starken Schmerzen, die die Wundreinigung unmöglich machten. Erfahren Sie hier, wie das Pyoderma gangraenosum schließlich doch geheilt werden konnte.
Fallbeispiel lesenWelche Folgen hat Schmerz für Betroffene?
Insbesondere starke und chronische Schmerzen beeinträchtigen die Lebensqualität erheblich.
Starke Schmerzen können einen negativen Einfluss auf die Wundversorgung und die allgemeine Genesung haben, da sie mit einem erhöhten Stresslevel einhergehen. Dies kann zu einer schlechteren Durchblutung und damit zu einer geringeren Sauerstoffversorgung im Gewebe führen. Diese Faktoren können dann die Wundheilung weiter verzögern. Zudem führen Schmerzen zu Angst vor der Behandlung und reduzieren die Lebensqualität Betroffener.
Liegt eine chronische Erkrankung zu Grunde, sind die Schmerzen oft ein andauernder Begleiter. Chronische Schmerzen können auch unabhängig von der ursprünglichen Erkrankung weiterbestehen. Der ständig präsente Schmerz beeinträchtigt den psychischen und physischen Zustand Betroffener. Dauernde Schonhaltungen, Schlafstörungen, reduzierte Leistungsfähigkeit sowie Depressionen können die Folge sein.
Die Messung der gesundheitsbezogenen Lebensqualität erfolgt häufig mithilfe von standardisierten Bewertungsinstrumenten oder Fragebögen, die als QoL-Scores bezeichnet werden.
QoL-ScoresBehandlung und Therapie
Ganzheitliche Ansätze umfassen psychosoziale, lokale und systemische Therapien.
Zu Beginn jeder Schmerzbehandlung steht die Identifikation von Herkunft und Stärke des Schmerzes. Behandelnde müssen die Schmerzen ihrer Patientinnen und Patienten ernst nehmen.
Eine möglichst detaillierte Anamnese ist unerlässlich, um eine optimale Therapie zu finden. Wichtige Faktoren dabei sind die Ursache der Wunde, Wund- und Schmerzlokalisation, die Schmerzintensität und Aspekte, die den Schmerz positiv oder negativ beeinflussen.
Der erste Pfeiler ist die Beseitigung der Ursache der Wunde. Wird eine Wunde durch eine zugrundeliegende Grunderkrankung verursacht, wie es bei Durchblutungsstörungen oder einem dauerhaft erhöhten Blutzuckerspiegel oft der Fall ist, liegt die oberste Priorität in der Behandlung dieser Grunderkrankung. Ohne auszureichende Behandlung der Grunderkrankung kann eine Wunde nicht heilen.
Die Wundversorgung und damit die Wundheilung ist der zweite Pfeiler der Schmerztherapie bei Wunden. In Wunden liegen oft Gewebeentzündungen vor. Entzündungen sorgen dafür, dass Substanzen freigesetzt werden, welche die umliegenden Nervenzellen aktivieren. Die Nervenzellen leiten die Impulse zum Gehirn weiter, wo der Schmerz als solcher wahrgenommen und verarbeitet wird. Dies bedeutet, je besser die Wunde heilt, desto weniger entzündetes Gewebe liegt vor und desto weniger Schmerz geht von der Wunde aus.
Akute Wunden
Chronische Wunden
Angemessene Schmerzbehandlung kann zu einer besseren Wundheilung beitragen.
Wundversorgung und lokale Schmerztherapie
Den dritten Pfeiler bildet die lokale Behandlung des Schmerzes.
Besondere Bedeutung hat dabei der möglichst atraumatische Verbandswechsel. Der Verbandwechsel ist oft mit starken Schmerzen verbunden und verursacht großen Stress und Angst bei der Patientin/dem Patienten.
Für die Verringerung des Schmerzes beim Verbandwechsel gibt es verschiedene Strategien. Zum einen kann mit der Auswahl eines geeigneten Wundverbandes das Verkleben der Wunde mit dem Verband verhindert werden. Dies reduziert den Schmerz bei einem Wechsel deutlich und fördert zudem die Wundheilung. Das neugebildete Gewebe wird nicht verletzt, die Wundheilung wird weniger gestört. Ist der Verband trotzdem einmal mit der Wunde verklebt, empfiehlt es sich, den verklebten Wundverband mit einer medizinischen Spüllösung, wie 0,9%iger Kochsalz- oder Ringerlösung, zu tränken, bis dieser vollgesaugt ist und sich leicht ablösen lässt. Vor der Reinigung einer Wunde kann man diese mit einem lokalen Anästhetikum behandeln, um die Schmerzen während der Reinigung zu reduzieren. Klassische Wirkstoffe, die dafür verwendet werden, sind Lidocain oder Prilocain. Auch die topische Behandlung der Wunde mit einem morphinhaltigen Gel ist möglich.
Lokal wirksame Schmerzmittel haben den Vorteil, dass sie kaum vom Körper aufgenommen werden und dadurch das Risiko für Nebenwirkungen stark reduziert wird.
Mögliche Risiken sind lokale, allergische Reaktionen auf den Wirkstoff oder auf einen der anderen Inhaltstoff des Arzneimittels. Diese können weiter Entzündungen auslösen und für unangenehmen Juckreiz sorgen. Zudem geht durch die lokale Betäubung des Schmerzes die Warnfunktion des Schmerzes verloren. Bei fehlendem Schmerz können so Verschlimmerungen der Wunde, wie eine Nekrose, zu spät bemerkt werden.
Angst vor und Schmerzen beim Verbandwechsel kann auch mit diesen Mitteln entgegengewirkt werden:
- Viele Analgetika in Tablettenform benötigen mindestens 20 Minuten, bis sie wirken. Der Wirkstoff muss erst über den Magen-Darm-Trakt ins Blut gelangen. Patientinnen und Patienten können die Schmerzmittel z.B. bereits zu Hause einnehmen, bevor sie in die Praxis zur Behandlung kommen. Der Wirkspiegel ist dann zum Zeitpunkt der Behandlung erreicht, sodass geringere Schmerzen beim Verbandwechsel auftreten.
- Längere Ruhezeiten zwischen potenziell schmerzhaften Verbandwechseln sind durch die Verwendung idealfeuchter Wundauflagen möglich. Abhängig von der Art der Wunde und der Heilungsphase sind DracoFoam, DracoAlgin, DracoHydrofaser, DracoHydro und DracoTüll Silikon für die Wundversorgung geeignet.
- Bei Alters- und Pergamenthaut sollten Wundauflagen mit Silikonhaftrand statt Polyacrylat-Kleber angewendet werden. Für besonders empfindliche Wunden eignet sich die Wundauflage DracoTüll Silikon.
- Nach Möglichkeit sollten keine Wundauflagen mit stark haftenden Kleberändern oder Wundkontaktflächen verwendet werden. Diese reizen die eh schon angegriffenen Nerven zusätzlich.
Viele Menschen mit schmerzenden Wunden haben große Angst vor dem Verbandwechsel.
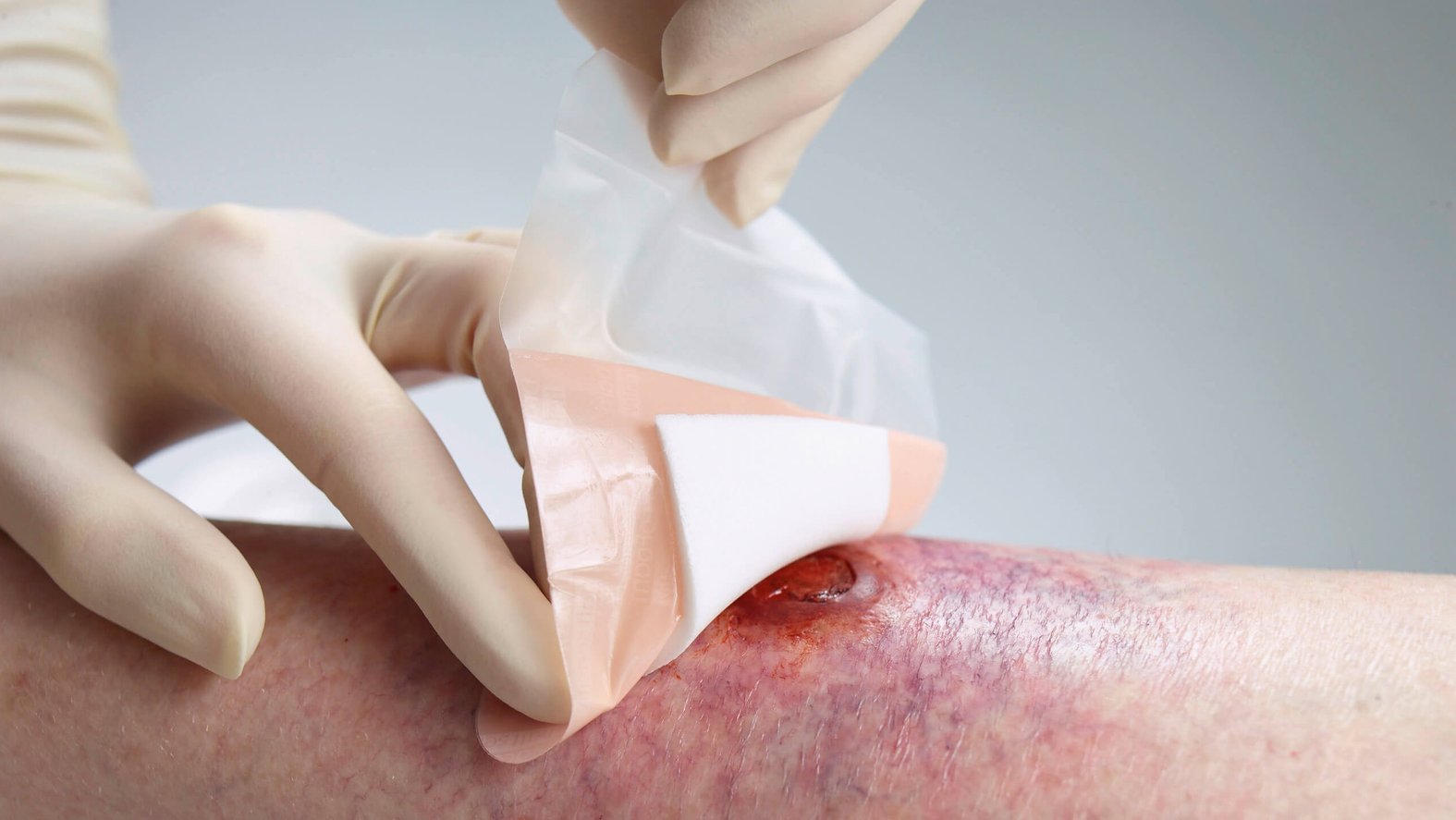
- Es sollten zeitgemäße idealfeuchte Wundauflagen verwendet werden, sodass längere Ruhezeiten zwischen potenziell schmerzhaften Verbandwechseln möglich sind.
- Bei Alters- und Pergamenthaut Wundauflagen mit Silikonhaftrand anwenden (statt Polyacrylat-Kleber).
- Nach Möglichkeit sollten keine Wundauflagen mit stark haftenden Kleberändern oder Wundkontaktflächen verwendet werden, da diese die häufig überreizten Nerven zusätzlich belasten.
- Mehr erfahren: "Welche Wundauflage auf welche Wunde?" - Aufzeichnung des Webinars in der Draco-Mediathek.
Videos: Umgang mit Alters- und Pergamenthaut
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Systemische Schmerztherapie
Die systemische Schmerztherapie orientiert sich an Umfang und Art der Verletzung sowie an der Stärke des Schmerzes.
Als Leitfaden für die medikamentöse Schmerztherapie ist das sogenannte WHO-Stufenschema weltweit anerkannt1. In drei Stufen wird die Behandlung mit leichten, mittelstarken und starken Schmerzmedikamenten (Analgetika) unterschieden. Die vierte Stufe schlägt invasive Maßnahmen zur Schmerzreduktion vor, wenn die Maßnahmen der ersten drei Stufen versagen.
Stufe 1
Stufe 2
Stufe 3
Alle Stufen können mit begleitender (adjuvanter) Therapie ergänzt werden. Hierfür kommen insbesondere bei chronischen Schmerzen z.B. Antidepressiva, Neuroleptika oder Antikonvulsiva infrage. Ergänzende, individuell zu bestimmende, nicht-medikamentöse Maßnahmen, wie Physiotherapie oder Akkupunktur, sollten jede Stufe begleiten.

Empfehlungen und Tipps
Chronische Wunden allein beeinträchtigen Betroffene auf sozialer, emotionaler, psychologischer sowie funktioneller Ebene sehr stark. Eine chronisch schmerzende Wunde verstärkt die Beeinträchtigungen noch. Deshalb dürfen Betroffene sich nicht allein gelassen fühlen. Stattdessen sollten Behandelnde ihre Patientinnen und Patienten stärken, indem sie Einfühlsamkeit, Vertrauen und Kompetenz vermitteln.
Die individuell empfundenen Schmerzen sowie die daraus resultierenden Beeinträchtigungen der Lebensqualität müssen ernst genommen werden.
Die neue multimodale Versorgungsform
Mit einer neuen Versorgungsform soll die Versorgungsqualität und -effizienz Betroffener gesteigert werden. Die Zielgruppe sind gesetzlich versicherte Patientinnen und Patienten ab 18 Jahren mit Risikofaktoren für eine Schmerzchronifizierung. Betroffene erhalten entweder ein interdisziplinäres multimodales Assessment oder die schmerztherapeutische Regelversorgung bei einem Schmerztherapeuten.
Damit trägt die neue Versorgungsform einem ganzheitlichen Ansatz Rechnung, der frühzeitig ansetzt und an den biopsychosozialen Bedarfen der Patienten orientiert ist.2
PAIN2020 ist ein Projekt zur Untersuchung einer neuen Versorgungsform für Menschen mit Risikofaktoren für eine Schmerzchronifizierung.2