Periphere arterielle Verschlusskrankheit (PAVK)
Die periphere arterielle Verschlusskrankheit (pAVK) gehört zu den chronischen Gefäßkrankheiten.
Durch eine Einengung (Stenose) oder einen Verschluss (Okklusion) der Arterien bzw. selten der Aorta entsteht eine Einschränkung der Durchblutung der betroffenen Extremitäten. Dadurch wird das Gewebe nicht mehr ausreichend mit Sauerstoff und Nährstoffen versorgt.
Die Folgen sind Schmerzen bis hin zum Absterben des Gewebes, was eine Amputation der betroffenen Extremität notwendig machen kann. Schwere Formen der pAVK mit Gewebeuntergang treten häufiger in den Beinen als anderen Gliedmaßen auf. Da dies oft bei Rauchern auftritt, ist dafür im Volksmund der Name „Raucherbein“ geläufig.
Weiterführende Informationen
Wie entsteht eine pAVK?
Die häufigsten Ursachen einer pAVK sind fortschreitende Erkrankungen der Arterienwände, die unter dem Fachbegriff Arteriosklerose zusammengefasst werden.
Arteriosklerose ist bei über 95 % der Menschen mit pAVK Ursache der Stenosen bzw. Okklusionen der Gefäße. Da arteriosklerotische Veränderungen alle arteriellen Gefäße betreffen, ist das Schlaganfall- und Herzinfarkt-Risiko bei pAVK gegenüber Gesunden deutlich erhöht. Über 75 % der Menschen mit pAVK sterben an einem der beiden Ereignisse.
Ablagerungen innerhalb der Gefäßwände, die sogenannten Plaques, verengen die Arterien bei arteriosklerotischen Veränderungen. Die Plaques bestehen häufig aus LDL-Cholesterin (Lipoprotein niedriger Dichte; low density lipoprotein), Eiweißen sowie weißen Blutkörperchen (Leukozyten). Nach den ersten Ablagerungen wachsen die Plaques kontinuierlich an, da durch den Blutfluss weitere Partikel angeschwemmt werden und dann „hängen bleiben“.
Alle Risiken, die eine Arteriosklerose begünstigen, stellen auch Risikofaktoren für pAVK dar. Dazu gehören:
- Hyperlipidäme: hohe LDL-Cholesterinkonzentrationen, was sich innerhalb der Gefäßwände ablagert und so zu Atherosklerose führt
- Hypertonie (Bluthochdruck): verändert alle Arterien arteriosklerotisch
- Diabetes mellitus: führt sehr häufig zu arteriosklerotischen Komplikationen von großen Leitgefäßen sowie kleinen Gefäßen für die Mikrozirkulation
- Übergewicht
- Rauchen
- Bewegungsmangel
- familiäre Vorbelastung
Was sind die Symptome einer pAVK?
Eine pAVK im frühen Stadium verursacht noch keine Symptome und wird, wenn überhaupt, nur zufällig bei ärztlichen Untersuchungen aus anderen Gründen festgestellt. Der Grund hierfür ist, dass geringe Stenosen oder Okklusionen kleinerer Arterien häufig noch von anderen Gefäßen ausgeglichen werden können, um die ausreichende Versorgung des Gewebes zu gewährleisten.
Wenn die Stenosen aber so groß sind, dass dadurch das Gewebe unter Anstrengung nicht mehr ausreichend Sauerstoff und Nährstoffe über die Blutzirkulation erhält, treten krampfartige Schmerzen im betroffenen Bereich auf. Zunächst kommen die Schmerzen reproduzierbar nur nach einer gegangenen Strecke vor und verschwinden nach einer kurzen Pause wieder.
Die ischämischen Muskelschmerzen unter Belastung in Kombination mit einer reduzierten Schrittgeschwindigkeit heißen fachsprachlich Claudicatio intermittens. Die Schmerzen werden so stark, dass sie Betroffene zu Pausen zwingen. Das brachte pAVK auch den Namen „Schaufensterkrankheit“ ein, da viele Menschen sich die gezwungenen Pausen nicht anmerken lassen wollen und durch intensives Schaufenstergucken o. ä. ablenken.
In fortgeschrittenen Stadien schmerzt das unterversorgte Gewebe auch in Ruhe, da der Nährstoffbedarf durch größere Verschlüsse auch im Ruhezustand nicht mehr gedeckt werden kann. Die ischämischen Ruheschmerzen kommen vor allem im Liegen vor und können sich durch die ebene Lage der Beine verschlimmern, weil der arterielle Blutfluss in dieser Position beeinträchtigt wird.
Neben Schmerzen können noch weitere Symptome auf eine (fortgeschrittene) pAVK hindeuten:
- kühle und blasse, mitunter marmoriert aussehende, Haut an den Extremitäten, besonders einseitig
- Parästhesien: Kribbeln, Taubheit, Einschlafen der Beine, Kältegefühl. Besonders bei hochgelegten Beinen und Verbesserung bei Tieflagerung der Beine
- Gangrän um Zehen oder Knöchel. Die betroffenen Bereiche sind schwarz gefärbt und übelriechend
- trockene, schuppige Haut an Beinen und Füßen
- starke Verhornung der Fußsohlen
- langsames Wachstum der Fußnägel
- Verlust der Beinbehaarung
- Erektionsstörungen
- Schlechte Wundheilung
Klassifizierung der pAVK
Die pAVK wird anhand der Symptome in verschiedene Stadien bzw. Grade und Kategorien eingeteilt. In Deutschland hat sich die Stadieneinteilung nach Fontaine durchgesetzt. Im angelsächsischen Raum und der internationalen Wissenschaft wird pAVK hingegen nach Rutherford klassifiziert. Beide Klassifikationen beziehen sich auf das Auftreten von Schmerz nach zurückgelegter Gehstrecke oder in Ruhe sowie das Auftreten von Ulzera, Gangrän bzw. Nekrosen.
Stadieneinteilungen der pAVK gemäß [1]:
Fontaine Klassifikation
| Stadium | Beschreibung |
|---|---|
| I | asymptomatisch |
| IIa | Gehstrecke > 200 m |
| IIb | Gehstrecke < 200 m |
| III | ischämischer Ruheschmerz |
| IV | Ulkus, Gangrän |
Rutherford Klassifikation
| Kategorie | Beschreibung |
|---|---|
| 0 | asymptomatisch |
| 1 | leichte Claudicatio intermittens |
| 2 | mäßige Claudicatio intermittens |
| 3 | schwere Claudicatio intermittens |
| 4 | ischämischer Ruheschmerz |
| 5 | kleinflächige Nekrose |
| 6 | großflächige Nekrose |
Etwa jeder dritte bis vierte Mensch mit pAVK im Stadium II erlebt innerhalb von fünf Jahren eine Verschlechterung ins Stadium III oder IV. Bereits im Stadium I und II ist das Herzinfarkt-Risiko deutlich erhöht, welches im fortschreitenden Verlauf weiter ansteigt. Mit Verschlechterung der pAVK steigt außerdem das Amputationsrisiko der betroffenen Gliedmaße.
Die schwerste Ausprägung der pAVK ist die kritische Extremitätenischämie. Diese besteht, wenn pAVK-bedingt chronisch ischämische Ruheschmerzen, Ulzerationen oder Gangrän auftreten. Die Patientinnen und Patienten befinden sich dann bereits in pAVK-Stadium IV, in dem die Lebenserwartung durch hohe Risiken für Amputation und kardiovaskulären Tod deutlich reduziert ist.
Wie wird die Diagnose gestellt?
Während die Diagnosestellung in pAVK-Stadium I eher zufällig erfolgt, wird die Diagnose der pAVK ab Stadium II anhand der klinischen Symptome gestellt.
Besteht ein Verdacht auf pAVK, werden zunächst die Extremitäten im Seitenvergleich bezüglich Hautveränderungen (Farbe, Nekrosen etc.), Behaarung, Muskulatur, orthopädischen Fehlstellungen und Temperatur beurteilt. Neurologische Untersuchungen sind für die Differentialdiagnostik hilfreich.
Für die Klassifizierung nach Fontaine-Stadien bzw. Rutherford-Kategorien erfolgt die Messung der schmerzfreien Gehstrecke auf dem Laufband. Die Abschätzung des Schweregrads erfolgt im Allgemeinen mit der Dopplerdruckmessung, bei der der Blutdruck an beiden Füßen und Oberarmen gemessen wird. Das Verhältnis der systolischen Werte an Knöchel und Arm (Knöchel-Arm-Index, ABI) gibt Auskunft, ob und wie ausgeprägt atherosklerotische Veränderungen vorliegen. Die ABI-Messung ist so sensitiv, dass damit i. d. R. auch eine beschwerdefreie pAVK im Stadium I erkannt werden kann.
ABI-Kategorien zur Abschätzung des Schweregrads der pAVK [1]
| ABI-Wert | Schweregrad der pAVK |
|---|---|
| > 1,3 | falsch hohe Werte (Verdacht auf Mediasklerose) |
| > 0,9 | Normalbefund |
| 0,75 - 0,9 | leichte pAVK |
| 0,5 - 0,75 | mittelschwere pAVK |
| < 0,5 | schwere pAVK (kritische Ischämie) |
Blutdruck Knöchel: 96:70
Blutdruck Arm: 120:80
ABI: 96:120 = 0,8 → leichte pAVK
Video: ABI Messung | Diagnose von Durchblutungsstörungen mit Knöchel-Arm-Druck-Index
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Sind die Ergebnisse der ABI-Messung unplausibel oder die Gefäßverengung für weitere Maßnahmen konkret einzugegrenzen, erfolgen weitere Untersuchungen.
Dazu können Ultraschall-Untersuchungen zur Gefäß-Vermessung und bildgebende Verfahren wie Röntgen, Computer-Tomographie (CT) oder Magnetresonanz-Tomographie (MRT) eingesetzt werden.
Wie wird die pAVK behandelt?
Die Therapie der pAVK richtet sich nach der Schwere der Erkrankung und des zugehörigen pAVK-Stadiums.
Leitliniengerechte Behandlungsempfehlungen der pAVK in Abhängigkeit der Stadien nach Fontaine [1]:
| Fontaine-Stadium | ||||
|---|---|---|---|---|
| Maßnahme | I | II | III | IV |
| Risikofaktorenmanagement: Nikotinkarenz, Diabetestherapie, Statine, Blutdruckbehandlung | + | + | + | + |
| Thrombozytenfunktionshemmer: ASS oder Clopidogrel | (+) | + | + | + |
| Physikalische Therapie: strukturiertes Gehtraining | + | + | ||
| Medikamentöse Therapie: Cilostazol oder Naftidrofuryl | ||||
| Strukturierte Wundbehandlung | + | |||
| Interventionelle Therapie | +* | + | + | |
| Operative Therapie | +* | + | + | |
+ Empfehlung, * bei hohem individuellem Leidensdruck und geeigneter Gefäßmorphologie
In allen pAVK-Stadien steht die Beachtung und das Management der individuellen Risikofaktoren an erster Stelle. Änderungen der Lebens- und Ernährungsgewohnheiten sind dementsprechend immer Bestandteil der Behandlung. Rauchende sollen das Rauchen abstellen, Übergewichtige entsprechende Diäten einhalten und alle Menschen mit pAVK sollten generell gesunde Ernährungsgewohnheiten etablieren. So können die Patientinnen und Patienten das Risiko des Voranschreitens der Erkrankung und die daraus resultierenden Folgen selbst beeinflussen.
Menschen mit pAVK müssen ihre Beine immer tief lagern. Dadurch erhöht sich der Druck, mit dem das Gewebe durchblutet wird (Perfusionsdruck), der zu einem leichteren Blutfluss und dadurch besserer Durchblutung führt. Außerdem müssen Erkrankungen wie Hyperlipidäme, Hypertonie und Diabetes mellitus therapiert und gut eingestellt werden.
Thrombozytenfunktionshemmer sollten ebenfalls in jedem pAVK-Stadium eingesetzt werden. Geeignet sind ASS oder Clopidogrel, um einer Thrombus-Bildung vorzubeugen und dem Risiko für Schlaganfall und Herzinfarkt entgegenzuwirken. Bei bestehenden Schmerzen müssen alle Betroffenen mit geeigneten Analgetika versorgt werden.
pAVK Stadium I und Stadium II
Bei pAVK im Stadium I und Stadium II ist das Gehtraining ein wichtiger Bestandteil der Therapie. Durch die Bewegung wird die Bildung von Umgehungskreisläufen angeregt. Neu gebildete Arterien unterstützen die verengten Gefäße bei der Versorgung der minderdurchbluteten Areale. Das Training sollte moderat und täglich erfolgen. Schmerzen sollten dabei nicht ignoriert werden und Anlass für eine Pause sein. Sie sind ein ernstes Warnsignal, bevor es zum Absterben von Gewebe durch Minderdurchblutung kommt. Nach Wiedererlangung der Schmerzfreiheit sollte das Training dann fortgeführt werden. Ziel ist eine kontinuierliche Steigerung der schmerzfreien Gehstrecke.
Zusätzlich sollte im pAVK-Stadium II Cilostazol oder Naftidrofuryl eingesetzt werden, um das Bild der Claudicatio intermittens zu verbessern. Die medikamentöse Therapie hemmt die Thrombozytenaggregation und führt zu einer Erweiterung der Gefäße (Vasodilatation), was wiederum zu einer verbesserten Durchblutung führt.
pAVK Stadium III und Stadium IV
Bei pAVK im Stadium III und Stadium IV müssen Betroffene körperliche Anstrengung vermeiden. Gehtraining darf nicht mehr stattfinden, da die verengten Gefäße den, durch die Bewegung erhöhten, Sauerstoff- und Nährstoffverbrauch nicht mehr decken könnten. Das Absterben des Gewebes wäre die Folge. Vor allem die Haut wird minderdurchblutet. Um die Durchblutung der Haut durch Liegedruck nicht noch weiter einzuschränken, muss diese entlastet werden. Ansonsten besteht ein hohes Risiko für Hautschäden und Wunden, die insbesondere bei pAVK in Stadium IV sehr langsam und schlecht heilen.
Um die Versorgung des Gewebes aufrechtzuerhalten bzw. zu verbessern, sind in pAVK-Stadium III und Stadium IV interventionelle oder operative Therapien notwendig. Welche Maßnahme anzuwenden ist, muss im individuellen Einzelfall entschieden werden.
- Interventionelle Therapien sind i. d. R. minimalinvasive Verfahren, um die Verengung innerhalb der Arterie zu entfernen. Zu den heutigen Standardverfahren gehören verschiedene Rekanalisationstechniken, der Einsatz von Stents, Führungsdrähte, Ballonkatheter und Führungskatheter. Wenn die genannten Interventionen nicht erfolgreich sind, kommen weitere Verfahren wie Atherektomie, Cutting-Balloon-Technik, Rotationsthrombektomie und Laserangioplastie in Betracht.
- Die Operative Therapie bedeutet immer einen Eingriff in Vollnarkose mit entsprechenden Risiken. Die Gefäßverengung wird mit einem Bypass überbrückt. Insbesondere bei Überbrückung der Beingefäße sollte dazu eine körpereigene Vene verwendet werden. Die Vene dabei kann entweder an ihrer ursprünglichen Position belassen werden (in-situ) oder entnommen und passend zur Arterie wieder eingesetzt werden. Beckenarterien werden im Allgemeinen mit körperfremdem Material wie Kunststoff-, Dacron- oder PTFE-Prothesen überbrückt.
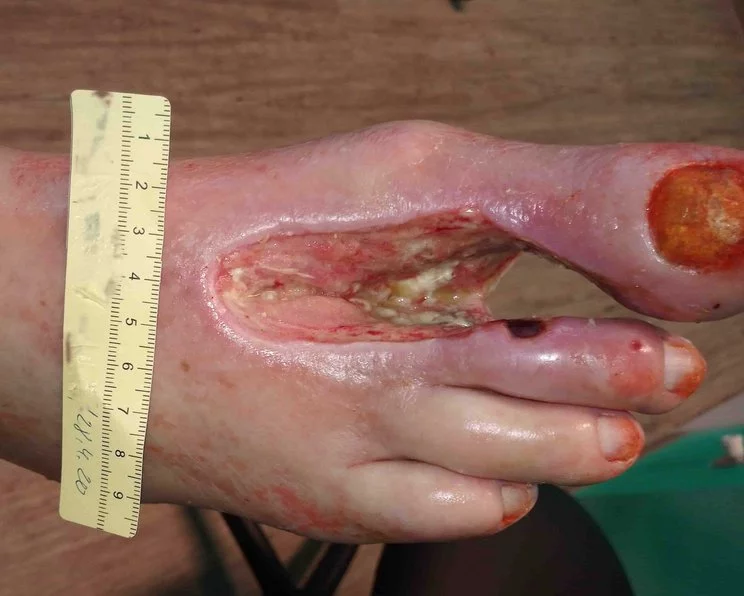
Wenn im Stadium IV starke Schmerzen bestehen und Nekrosen sowie absterbendes Gewebe durch andere Verfahren nicht therapierbar sind, muss die Gliedmaße teilweise oder vollständig amputiert werden (Fallbeispiel bei pAVK).
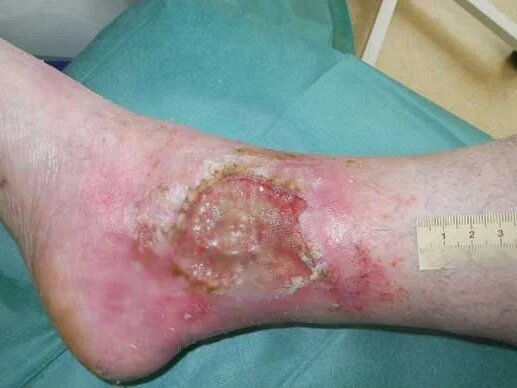
Chronische Wunden bei pAVK
Durch die verminderte Durchblutung entstehen bei pAVK schnell und häufig unbemerkt Hautdefekte, vor allem in Stadium III und IV. Die Minderdurchblutung des Wundareals führt außerdem dazu, dass einmal entstandene Wunden schlecht heilen und i. d. R. chronisch werden.
Daher steht an erster Stelle die Vermeidung von Wunden bzw. Verletzungen. Besonders die Füße sollten gut vor Verletzungen geschützt werden. Ähnlich wie beim Diabetischen Fußsyndrom (DFS) ist das Schmerzempfinden bei Menschen mit pAVK häufig reduziert, so dass sie von einer Verletzung gar nichts bemerken. Bei Bettlägerigen hat die Druck-Prophylaxe eine große Bedeutung, da bei ihnen ein erhöhtes Risiko für Druckläsionen und Fersennekrosen besteht. Die Unterversorgung mit Sauerstoff führt bei pAVK im Stadium IV auch ohne äußere Einwirkung zu Gewebedefekten, dem Ulcus cruris arteriosum.
Auch für die Behandlung anderer Wunden bei pAVK gilt, dass die Grunderkrankung therapiert und die Durchblutung verbessert wird. Die eigentliche Wundbehandlung sollte idealfeucht erfolgen und orientiert sich an der Wunde. Dazu gehört die Entfernung von Nekrosen, die Therapie eventuell bestehender Infektionen und ein adäquates Schmerzmanagement.
PAVK kann nicht geheilt werden. Daher zielt die Therapie darauf ab, das Fortschreiten der pAVK zu verhindern, Schmerzen zu lindern sowie Komplikationen und Amputationen zu vermeiden
Siehe auch:
ThromboseRisikofaktoren und Kontraindikationen
Menschen mit pAVK sollten ihre Verhaltensweisen diszipliniert ändern und auf einige Dinge komplett verzichten:
Rauchen: allem voran sollte das Rauchen und insgesamt der Konsum von Nikotin eingestellt werden. Nikotin führt zu einer Verengung der Gefäße (Vasokonstriktion) und verschlechtert dadurch die Durchblutung zusätzlich.
Kälte: da Kälte ebenfalls zu einer Vasokonstriktion führt, sollte auch Kälte vermieden werden, insbesondere an den Extremitäten.
Wärme: auf übermäßige Wärme, beispielsweise heiße Wärmflaschen, sollten Menschen mit pAVK auch verzichten. Durch ein vermindertes Empfinden in den betroffenen Gliedmaßen können dadurch unbemerkt ernsthafte Verbrennungen entstehen.
Hohe Lagerung der Beine: durch das Hochlegen der Beine verringert sich der Perfusionsdruck, wodurch das Blut schlechter durch die Arterien fließt.
Enge oder einschnürende Strümpfe: diese vermindern den arteriellen Blutfluss und sollten darum nicht getragen werden.
Durchblutungsfördernde (hyperämisierende) Salben: bei pAVK können hyperämisierende Salben zum Steal-Phänomen führen. D. h. das Gegenteil passiert. Durch eine Umverteilung des Blutflusses wird ein Areal zugunsten anderer Areale minderdurchblutet.
Kompressionstherapie: pAVK im Stadium I und II ist eine relative Kontraindikation, während im Stadium III und IV eine absolute Kontraindikation besteht. D. h. Menschen mit pAVK sollten keine Kompressionsstrümpfe oder medizinische Thromboseprophylaxestrümpfe tragen und nicht die Beine wickeln, weil der Druck den arteriellen Blutfluss negativ beeinträchtigt. Allerdings besteht erst bei fortgeschrittener pAVK (ABI <0,5 und andere Faktoren) eine absolute Kontraindikation für die Kompressionstherapie. Besteht zusätzlich zur pAVK noch eine chronisch venöse Insuffizienz (CVI), muss insbesondere bei bestehendem Ulcus cruris venosum oder Ulcus cruris mixtum sorgfältig abgewogen werden, ob eine Kompressionstherapie doch in Betracht gezogen werden kann.