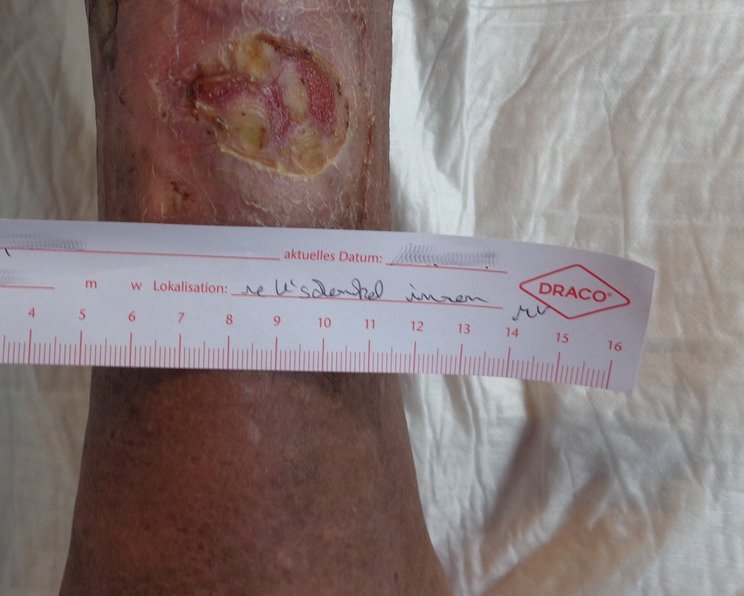
Nekrose: Versorgung von nekrotischen Wunden
Nekrose bezeichnet das pathologische Absterben von Zellen in einem lebenden Organismus. Ursachen sind beispielsweise Sauerstoff- oder Nährstoffmangel, Infekte oder Toxine. Nekrosen sind avitale (tote, abgestorbene) Gewebe, die den Wundheilungsprozess stören.
Im menschlichen Körper finden auf Zellebene unentwegt Auf-, Um- und Abbauprozesse statt. In diesen Zyklen ist der Zelltod ein natürlicher Prozess und wird Apoptose genannt.
Die Apoptose beschreibt den regulierten Zelltod im Rahmen der permanenten physiologischen Zellerneuerung. Zellen, die nicht mehr einwandfrei funktionieren, sterben ab und gehen in einem kontrollierten Prozess zugrunde.
Demgegenüber beschreibt die Nekrose das Absterben von Zellen infolge von Schädigungen wie z. B. mechanischen Verletzungen, Infektionen, Verbrennungen, Erfrierungen oder sehr häufig auch infolge von Durchblutungsstörungen (Ischämie). Im Unterschied zur Apoptose kommt es bei einer Nekrose meist zu einer Entzündungsreaktion im umliegenden Gewebe. Nekrosen zeigen sich in einer Farbenvielfalt von gelb über braun bis hin zu schwarz und variieren von trocken bis feucht. Kleine, oberflächliche Nekrosen können Menschen mit einem intakten Immunsystem problemlos durch funktionsfähiges Gewebe ersetzen. Großflächige oder tiefreichende Nekrosen heilen ohne fachgerechte Wundversorgung allerdings eher schlecht.
Behandlung - Grundsätze
Die Behandlung einer Nekrose hängt grundsätzlich von der Art der Nekrose (trocken oder feucht), von der Wundgröße und -tiefe sowie von der zugrunde liegenden Ursache ab.
Die Behandlung bzw. das Abstellen der Ursache für die Entstehung einer Nekrose steht an erster Stelle der Therapie. Typischerweise treten Nekrosen bei chronischen Wunden wie z.B. Dekubitus, Ulcus cruris und dem diabetischen Fußsyndrom oder auch bei einer Durchblutungsstörung auf. Liegt z.B. eine Nekrose aufgrund einer peripheren arteriellen Durchblutungsstörung vor, sollte zunächst die Ursache behoben und die Durchblutung verbessert werden.
Video: Nekrose
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Eine nekrotische Wunde ist eine Verletzung, bei der Teile des Gewebes innerhalb der Wunde abgestorben sind. Dieses abgestorbene Gewebe, auch Nekrose genannt, erscheint häufig schwarz oder dunkelbraun und kann fest oder weich sein. Nekrotische Wunden heilen in der Regel nicht von selbst und erfordern spezielle medizinische Behandlungen, um das abgestorbene Gewebe zu entfernen und die Heilung zu fördern.
Behandlung von trockenen und feuchten Nekrosen
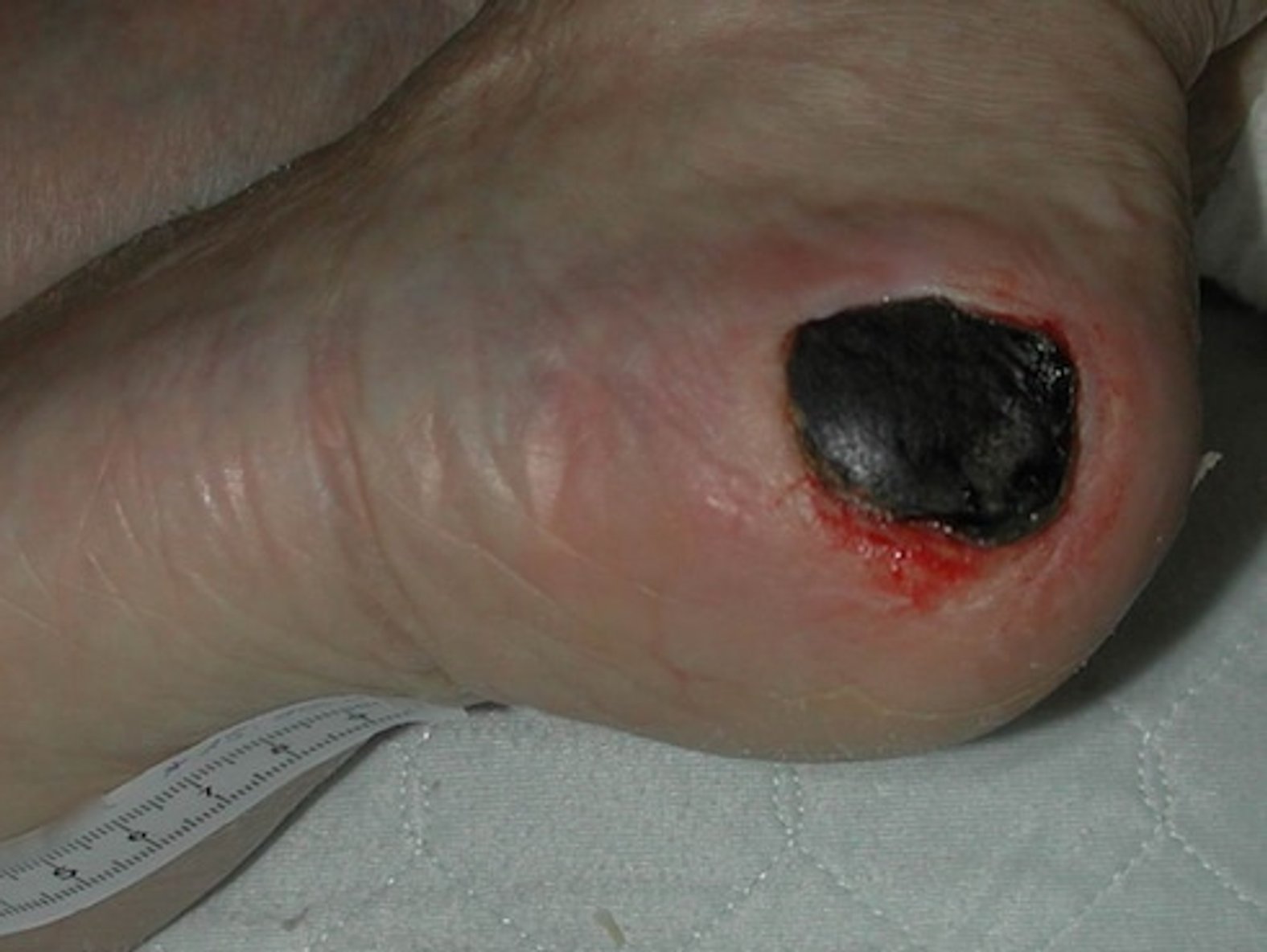
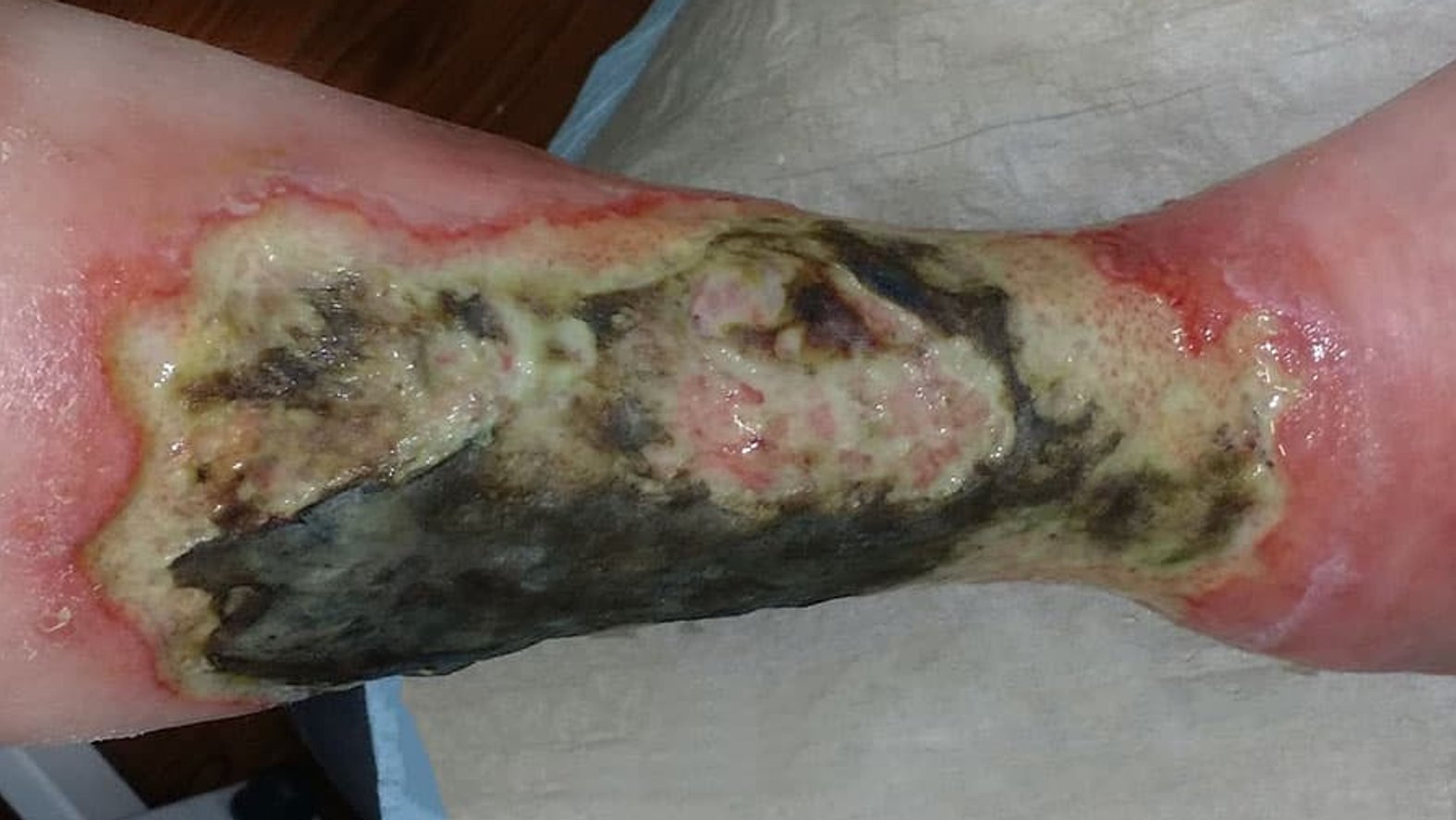
Trockene Nekrosen entstehen durch einen Flüssigkeitsverlust des Gewebes. Wenn das betroffene Gewebe aufgrund von mangelnder Blutversorgung durch Verwesung und Autolyse zerfällt, entwickelt sich eine trockene Nekrose. Sind Körperteile betroffen, spricht man von einer Gangrän. Sie verfärbt sich von gelb über braun bis schwarz und fühlt sich lederartig an – man spricht hier auch von Mumifizierung. Solange sie trocken sind, an der darunterliegenden Wunde fest anhaften und keine Entzündungszeichen (z.B. rote Wundränder) aufweisen, können trockene Nekrosen so belassen werden. Sie bilden dann eine keimfreie Wundabdeckung. Falls es notwendig ist die Wunde unter der Nekrose zu begutachten oder sich die Nekrose langsam löst und somit keine keimfreie Wundabdeckung mehr bietet, sollte die Nekrose entfernt werden.
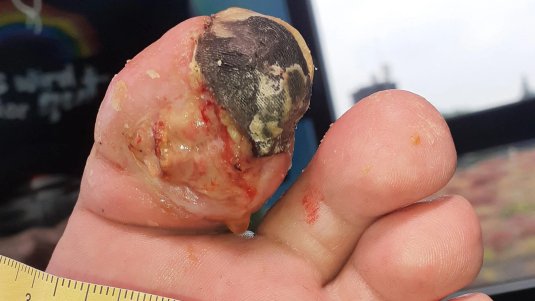
Sind trockene Nekrosen durch eine periphere Verschlusskrankheit (pAVK) entstanden, sind sie erst im Anschluss an eine erfolgreiche Gefäßerweiterung zu entfernen. Sie dürfen auf gar keinen Fall vor einem solchen Eingriff aufgeweicht oder feucht behandelt werden. Bis dahin sind nur trockene Verbandwechsel, z.B. mit einer sterilen DracoFix Mullkompresse, vorzunehmen. Trockene Gangräne an Fingern oder Zehen können zur Autoamputation - also der spontanen Ablösung der Gliedmaßen vom Körper - führen.
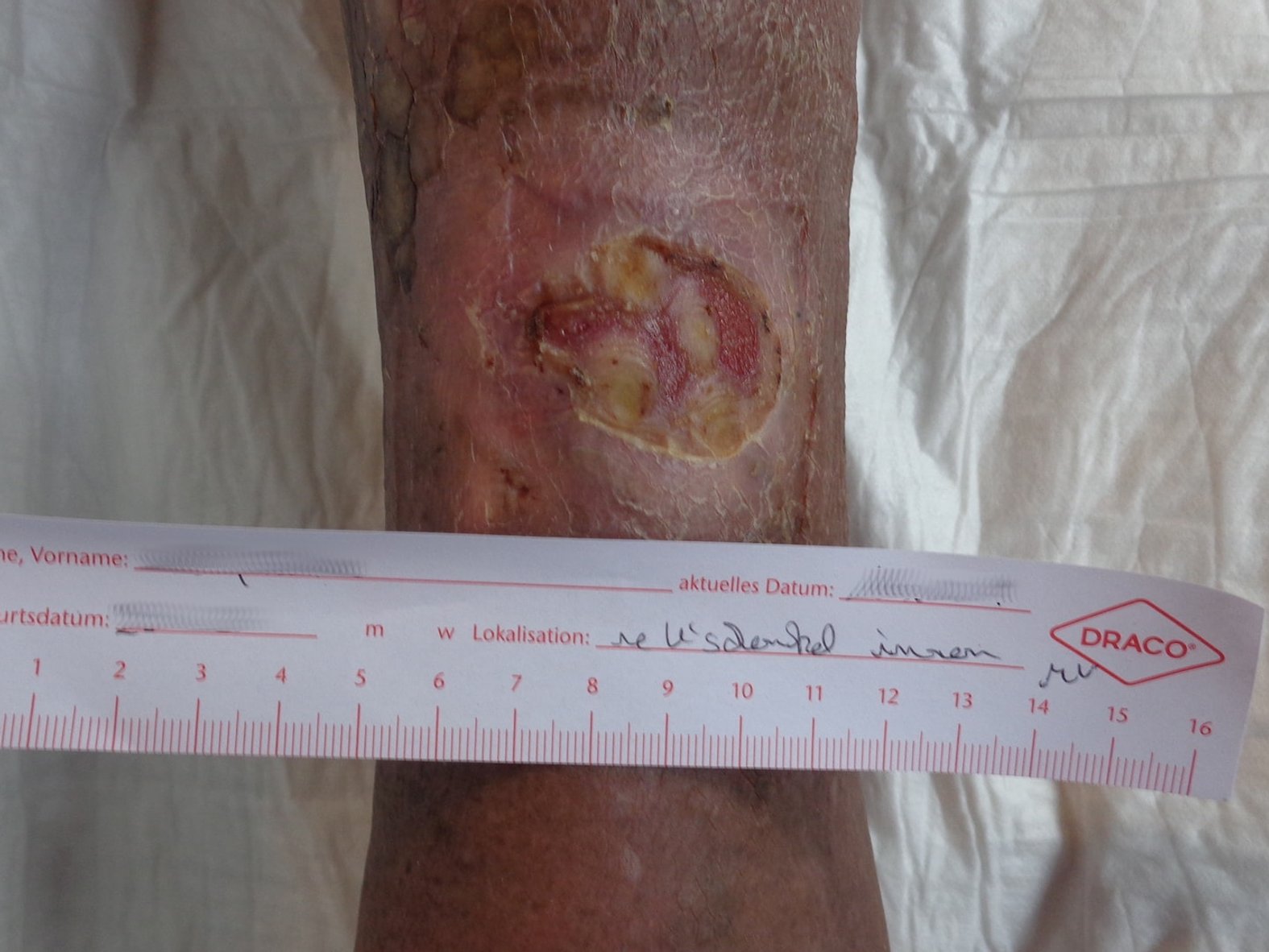
Bei einer feuchten Nekrose ist meist das abgestorbene Gewebe mit Krankheitserregern infiziert. Die Wunde beginnt zu riechen und verflüssigt sich. Die Bakterien beschleunigen den Zerfall des Gewebes. Es entstehen Zerfallsprodukte des Gewebes, welche die Wundheilung negativ beeinflussen. Hier besteht die Gefahr einer lebensbedrohlichen Sepsis, weshalb eine feuchte Nekrose immer sofort einem Chirurgen vorgestellt und behandelt werden muss. Dieser entscheidet über die Durchführung eines chirurgischen Débridements oder die Anwendung von Hydrogelen, Alginaten oder anderen Wundauflagen. Liegt ein bakterieller Infekt vor, sollte dieser durch die Gabe eines Antibiotikums bekämpft werden. Zusätzlich sollte die feuchte Nekrose mittels chirurgischem Débridement entfernt werden, da sich die Bakterien in der Nekrose erhalten können.
Gewebedurchblutung fördern
Bei der Behandlung der Nekrose ist die gute Durchblutungssituation des Gewebes von größter Bedeutung. Nur so kann die Gewebeneubildung angeregt werden. Beim diabetischen Fußsyndrom ist u.a. für ein adäquates Schuhwerk (z.B. Diabetes-adaptierter Schuh mit Einlage und gut sitzende, nicht einschnürende Strümpfe) zu sorgen. Bei Patientinnen und Patienten mit einer Dekubitalnekrose ist eine völlige Druckentlastung des erkrankten Gewebes notwendig. Häufig verläuft die Abheilung zögernd und langwierig.
Auch sollte auf eine konstante, warme Körpertemperatur geachtet werden. Bei Kälte kontrahieren sich die Hautgefäße, d.h. sie ziehen sich zusammen, und drosseln so die Kapillardurchblutung.
Eine Nekrose ist äußerlich anhand der Farbe (trocken: bräunlich, gräulich bis schwarz, feucht: gelblich) und der festen Anhaftung auf der Wunde zu erkennen. Das umliegende Gewebe kann rötlich gefärbt sein. Trockene Nekrosen fühlen sich ledrig, fest und wie eine Platte an. Feuchte Nekrosen lassen sich eindrücken, fühlen sich schwammig an und können unangenehm riechen.2
Sie wollen zusammen mit praxiserfahrenen Moderatorinnen und wunderfahrenen Kolleginnen tiefer in konkrete Fallbeispiele einsteigen? Dann besuchen Sie unsere neue Präsenzfortbildung und bringen Sie Ihr Wissen ein.
Jetzt anmelden!Wann sollte eine Nekrose durch Fachpersonal behandelt werden?
Zeigen sich Anzeichen für eine Nekrose, sollte zur ersten Abklärung unbedingt ein Arzt aufgesucht werden.
Was die weitere Versorgung betrifft, so hängt das vor allem von der Ausprägung der Wunde, aber auch von der Konstitution des Patienten ab:
- Oberflächliche Nekrosen bei Menschen mit intaktem Immunsystem heilen nach Beseitigung der Ursache in der Regel innerhalb von wenigen Wochen ab. Ist das Immunsystem jedoch geschwächt, sollte auch hier eine fachgerechte Betreuung, ggf. unter Einbindung des Arztes, stattfinden.
- Fortgeschrittene Nekrosen heilen ohne fachgerechte Wundversorgung eher schlecht. Bei entzündeten, großflächigen oder tiefreichenden Nekrosen muss deshalb zwingend ein Arztbesuch bzw. eine Versorgung durch entsprechende Experten erfolgen - sowohl bei einem intakten, als auch bei einem geschwächten Immunsystem.
Die Heilungsdauer einer Nekrose hängt ebenfalls stark von der individuellen Situation der betroffenen Person und deren Begleiterkrankungen ab.
Video: Nekrose behandeln - Versorgung nekrotischer Wunden
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Wundversorgung: Wundauflagen für nekrotische Wunden
Hydrogele
Hydrogele eignen sich zum Aufweichen von aufsitzenden Nekrosebelägen bei Wunden mit geringer Sekretbildung. Die Gele weichen Nekrosen oder Fibrinbeläge auf und unterstützen das autolytische Débridement durch Abgabe von Feuchtigkeit an die Wunde. Überschüssiges Wundexsudat wird unter Quellung aufgenommen. Üblicherweise werden die Gele 2–5 mm dick auf die Wunde aufgetragen und mit Kompressen abgedeckt. Der Verbandwechsel erfolgt alle 2 bis 3 Tage. Infizierte, blutende oder stark sezernierende Wunden sollten nicht mit Hydrogelen behandelt werden.1
Alginate
Alginat-Kompressen sind ideal zur Behandlung von stark sezernierenden, infizierten oder nässenden Wunden in der Reinigungsphase, auch mit zerklüftetem Wundgrund. Blutende Wunden, beispielsweise nach dem Débridement, können ebenfalls mit Alginaten behandelt werden, sofern sie nicht auch noch chirurgisch behandelt werden müssen. Kompressen oder Folien können als Sekundärabdeckung dienen. Bei infizierten Wunden erfolgt der Verbandwechsel täglich. Je nach anfallender Exsudatmenge kann der Verband ansonsten im Abstand von mehreren Tagen erneuert werden. Alginate eignen sich nicht zur Behandlung von trockenen und krustigen Wunden.1
Nach Entfernung der Nekrose richtet sich die Wundversorgung nach dem Zustand der Wunde. Eine tiefere Wunde benötigt einen Wundfüller wie z.B. Alginate oder Hydrofasern, je nach Exsudatmenge kommen als sekundäre Wundauflagen Saugkompressen, Superabsorber oder Schaumstoffe zum Einsatz und falls nötig eine abschließende Fixierung. Bei flacheren, fragilen Wunden kann auch ein Wundkontaktnetz (DracoTüll Silikon) zusätzlichen Schutz bieten.
Draco®-Produkte zur Versorgung von trockenen und feuchten NekrosenDébridement bei Nekrosen
Nekrotisches Gewebe verhindert die Versorgung von gesundem, umliegendem Gewebe mit Blut und Nährstoffen. Dies blockiert die Bildung von Granulationsgewebe und fördert das Wachstum von Keimen. Je nach Beschaffenheit der Nekrose ist es deshalb sinnvoll, abgestorbenes Gewebe durch ein Débridement zu entfernen, damit es zu keinen Schädigungen im umliegenden Gewebe kommt. Primäres Ziel des Débridements ist es, nekrotisierendes Gewebe zu entfernen und die Wunde in den Status einer frischen Wunde zu versetzen, um die Ausbreitung einer Entzündung zu verhindern bzw. die Wundheilung zu fördern.
Ausführliche Informationen zu Débridementtechniken finden Sie in unserem Hauptartikel:
DébridementChirurgisches Débridement
Bei vielen chronischen Wunden ist das chirurgische Débridement für die schnelle Entfernung von nekrotischem Gewebe das Mittel der Wahl. Grundsätzlich sollte es von einer Ärztin oder einem Arzt durchgeführt werden. Beim chirurgischen Débridement werden Wundtaschen, wenn nötig, eröffnet, und saubere und glatt begrenzte Wundränder hergestellt. Zum Einsatz kommen hier Skalpell, Schere oder Ringkürette. Die Prozedur ist schmerzhaft und findet meist unter Schmerzmedikamenten oder Anästhesie statt. Eine akute Wunde bleibt zurück, die je nach Ausmaß offen gelassen oder mit Nahtmaterial, Kleber oder einem Hauttransplantat geschlossen wird.
Liegt eine relativ dünne, weiche Nekroseschicht vor, kann die „Wet to dry“ Methode angewendet werden. Bei dieser Art des mechanischen Débridements wird ein feuchter Tupferverband jeweils 2 bis 3 mal pro Tag angelegt. Beim Abziehen des getrockneten Verbandes wird gleichzeitig die oberste, anhaftende Schicht der Nekrose entfernt.
Autolytisches Débridement
Das autolytische Débridement eignet sich nur für kleine, oberflächige Nekrosen. Es funktioniert durch den Erhalt eines feuchten Wundmilieus, welches die natürlichen Wundreinigungsmechanismen unterstützt. Dabei kommt es zu einer Verflüssigung und Verdauung von totem Gewebe durch Fresszellen und wundeigene, eiweißzersetzende Aktivitäten. Geeignete Wundauflagen für ein autolytisches Débridement sind z. B. Alginate, Hydrofasern, Hydrokolloide. In der Anfangsphase der Wundtherapie sind meist tägliche Verbandwechsel nötig.
Enzymatisches Débridement
Beim enzymatischen Débridement werden eiweißspaltende Enzyme auf die Wunde gegeben, die das nekrotische Gewebe zersetzen. Allerdings ist auch das enzymatische Débridement nur für kleinflächige Nekrosen anwendbar. Zudem ist es recht langwierig und kostenintensiv.
Biochirurgie
Im Rahmen der Biochirurgie werden nekrotische Wunden mit Fliegenmaden behandelt (Madentherapie). Die Maden setzten Verdauungsenzyme frei, die das nekrotische Gewebe zersetzen. Zusätzlich verschiebt sich der pH-Wert, was das Wachstum von Keimen verhindert. Die Maden werden auf die gereinigte Wunde aufgebracht und mit einem engmaschigen Netz abgedeckt. Alternativ stehen Wundauflagen zur Verfügung, in denen die Maden wie in einem Käfig eingearbeitet wurden. Der Verband verbleibt meist 3 bis 4 Tage auf der Wunde. Da die Biochirurgie aufwändig und teuer ist, kommt sie meist dann zum Einsatz, wenn andere Débridement-Verfahren nicht möglich sind.
Bei einer trockenen Nekrose ist nichts weiter zu tun, solange sie trocken ist, an der darunterliegenden Wunde fest anhaftet und keine Entzündungszeichen (z.B. rote Wundränder) aufweist. Die Wunde wird mit einer trockenen Mullkompresse abgedeckt und fixiert. Nun gilt es die Wunde zu beobachten und darauf zu achten, dass keine Wundinfektion oder feuchte Nekrose entsteht. Bei einer feuchten Nekrose kann die Wunde mit einem antimikrobiellen Schaumstoff abgedeckt werden. Dieser nimmt austretendes Exsudat auf und kann Mikroorganismen reduzieren. Diese Maßnahme ist jedoch nur als kurzfristig und vorübergehend zu betrachten. Die Wunde sollte unter ständiger ärztlicher Beobachtung stehen, da sich aus dieser Art von Nekrosen eitrige Entzündungen und sogar eine Sepsis entwickeln können.
Heilungsverlauf
Nach dem Abtragen des nekrotischen Gewebes sollte die Wunde dem Verlauf eines natürlichen Heilungsprozesses folgen. Die Heilungsdauer hängt jedoch sehr stark von der individuellen Situation der betroffenen Person und deren Begleiterkrankungen, wie etwa einem Diabetes mellitus, ab. Zusätzlich kommt es darauf an, was für die Nekrose ursächlich ist und welche Körperregionen betroffen sind.
Neben den lokalen Einflussfaktoren spielen auch systemische Faktoren eine wichtige Rolle für den Heilungsverlauf einer Nekrose: Alter, Bettlägerigkeit, aber auch bestimmte Medikamente (z.B. Immunsupressiva) können die Selbstheilungsprozesse entscheidend stören. Von daher lässt sich hierzu keine allgemeingültige Aussage machen. Grundsätzlich kann man jedoch sagen, dass oberflächliche Nekrosen bei Menschen mit intaktem Immunsystem - nach Beseitigung der Ursache - bereits innerhalb weniger Wochen abheilen können. Fortgeschrittene Nekrosen können die Betroffenen hingegen über einen wesentlich längeren Zeitraum belasten, mehrere Monate sind hierbei keine Seltenheit. Bei diesen ist zwingend ein Arztbesuch anzuraten.
Wichtig ist, dass potentielle oder auch bereits betroffene Patienten entweder prophylaktisch agieren oder die Heilungsprozesse mit folgenden Maßnahmen unterstützen können:
- gesunde Ernährung
- kein Alkohol und kein Nikotin
- ggf. Reduzierung des Übergewichts
- ausreichend Bewegung
- keine Belastung gefährdeter oder betroffener Körperstellen
Bei Diabetikern ist die Stoffwechseloptimierung (regelmäßige Kontrolle der Blutzuckerwerte, Optimierung der Insulinmenge, Gewichtsreduzierung etc.) eine gute Voraussetzung zur weiteren Erhaltung der peripheren Gefäße.
Akrale Nekrosen an Fingern und Zehen
Nekrosen befinden sich sehr häufig an den äußersten Bereichen der Extremitäten (Akren), also an Fingern und Zehen. Sie sind weit vom Körperzentrum entfernt, die Arterien sind sehr klein und dünn und daher anfällig für Durchblutungsstörungen. Sind ganze Körperteile betroffen, spricht man in dem Fall von einer Gangrän.
Fuß- und Zehennekrosen findet man häufig im Zusammenhang mit dem sogenannten Raucherbein und dem Diabetischen Fußsyndrom. Beide Erkrankungen entstehen hauptsächlich aufgrund einer mangelnden Sauerstoffversorgung des Gewebes. Die Zehen sind häufig als erstes betroffen. Bei einer fortschreitenden Erkrankung kann sich die Nekrose sogar bis hin zum Unterschenkel ausbreiten.
Erfrierungen und Unterkühlungen sind weitere Ursachen von nekrotischen Zehen. Auch hier gilt: Eine ausreichende Wiederherstellung der Durchblutung ist die Voraussetzung für eine erfolgreiche Therapie. Bei zu stark fortgeschrittenen Nekrosen ist meist eine Amputation erforderlich.
Dekubitusnekrose
Dekubitalnekrosen können durch konsequente Entlastung und ausreichende Schonung häufig wieder vollständig abheilen, indem sich das darunterliegende Gewebe erneuert. Dieser Heilungsprozess kann mehrere Wochen bis Monate dauern.
Risikofaktoren für eine Nekrose
Nekrosen treten gehäuft bei Menschen mit einem langjährigen Diabetes mellitus auf. Folgeerkrankungen wie etwa das diabetische Fußsyndrom, aber auch klassische Durchblutungsstörungen, wie sie z.B. im Rahmen der peripheren arteriellen Verschlusskrankheit (pAVK) auftreten, können das Auftreten von Nekrosen begünstigen.
Patientinnen und Patienten mit Dekubitusneigung oder bestehendem Dekubitalgeschwür können ebenfalls vermehrt nekrotische Wunden entwickeln. Je nachdem, wo Druck auf die Haut einwirkt, kann sich ein Dekubitus an jeder Körperstelle entwickeln. Betroffen sind vor allem Menschen mit:
- Bewegungsbehinderungen, nach chirurgischen Eingriffen (Knochenbrüche usw.)
- Lähmungen, Multiple Sklerose
- Bewusstlosigkeit (Koma/Narkose)
- Übergewicht (Adipositas)
- Kachexie (völliger Kräfteverfall)
- Katatonie (Bewegungsstarre)
- Exsikkose (Dehydratation)
- Kontrakturen
- Anämie
- Inkontinenz
- Medikation
- Herzinsuffizienz
- starke Sedation
- Im Bereich Dekubitus wird die Kategorie 3 (EPUAP) unter anderem auch als nekrotisches Gewebe klassifiziert. Hier hat sich bereits das Hautgewebe tiefschwarz verfärbt.
Video: Die 5 häufigsten Fehler in der Wundversorgung
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Vorbeugung und Prophylaxe
Die Entstehung von Nekrosen steht oft mit weiteren Symptomen und Erkrankungen wie Übergewicht oder einem Diabetes mellitus in Zusammenhang. Ganz allgemein bietet deshalb eine gesunde Lebensweise mit viel Bewegung und einer ausgewogenen Ernährung den besten Schutz vor der Entstehung von Nekrosen.
Gesunde Lebensweise
- Vermeidung von Übergewicht, Alkohol, Nikotin
- gesunde Ernährung (Fett- und Kohlehydratreduzierung)
- körperliche Bewegung
Vorbeugung bei Diabetischem Fußsyndrom
- adäquates Schuhwerk
- regelmäßige Inspektion der Füße (siehe Broschüre „Diabetisches Fußsyndrom“)
Strahlentherapien
- Nach Strahlentherapien können entzündungshemmende Medikamente eine Entstehung von Nekrosen verhindern.