Fallbeispiel: Pyoderma gangraenosum am Unterschenkel
Ein seit vier Monaten bestehendes Pyoderma gangraenosum verschlechterte sich immer weiter. Aufgrund der Schmerzsituation war eine Wundversorgung kaum noch möglich. Erschwerend kam noch eine Keimbelastung mit Pseudomonas aeruginosa hinzu. Erfahren Sie in diesem Fallbeispiel mehr zur Therapie dieser Wunde und wie sie schließlich erfolgreich behandelt werden konnte.
Patient
männlich, 52 Jahre
Führende Wundursache
Pyoderma gangraenosum
Risikofaktoren für die Wundheilung
Schmerzen, Immunsuppressiva
Diabetes mellitus
ja
Lokalisation der Wunde
linker Unterschenkel, lateral
Infizierte Wunde
kritische Kolonisation
Wundart
chronisch
Wundgrund
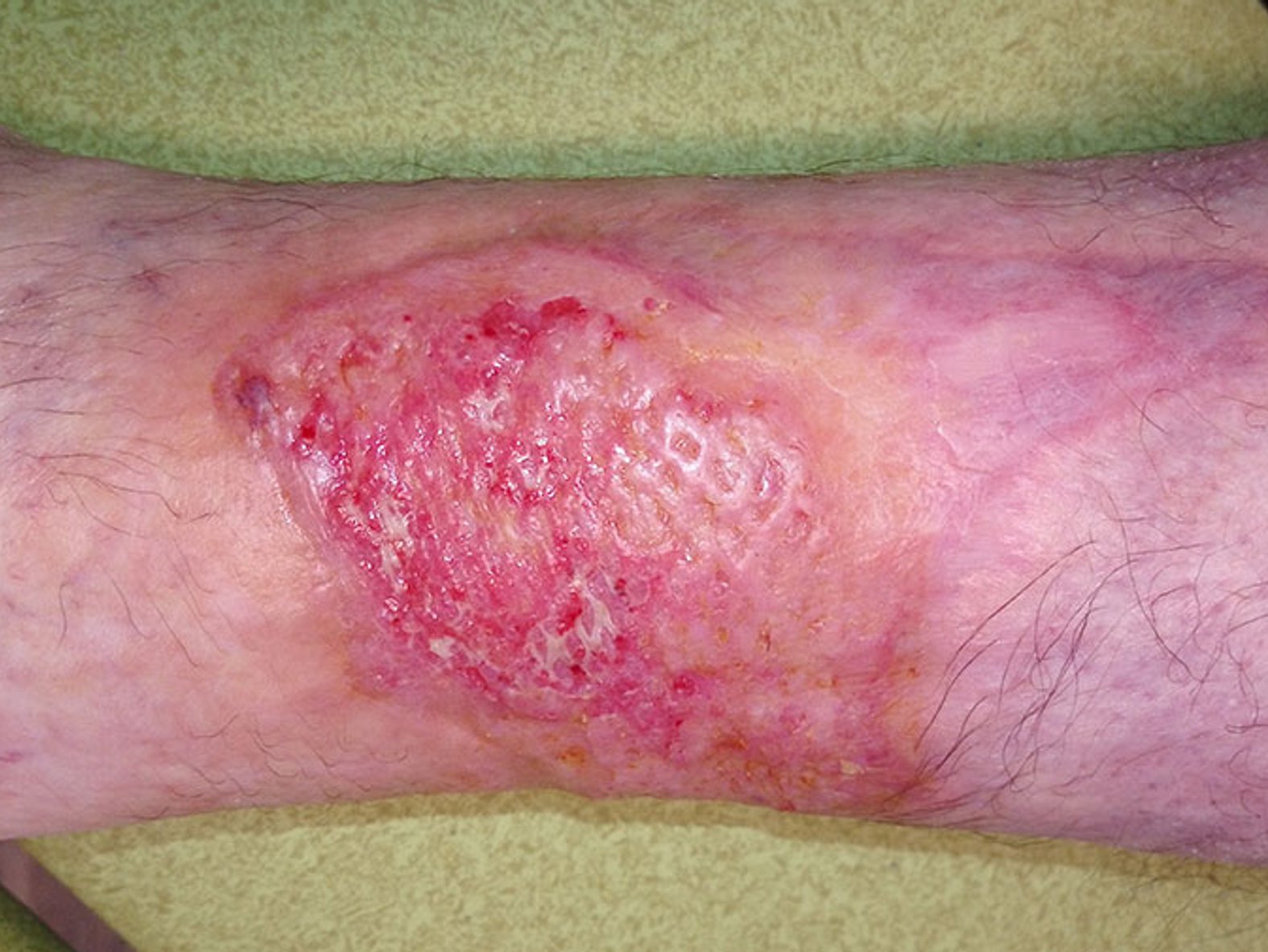
Fibrinbelag, Biofilm, Nekrosen, wenig Granulationsgewebe
Wundumgebung
unauffällig
Wundrand
teilweise nekrotisch, gerötet, ödematös
Exsudation
mäßig
Ergebnis der Abstrichentnahme
Pseudomonas aeruginosa
Ausgangssituation
Der Patient stellt sich mit einer persistierenden (fortbestehenden) Unterschenkelwunde vor, die die Folge eines Aufpralltraumas ist. Diese Wunde ist extrem berührungsempfindlich. Aus diesem Grund ist bisher nur eine oberflächliche Wundreinigung möglich. Die Versorgung erfolgte bisher selbständig, diese ist nun nicht mehr durchführbar.
Anamnese
Diagnose
Therapie
Dokumentierter Wundverlauf
Zu Beginn der Versorgung ist der Patient sehr verzweifelt. Die seit inzwischen 4 Monaten bestehende Wunde verschlechtert sich immer mehr. Die Wunde und die Wundumgebung sind so schmerzempfindlich, dass eine Versorgung kaum noch möglich scheint. Er kann gerade noch den Wechsel der Wundauflage zulassen, aber an eine Reinigung der Wunde ist nicht zu denken.
Da eine immunsuppressive Therapie bereits in der Vergangenheit eingeleitet wurde, steht nun initial die sofortige Einleitung einer adäquaten Schmerztherapie im Vordergrund, damit die inzwischen erfolgte Keimbesiedelung saniert werden kann. Daneben muss zeitgleich eine Anpassung seiner Diabetestherapie erfolgen, da der aktuelle HbA1C-Wert zeigt, dass der Patient nicht gut eingestellt ist.
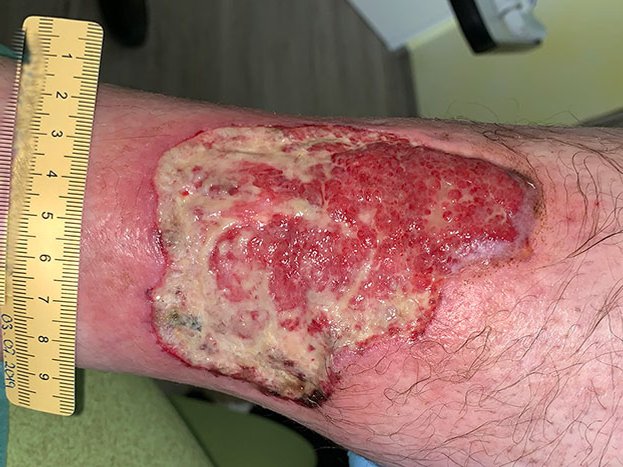
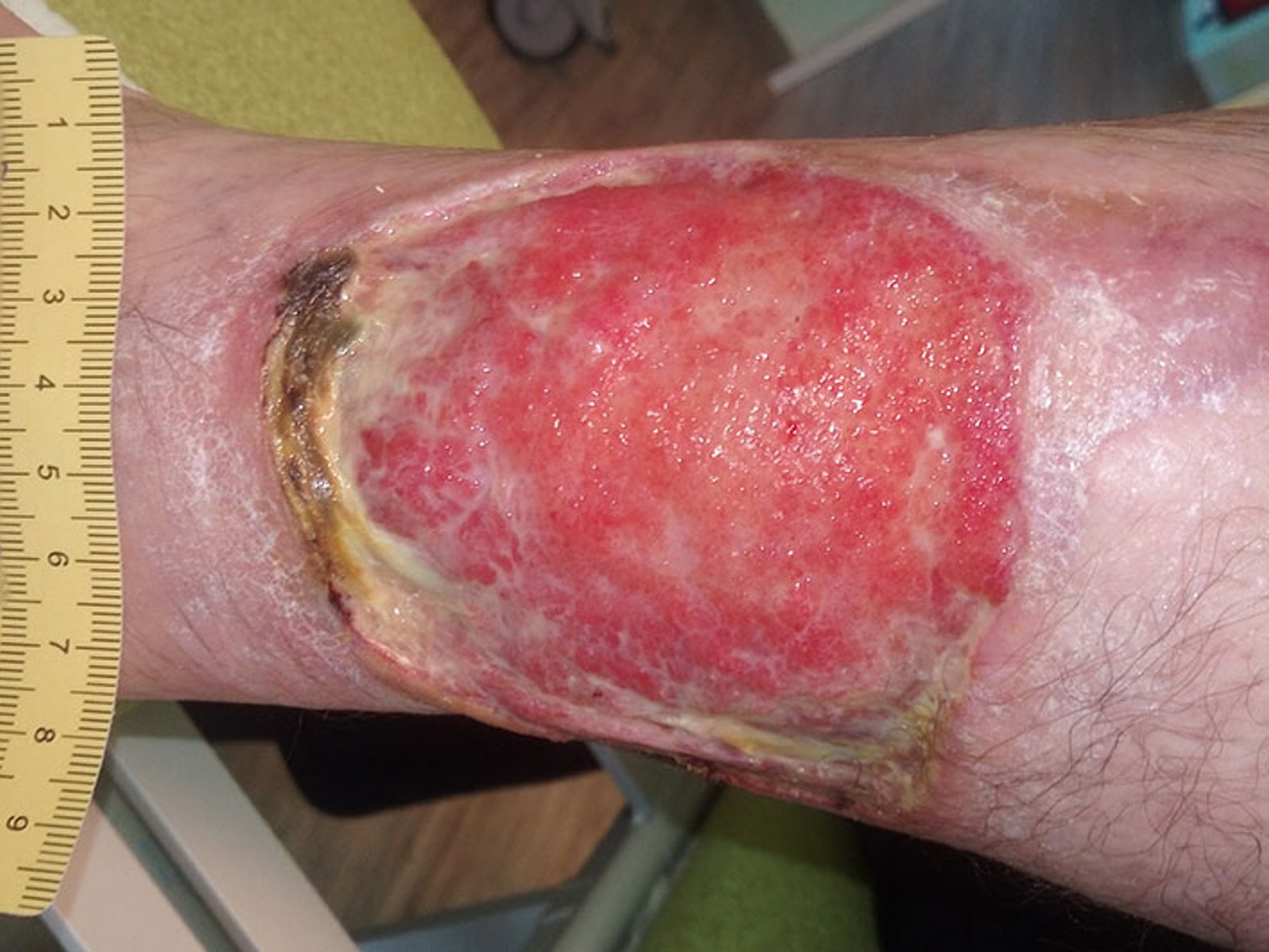
Die Wunde zeigt sich zu Anfang stark belegt mit Fibrin und Biofilm mit mäßiger leicht riechender Exsudation. Ein erfolgter Abstrich bestätigt den Verdacht auf eine deutliche Keimbelastung mit Pseudomonas aeruginosa. Vor allem wundrandnah zeigen sich einige Nekrosen, die gemeinsam mit der starken Berührungsempfindlichkeit zur Diagnose Pyoderma gangraenosum passen (Bild 1).
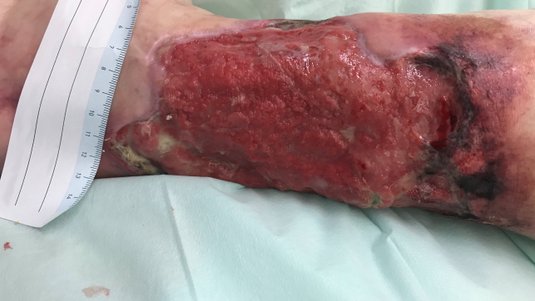
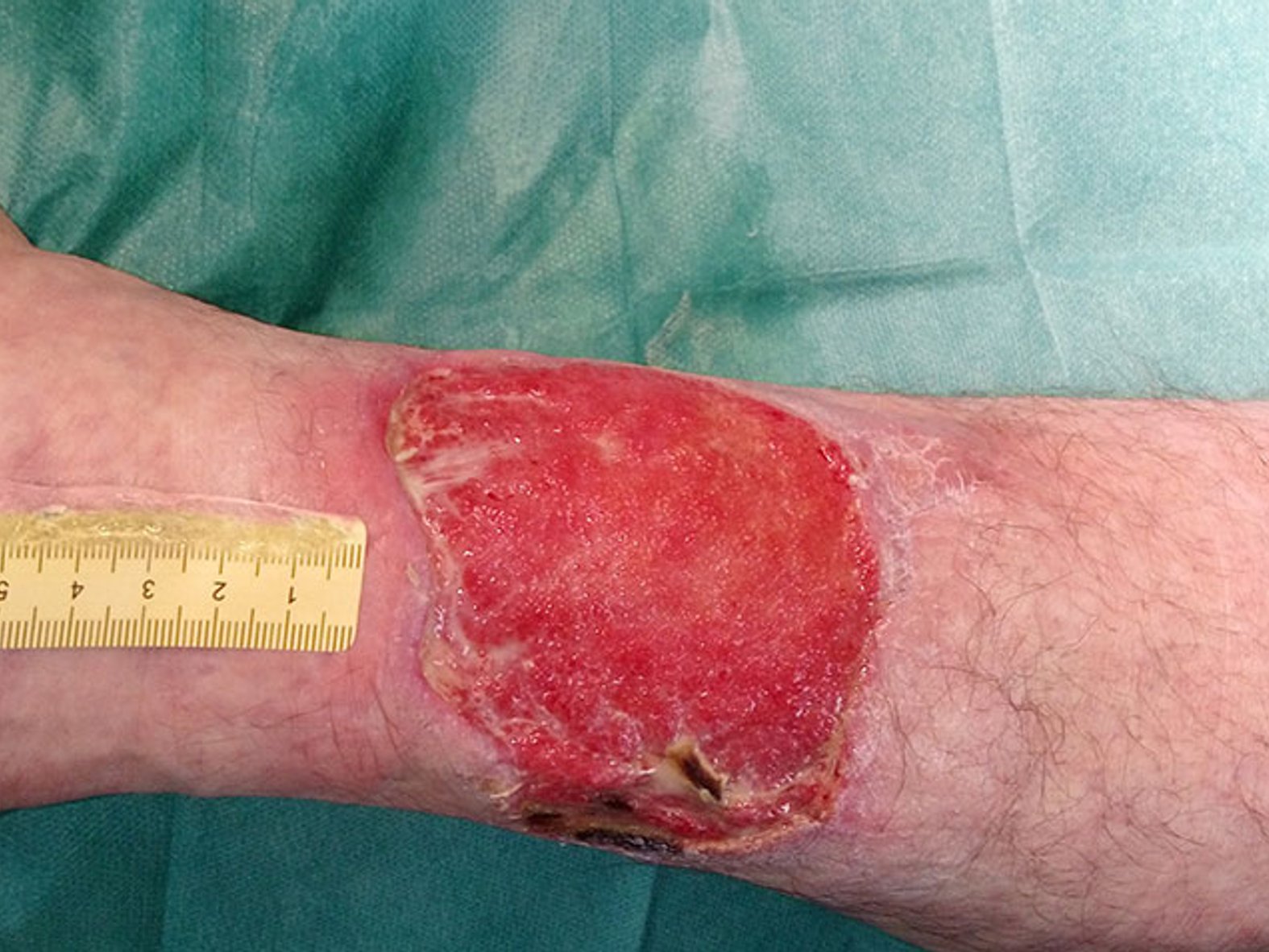
Die eingeleiteten Maßnahmen führen innerhalb von 5 Wochen langsam zu einer deutlichen Keimreduktion und zum Rückgang der Beläge, aber immer noch sind einige Nekrosen am Wundrand zu sehen. Die Exsudation lässt sich weiterhin als mäßig, inzwischen allerdings geruchlos beschreiben (Bild 2). Zwischenzeitlich wurden der Patient und seine Ehefrau angeleitet, wie die Wundreinigung und der Verbandwechsel durchzuführen sind. So kann der Patient wieder kurze Geschäftsreisen unternehmen und die Versorgung bleibt auch in dieser Zeit gesichert.
Die Behandlung einer Nekrose ist unter Umständen sehr kompliziert und hängt grundsätzlich von der Art der Nekrose (trocken oder feucht), von der Wundgröße und -tiefe sowie von der zugrunde liegenden Ursache ab. Mehr zur Behandlung finden Sie hier.
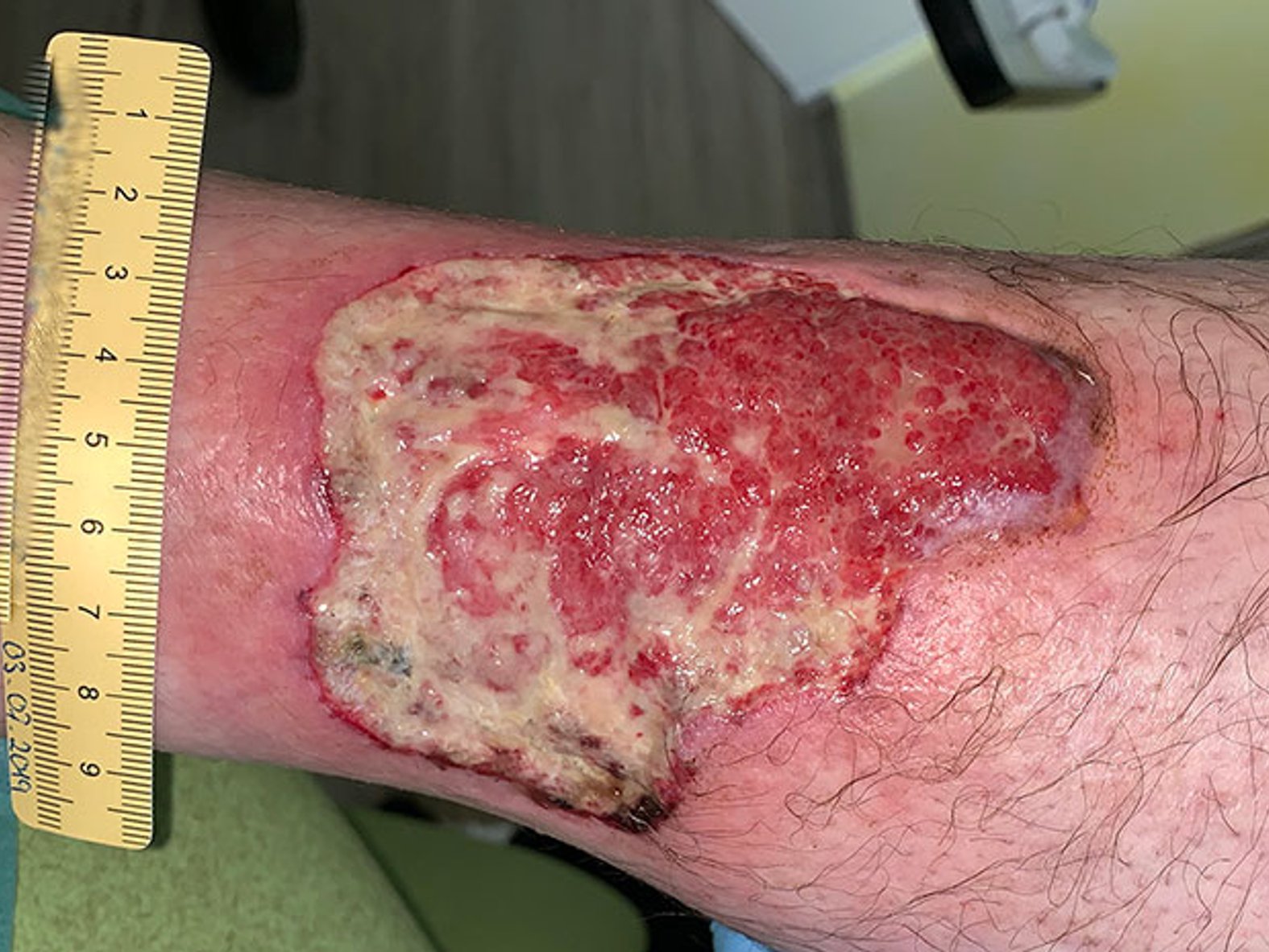
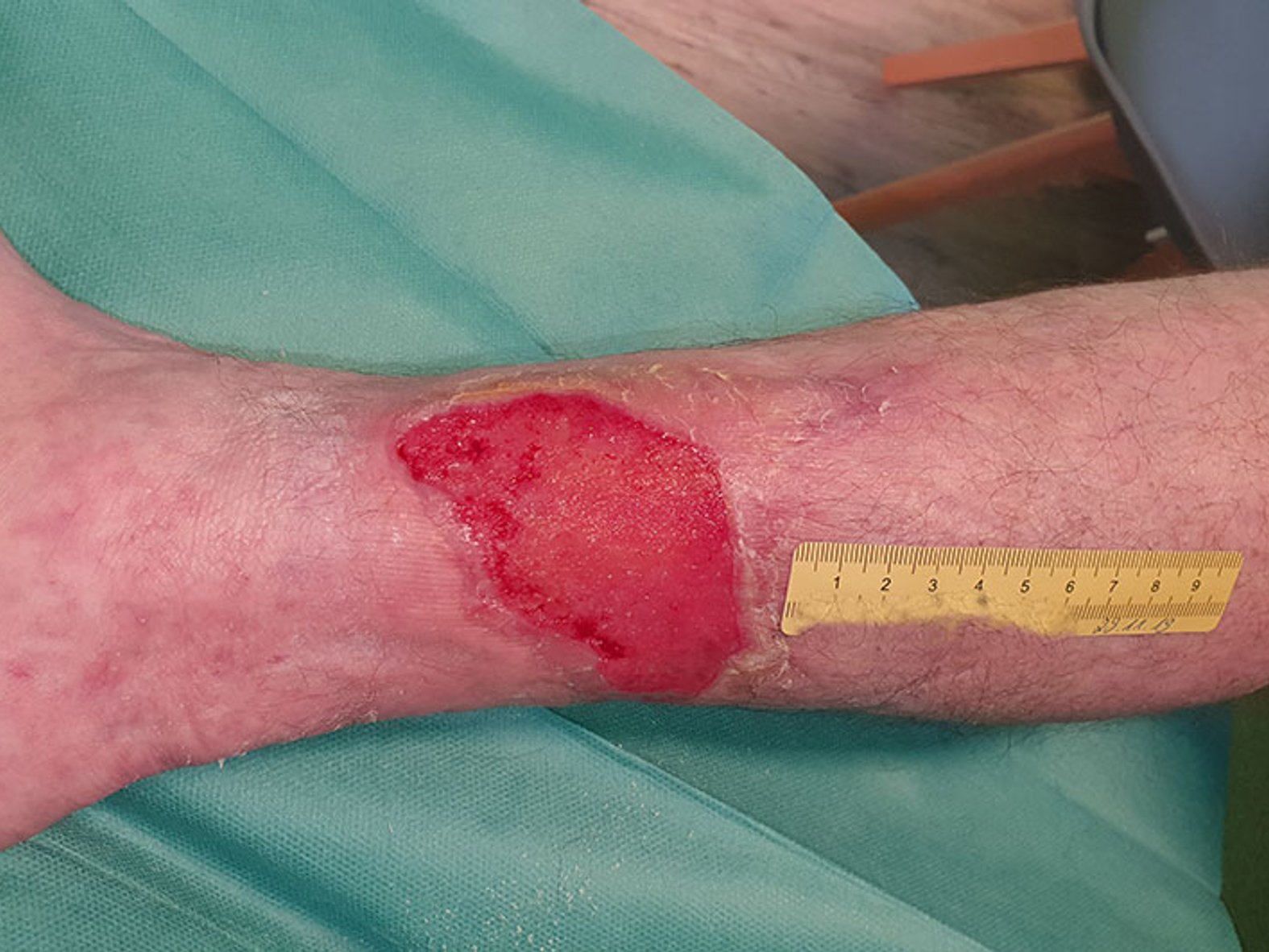
Zum ArtikelIm Verlauf greift die Schmerztherapie immer besser, die Wundreinigung kann intensiviert werden. Auch der Diabetes ist inzwischen besser eingestellt. Nach weiteren 30 Tagen zeigt sich eine weitgehend saubere, granulierende Wunde mit weiterhin einigen wenigen Nekrosen. Der Wundrand ist weitgehend unauffällig, die Exsudation weiterhin mäßig. Die Wundversorgung wird umgestellt auf einen PU-Schaum ohne PHMB (Bild 3).
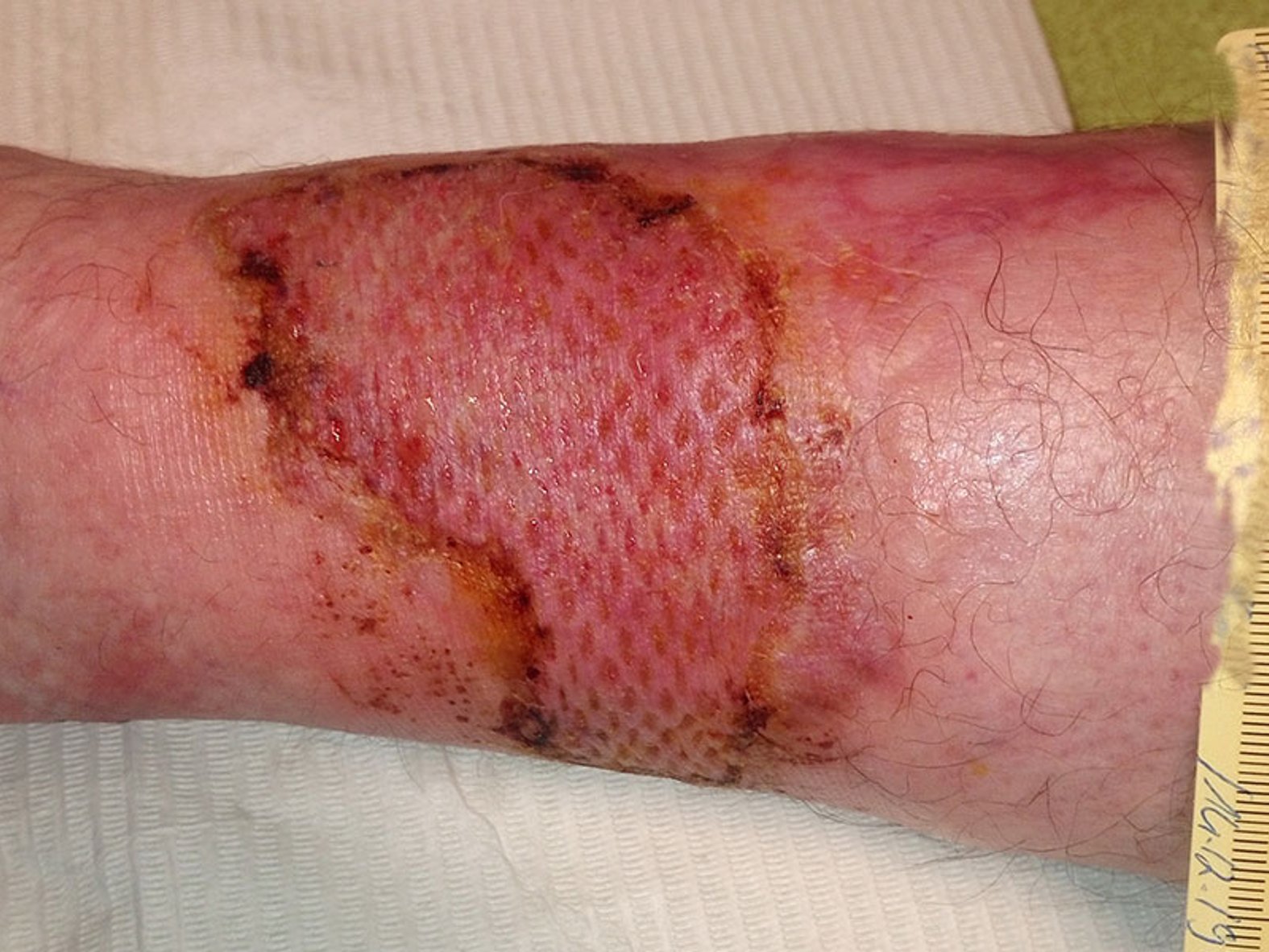
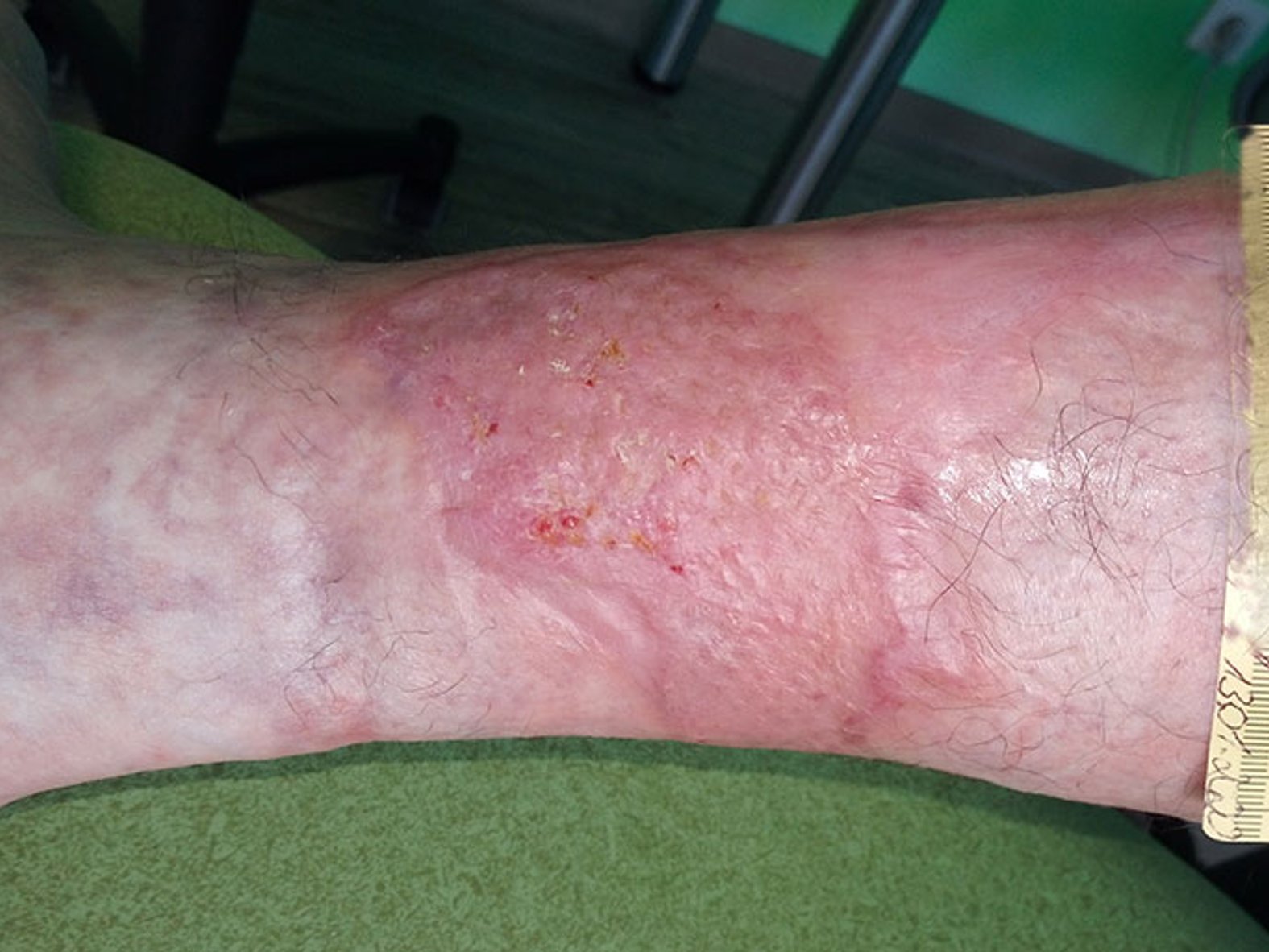
Auch wenn die Wundheilung weiterhin sehr langsam erfolgt, zeigt sich die Wunde nach weiteren 2 Monaten deutlich kleiner und vor allem sehr flach und mit deutlich rotem Granulationsgewebe ohne Beläge (Bild 4). Aufgrund der Diagnose wird dem Patienten geraten, eine Spalthautdeckung vornehmen zu lassen.
Die Versorgung nach der Spalthautdeckung (Bild 5) erfolgt zunächst weiter mit einem PU-Schaum. Etwa 2 Wochen nach der Deckung zeigt sich, dass diese Therapie Erfolg hat. Die Versorgung erfolgt, wegen der wenigen Restbeläge mit Biofilm (Bild 6), weiterhin mittels eines PU-Schaumes.
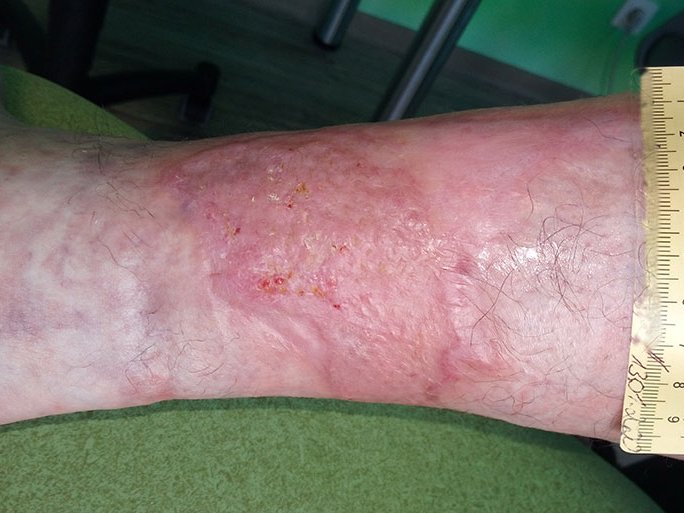
30 Tage nach der Spalthautdeckung ist die Wunde fast verheilt (Bild 7). Es besteht noch eine kleine Kruste, die in den nächsten Tagen abfallen wird. Der Patient weiß, dass er seinen Unterschenkel sehr sorgfältig pflegen und die Haut mittels einer ureahaltigen Creme weiterhin geschmeidig halten sollte.
Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt.