Wundheilungsstörung: Schlecht heilende Wunden
Was ist eine Wundheilungsstörung? Eine Wundheilungsstörung liegt vor, wenn eine offene Wunde auch nach mehreren Wochen keine Heilungstendenzen zeigt. Verschiedene Faktoren wie Infektionen, Durchblutungsstörungen oder eine geschwächte Immunabwehr können die Heilung verzögern oder verhindern.
Eine Wundheilungsstörung ergibt sich bei vielen Patienten häufig auch aus einer Kombination mehrerer wundheilungsbeeinflussender Faktoren, was jede Wunde einzigartig macht. Aus diesem Grund ist es nur schwer möglich, genaue Prognosen für die Abheilungsdauer einer Wunde auszusprechen.
Grundsätzlich unterscheidet man zwischen systemischen Einflussfaktoren, die vom Inneren des Körpers ausgehen, und den lokalen Einflussfaktoren, die durch die Wunde selbst bedingt sind.
Systemische Einflussfaktoren
- Durchblutungsstörungen bei pAVK oder CVI
- Ödeme
- Mangelernährung
- Begleiterkrankungen (z.B. Diabetes mellitus, chronische Infektionskrankheiten)
- Medikamente (z.B. Immunsupressiva, Steroide, Zytostatika)
- Schmerz
- Depressionen, Ängste, Stress
- Hohes Lebensalter
- Rauchen
Lokale Einflussfaktoren
- Druck (z.B. unpassende Schuhversorgung, zu langes Sitzen/Liegen)
- Fremdkörper in der Wunde
- Auskühlen der Wunde
- Alter der Wunde
- Kontamination durch Keime bis hin zur Wundinfektion
- Unzureichende Wundbehandlung
Um eine bestmögliche Abheilung der Wunde zu erreichen, ist es zunächst erforderlich, diese Faktoren zu identifizieren und soweit es geht anzupassen bzw. zu behandeln. Bleiben die Faktoren unberücksichtigt, so kann vor allem bei chronischen Wunden keine Verbesserung des Wundzustandes erzielt werden.
Siehe auch:
Primäre und sekundäre WundheilungSystemische Einflussfaktoren
Nachfolgend werden einige der oben genannten systemischen Einflussfaktoren auf die Heilung von Wunden ausführlich erläutert.
Periphere arterielle Verschlusskrankheit (pAVK)
Die pAVK ist in vielen Fällen die Ursache für die Entstehung einer Wunde. Außerdem kann sie die Heilung von Wunden mit anderer Ursache maßgeblich beeinträchtigen bzw. bei sehr schlechter Durchblutungssituation sogar komplett verhindern. In der Regel ist die Wundheilung umso schlechter, je unzureichender die Durchblutungssituation ist. Aus diesem Grund empfiehlt es sich bei Wunden, die nicht heilen oder sich verschlechtern, zunächst die Durchblutungssituation abzuklären.
Hierzu stehen verschiedene diagnostische Untersuchungen zur Verfügung. An erster Stelle steht für viele das Abtasten der Fußpulse der Arteria dorsalis pedis und Arteria tibialis posterior. Da eine pAVK durch einen unauffälligen Tastbefund nicht ausgeschlossen werden kann, sollte die Diagnostik durch die Ermittlung des KADI (Knöchel-Arm-Druck-Index) ergänzt werden.
Bestätigt sich der Verdacht einer pAVK, sollte das primäre Ziel eine Revaskularisation sein. Hierfür ist es zunächst erforderlich das Strömungshindernis mittels Bildgebung (z. B. Angiographie oder Farbduplexsonographie) zu lokalisieren. Danach stehen verschiedene Therapien zur Verfügung, wie beispielsweise mittels Stentimplantation oder Bypassoperation, die durch eine medikamentöse Therapie ergänzt werden können.
Der Patient selbst sollte die Therapie bestmöglich unterstützen, indem er durch gezielte Änderungen seiner Lebensweise, z. B. mit dem Rauchen aufzuhören oder Gewicht zu reduzieren, seine persönlichen Risikofaktoren minimiert.
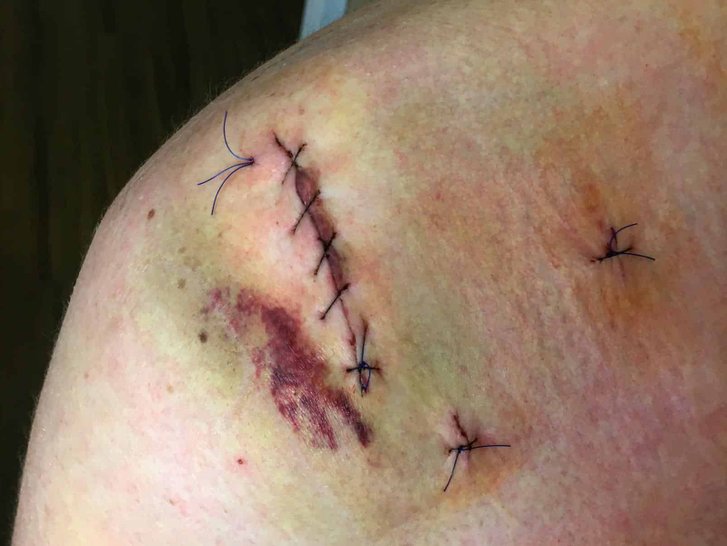
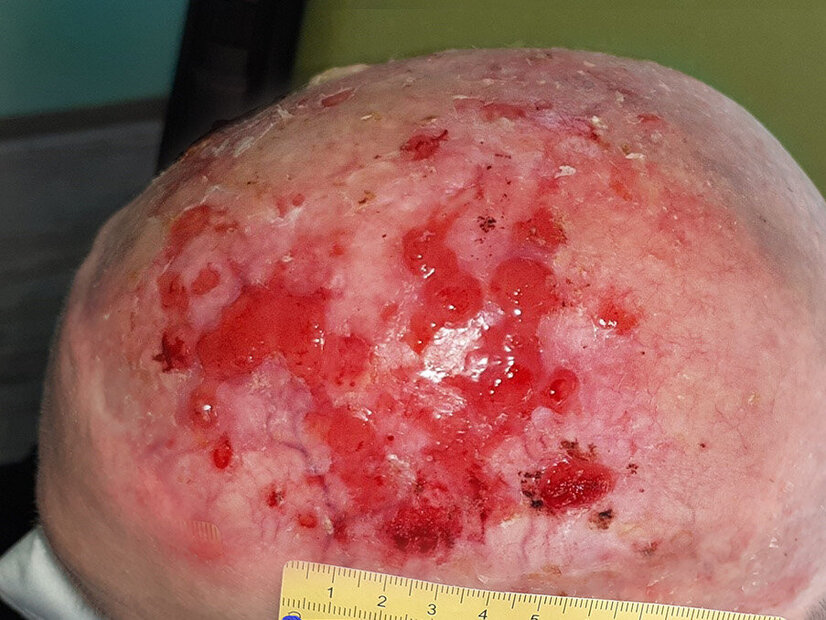
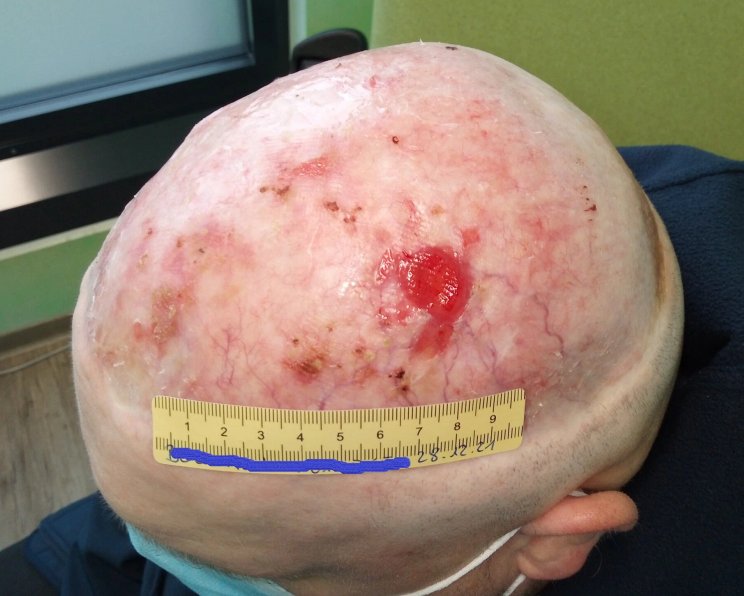
Nach einer Operation zur Metallentfernung kam es bei diesem Patienten zu einer Infektion und Wundheilungsstörung.
Fallbeispiel lesenÖdeme
Ausgeprägte Ödeme können entstehen bei einer chronisch-venösen Insuffizienz(Phlebödem) oder bei Lymphabflusstörungen (Lymphödem). Aus diesem Grund ist eine konsequente Entstauungstherapie zur Behandlung vorhandener Ödeme oder zur Prophylaxe unerlässlich
Jedes Ödem, egal welcher Ursache, behindert die Wundheilung, da es zu einer Störung der Mirkozirkulation in der Haut führt. Da die Versorgung auf Zellebene vorrangig durch Diffusion erfolgt, führt das Ödem durch eine Verlängerung der Diffusionsstrecke (Abstand der Zellen zueinander, sowie der Abstand zwischen Zelle und Kapillare) zusätzlich zur Störung beim Nährstoffaustausch.
Bei chronischen Ödemen kommt es zudem zu einer Störung der Zellreifung und zu entzündlichen Begleitprozessen, was sich ebenfalls nachteilig auf die Wundheilung auswirkt. Somit profitiert jeder Patient mit einer Wunde von einer Ödemreduktion, weshalb für jedes Ödem, egal welcher Genese, eine Entstauung angestrebt werden sollte. Diese kann durch eine Kompressionstherapie (unter Beachtung möglicher Kontraindikationen) in Kombination mit manueller Lymphdrainage erreicht werden.
- Chronisch venöse Insuffizienz (CVI)
- Herzinsuffizienz
- Lymphabflussstörungen
- Erkrankungen der Niere
- Erkrankungen der Leber
- Allergien
- Entzündungen
- Thrombose
- Medikamente
Mangelernährung
Eine Mangelernährung, verschiedene Begleiterkrankungen und Medikamente können die Wundheilung beeinträchtigen.
Eine Mangelernährung entsteht, wenn ein Defizit zwischen Bedarf und Zufuhr von wichtigen Nährstoffen besteht. Da der Körper für die Wundheilung wichtige Makro- und Mikronährstoffe benötigt, wirkt sich eine Mangelernährung negativ auf die Wundheilung aus.
Patienten mit großen Wunden haben einen erhöhten Energie- und Nährstoffbedarf, der bei der Berechnung berücksichtigt werden muss. Zudem gehen bei Wunden mit einer hohen Exsudatmenge zusätzlich Nährstoffe über das Exsudat verloren.
Zur Ermittlung des Gesamtbedarfs stehen diverse Formeln zur Verfügung. Hierzu wird der Grundumsatz, der Arbeitsumsatz und Faktoren für vorhandene Erkrankungen miteinander verrechnet, die dann den Leistungsumsatz des Patienten ergeben. Sollte die erforderliche Energiezufuhr durch orale Kost nicht gedeckt werden können, sollte sie durch parenterale Ernährung ergänzt werden.
Begleiterkrankungen
Die Wundheilung kann durch zusätzlich vorliegende Begleiterkrankungen beeinträchtigt werden. Dies ist häufig bei einem vorliegenden Diabetes mellitus der Fall und wirkt sich noch stärker aus, je schlechter dieser eingestellt ist. Auch Erkrankungen, die das Immunsystem angreifen, wie es z.B. bei einer HIV-Infektion der Fall ist, behindern eine problemlose Wundheilung.
Medikamente
Es gibt diverse Medikamente, die sich nachteilig auf die Wundheilung auswirken. Immunsuppressiva, wie beispielsweise Kortison, wirken sich auf das körpereigene Immunsystem aus. So wird die Wundheilung gehemmt.
Zytostatika, die bei einer Krebstherapie zum Einsatz kommen, wirken sich sogar direkt auf die Zellteilung aus, wodurch diese vollends zum Erliegen kommen kann.
Depressionen, Ängste, Stress
Auch die psychische Verfassung eines Patienten kann einen negativen Einfluss auf die Wundheilung nehmen.
Anhaltender Stress beispielsweise führt zu einer vermehrten Ausschüttung von Cortisol. Dieses wirkt sich auf die Produktion von Proteinen aus, die bei der Wundheilung benötigt werden.
In manchen Fällen ist es jedoch auch möglich, dass der Patient durch bewusste oder unbewusste Manipulation die Wunde bei der Wundheilung behindert. Durch das „Nicht-Abheilen“ der Wunde erzielt der Patient einen sekundären Krankheitsgewinn, zum Beispiel dadurch, dass er Zuwendung erfährt oder bei eventuell sonst vorhandener Isolation der Kontakt zum therapeutischen Personal bestehen bleibt. In solchen Fällen ist viel Einfühlungsvermögen gefragt und eine undurchdachte Konfrontation des Patienten mit der Vermutung einer Manipulation unter Umständen eher kontraproduktiv.
Hohes Lebensalter
Je älter der Mensch wird, umso größer wird das Risiko, von den hier zuvor aufgeführten Faktoren betroffen zu sein. Zudem funktioniert das Immunsystem im Alter ebenso verlangsamt, wie die Zellteilung, wodurch auch die Wundheilung zunehmend langsamer stattfindet.
Rauchen
Langjähriges Rauchen ist einer der Risikofaktoren bei der Entstehung einer pAVK (s.o.).
Lokale Einflussfaktoren
Nachfolgend werden einige der oben genannten lokalen Einflussfaktoren auf die Wundheilung erläutert.
Druck
Druck kann vor allem bei chronischen Wunden, wie Dekubitus oder Diabetischem Fußsyndrom, die primäre Ursache der Wundentstehung sein. Aber auch bei anderen Wunden gilt, dass vorhandener Druck die Wundheilung behindert.
Dies geschieht zum einen dadurch, dass es durch eine Kompression der Blutgefäße zu einer Minderdurchblutung kommt oder neu entstandenes und empfindliches Granulationsgewebe durch den Druck direkt wieder zerstört wird.
Das Vorhandensein einer Polyneuropathie oder einer Lähmung führt dazu, dass der Patient sowohl den Druck selbst als auch im Verlauf auftretende Schmerzen nicht wahrnehmen kann.
Zur Druckentlastung bei Patienten mit Diabetischem Fußsyndrom eignen sich beispielsweise eine therapeutische Schuhversorgung oder Einlegesohlen sowie spezielle Gipstechniken (TCC, Total-Contact-Cast). Zur Entlastung eines entstandenen Dekubitus empfiehlt sich eine Freilagerung der betroffenen Körperstelle mittels Lagerungstechniken und/oder Hilfsmitteln wie Kissen, Decken und Handtüchern.
Auskühlen der Wunde
Für die Wundheilung ist eine gute Zellteilung erforderlich, die am effizientesten bei Körpertemperatur stattfindet. Kühlt die Wunde aus, wird die Zellteilung und damit die Wundheilung gehemmt.
Fremdkörper in der Wunde/Kontamination der Wunde
Grundsätzlich gilt: Damit eine Wunde gut heilen kann, sollte sie möglichst sauber sein. Jegliche Kontamination, egal ob durch Keime oder andere Verunreinigungen, wie Schmutz oder Tierhaare, regen den Selbstreinigungsprozess in der Wunde an. Sie bildet vermehrt Exsudat, um die Verunreinigungen und Keime aus der Wunde zu spülen. Die Wunde befindet sich in der Exsudationsphase und geht über diese nicht hinaus, weshalb die Heilung stagniert. Durch eine mechanische Reinigung mittels Wundspüllösung und Kompresse kann dieser Vorgang unterstützt werden.
Liegt eine Kontamination mit Keimen oder sogar eine Wundinfektion vor, sollte zusätzlich zur Reinigung eine Desinfektion erfolgen.
Weitere Informationen zu infizierten Wunden finden Sie in unserem ausführlichen Fachbeitrag.
Infizierte Wunden