Narben – Physiologie, Narbenprophylaxe und Narbenpflege
Eine Narbe ist der vorläufige Endzustand der erfolgreichen Wundheilung nach tieferen Gewebsverletzungen.
Die Reparation des Gewebes erfolgt durch den Ersatz des verloren gegangenen Gewebes durch Binde- oder Stützgewebe von geringerer Festigkeit und Funktionalität.
Wie entstehen Narben?
Oberflächliche, nur die Epidermis betreffende Schnitt-, Riss- und Schürfwunden (oder Schleimhautläsionen) können ohne Narbenbildung abheilen.
Man spricht dann von regenerativer Wundheilung. Werden durch die Verletzung die unteren Schichten der Dermis erreicht, können auch diese Traumen ohne unschöne kontrakte Narbenbildung ausheilen, jedoch eine Veränderung der Hautpigmentierung zur Folge haben.
Nach entsprechenden Erstmaßnahmen wird in beiden Fällen die optimale Unterstützung der Wundheilung vor allem mit Hydrokolloiden, aber auch mit dünnen Schaumverbänden sowie Wunddistanzgittern aus Silikon in Kombination mit entsprechenden Sekundärverbänden optimal unterstützt.
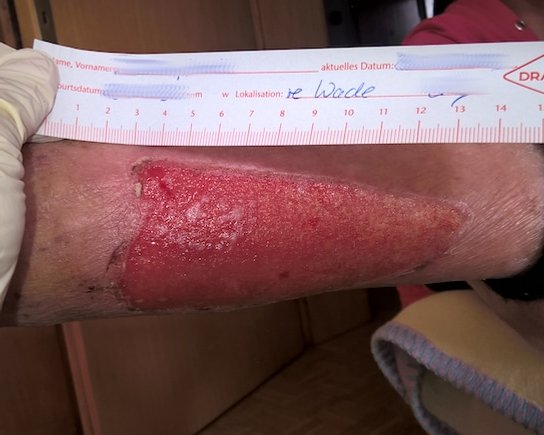
Tiefere Gewebsverletzungen gehen in der Regel mit einer Narbenbildung einher und können durch Schmutzeinsprengungen ein fleckiges Erscheinungsbild ergeben. Die Reparation des Gewebes erfolgt durch den Ersatz des verloren gegangenen Gewebes durch Binde- oder Stützgewebe von geringerer Festigkeit und Funktionalität. Das Narbengewebe ist kein statisches Gewebe und kann sich in der Remodellingphase oder Maturationsphase noch Monate bis zu 2 Jahren verändern.
Die Phasen der Wundheilung gehen ineinander über und beeinflussen sich gegenseitig. So beginnt bereits in der Proliferationsphase die Wundkontraktion und reicht bis in die Maturationsphase hinein.
Regenerationsphase und Narbenreifung
Im Verlauf verringert sich die Dichte der Blutgefäße im Narbengewebe, welches allmählich verblasst.
Zeitgleich kommt es zu einer schnellen Vermehrung von Kollagenfasern, welche zunächst parallel ausgerichtet sind, nach und nach jedoch in organisierte, verzweigte Strukturen mit Ausrichtung zur Hauptbelastungsrichtung umgewandelt werden. Dies erfolgt durch den Umbau von Fibroblasten in Myofibroblasten, mechanischer Stimuli und anderer Faktoren.
Die daraus resultierende Verkleinerung kann 1-2 mm am Tag betragen und ist an eine exakte Interaktion von Zellen, extrazellulärer Matrix und Zytokinen gebunden. In der physiologischen Narbe herrscht eine Balance zwischen Kollagenaufbau und -abbau. Zunächst ist Typ III-Kollagen dominant. Es wird nach und nach ersetzt durch extrazelluläre Matrixmoleküle (v.a. Typ I-Kollagen), ebenso Fibrin, Fibronektin und Glykosaminoglykane.
Die wichtige Rolle dieser Prozesse für die Kontraktion und stärkere mechanische Belastbarkeit (maximal 70-80% der normalen Haut) birgt aber auch die Gefahr von Funktionsverlust und kosmetisch unbefriedigenden Ergebnissen. Erfolgt die Wundheilung problemlos, kann sich die Narbe mit entsprechender Pflege gut entwickeln.
Die Regenerations- und Reifungsphase wird durch typische Umbauvorgänge charakterisiert.
Einflussfaktoren und mögliche Probleme der Narbenbildung
Die Struktur des Ersatzgewebes ist weniger elastisch und verfügt über keine Hautanhangsgebilde (Haare, Nägel, Talg- und Schweißdrüsen, Melanozyten/Pigmentzellen). Folglich liegt je nach Größe und Lokalisation des Narbenareals ein mehr oder weniger gravierender Funktionsverlust vor.
Typische Störfaktoren von Narben
Bei einer Narbe können verschiedene Störfaktoren auftreten:
- Ästhetik und entsprechenden Leidensdruck des Betroffenen (im Bedarfsfall kann eine psychotherapeutische Therapie Unterstützung bieten),
- Juckreiz und Spannungsgefühle,
- Einschränkung in der Beweglichkeit durch Spannungszustände und Adhäsionen mit dem Untergewebe,
- Hyper- und Hyposensibilität sowie Schmerzen.
Großflächig Brandverletzte haben diverse zusätzliche Probleme und werden im Optimalfall in einem Spezialzentrum erst- und nachversorgt.
Zur Evaluation der Narbenentwicklung bei komplizierteren Verläufen kann die POSAS (The Patient and Observer Scar Assessment Scale) hinzugezogen werden.
Videoblog: Narben verhindern, Narben pflegen
Wie man Narben verhindern kann und wie man diese pflegt, erzählt unsere Moderatorin Jennifer von Klonczynski.
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
NEU: Videoreihe Narben verhindern - Narben pflegen
Negative Einflussfaktoren auf die Narbenbildung
Verschiedene Faktoren können zu Komplikationen und stärkerer Vernarbung führen.
Wundbezogene Faktoren:
- Infektionen, Wundheilungsstörungen, verzögerte Wundheilung
- schlechte Schnittführung, schlechte Nahttechnik, unpassendes Nahtmaterial
- mangelnde Wundversorgung
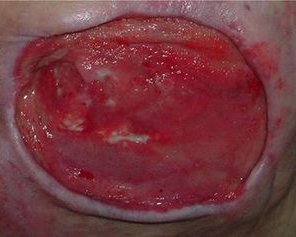
- die Art der Wunde, sie beeinflusst maßgeblich die Narbenbildung. Eine primär heilende Wunde mit glatten Wundrändern hat nach Abschluss der Wundheilung andere Eigenschaften als sekundär heilende Wunden (zum Beispiel chronische Wunden, Verbrennungen, infizierte und klaffende Wunden mit zerklüftetem Wundrand).
Lokale Hautfaktoren, mangelhafte Nachsorge:
- starke Schwellzustände, z. B. durch erhöhte Perfusion durch zu frühzeitige sportliche Betätigung)
- Zug- und Scherkräfte, durch mechanische Belastung oder lokalisationsbedingt
- Körperregion mit erhöhter Hautspannung wie Ohrläppchen, Dekolleté, Schultern, Prästernal und -sakral
- Sonnen-, Hitze- oder Feuchtigkeitsexposition.
Patientenbezogene Faktoren:
- hohes oder sehr junges Alter
- Stoffwechselerkrankungen, schlechte Durchblutungssituation, andere relevante Nebenerkrankungen
- Non-Compliance/fehlende Therapieadhärenz
- bestimmte Medikamente (Cortison, Marcumar,...)
- schlechter Ernährungszustand
- genetische Disposition
- Ethnie und Hauttyp
Einige Parameter kann man maßgeblich durch die gezielte Aufklärung der Betroffenen im Umgang mit ihrer Wunde/Narbe und Hinweisen zur Nachsorge beeinflussen.
Sie wollen zusammen mit praxiserfahrenen Moderatorinnen und wunderfahrenen Kolleginnen tiefer in konkrete Fallbeispiele einsteigen? Dann besuchen Sie unsere neue Präsenzfortbildung und bringen Sie Ihr Wissen ein.
Jetzt anmelden!Komplikationen und Pathophysiologie der Narbenbildung
Idealer Verlauf der Narbenbildung
Eine optimal abgeheilte und gereifte Narbe ist anfänglich gut durchblutet. Daher sieht sie rötlich aus. Im Bestfall ist die Narbe im Verlauf nicht mehr bis kaum sichtbar, auf Hautniveau, blass, weich und belastbar.
Narbenkontraktur, harte Narben, sklerotische Narben, Schrumpfnarben
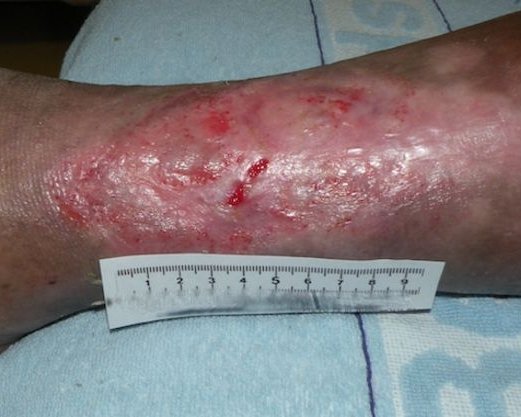
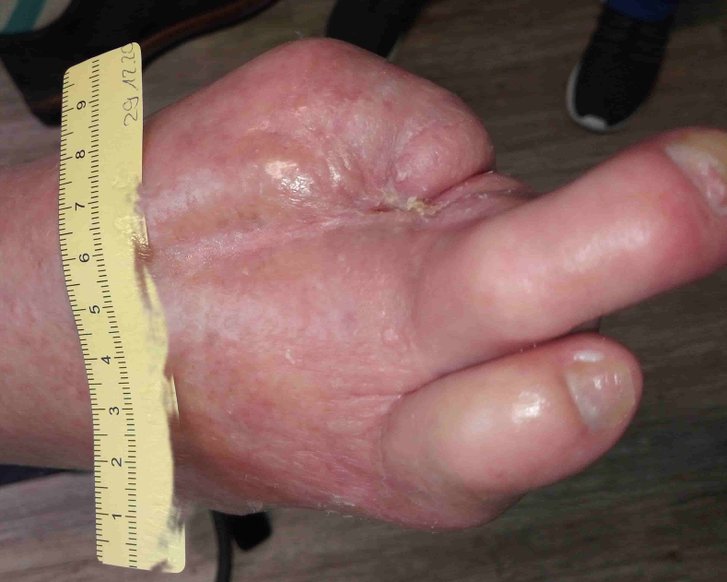
Bei dieser Art der Narben wuchert das Bindegewebe unterhalb der Hautoberfläche und zieht die Narbe durch Schrumpfung und Verkürzung der Kollagenfasern wie ein Band ein. Das stark unter Spannung stehende Gewebe ist hart und starr, was besonders über Gelenken zu starken Behinderungen in der Beweglichkeit und Funktionsbeeinträchtigungen führt (Streck- oder Beugehemmung/Kontrakturen).
Zugkräfte in verschiedene Richtungen, die das umliegende Gewebe mit einbeziehen, können in gut sichtbaren Arealen zu erheblichen kosmetischen Problemen führen. Besonders häufig tritt dies bei ausgedehnten Haut- und Weichteilverletzungen und bei tiefen Verbrennungen auf.
Instabile Narben
Als instabil werden Narben bezeichnet, die nach mehr als einem Jahr nicht ausreichend belastet werden können. Begleiterkrankungen wie pAVK sollten ausgeschlossen werden. Wenn nach Operationen eine Wundheilungsstörung oder instabile Narbe vorliegt, sollte an die Differentialdiagnose Pyoderma gangraenosum gedacht werden.
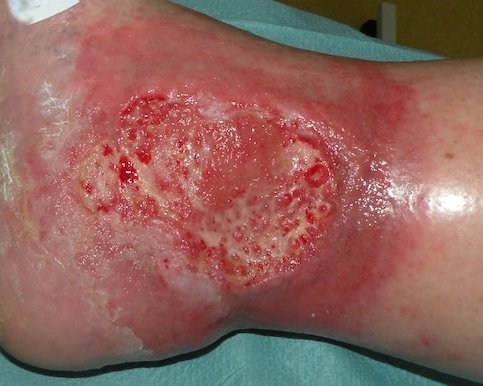
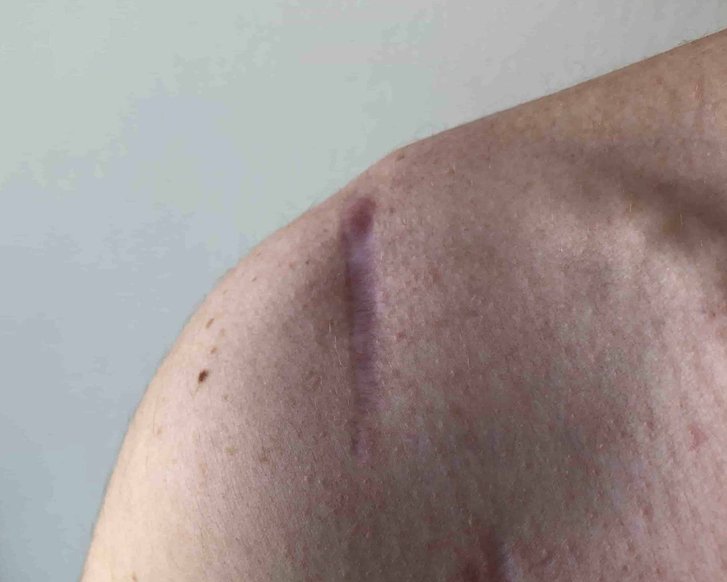
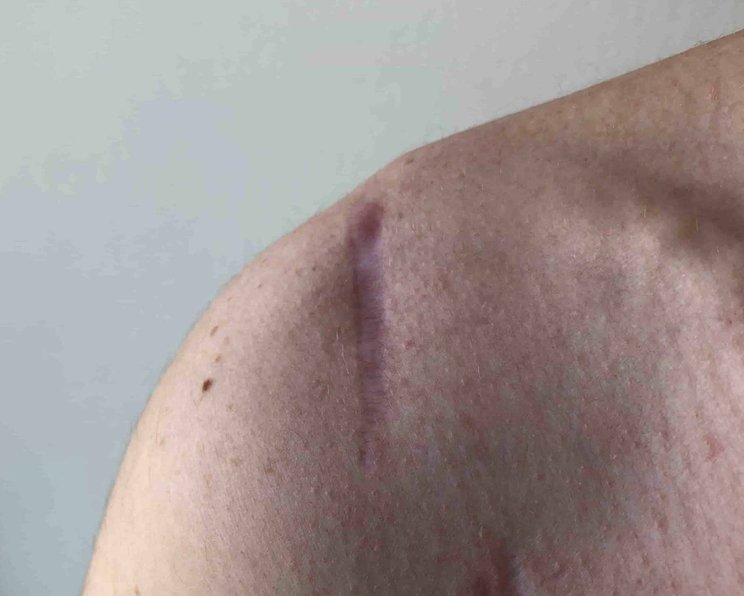
Dehiszente oder geweitete Narbe
Dehiszente Narben treten vor allem am Rücken, Oberschenkel und Bauch auf und sind meistens auf Operationsnarben zurückzuführen, welche sich mit der Zeit geweitet haben.
Narbenkarzinom (Marjolinulkus)
Narbenkarzinome sind meist Plattenepithelkarzinome infolge chronischer Hautirritationen. Es tritt selten bei alten Narben (>10 Jahre) von chronischen Wunden und Fisteln, Verbrennungen und instabilen Narben auf.
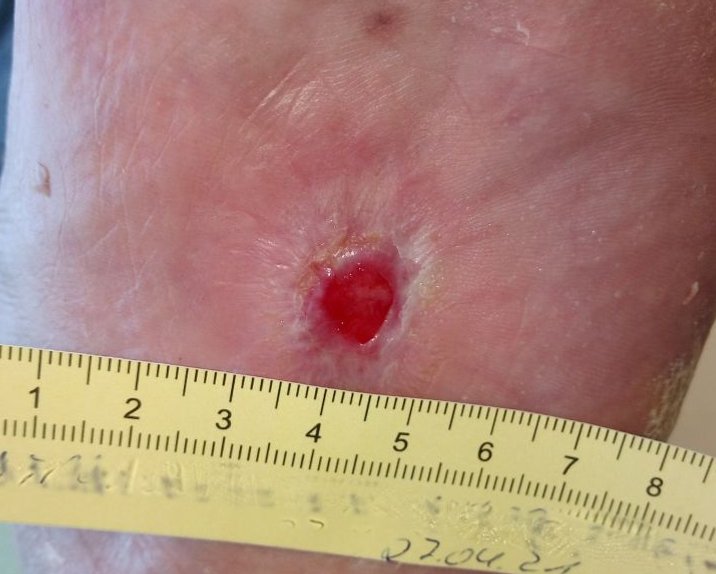
Atrophe Narbe
Atrophe Narben sind blass bis weißlich und unter das Hautniveau abgesunken. Die Tiefe variiert abhängig von der Ausprägung des Gewebedefektes. Ursächlich ist die nicht ausreichende Bildung von Kollagenfasern während der Wundheilung.
Behandlung von Narben
Therapie von Narbenkontrakturen, harten Narben, sklerotischen Narben, Schrumpfnarben
Prophylaxe
- frühzeitige Einbindung von Physiotherapeuten und Ergotherapeuten für Bewegungsübungen, vor allem in viel bewegten Arealen und bei großflächigen Befunden
- Kompressionstherapie
- Narbenpflege
Therapie
- operative Narbenkorrektur (Z-Plastik, W-Plastik)
- CO2-Laser (Abtragelaser)
- fraktionale Lasertherapie
- Narbenpflege mit Narbensalben, Silikon-Narbengel/-Sprays, Narbenfolien oder Narbenpflastern
Häufig ist die Kombination mehrerer Verfahren notwendig und bedarf viel Geduld und Zeit für den Behandlungserfolg.
Therapie eines Narbenkarzinoms
- radikale Exzision im Gesunden mit mindestens 20 mm Sicherheitsabstand zum tumorösen Gewebe
- Lyphknotendissektion notwendig, selten Amputation
Therapie von atrophen Narben
- Fraktionale Lasertherapie
- Narbenrevision
- Microneedling
- Unterspritzung (z. B. Hyaluronbehandlung)
- Narbenpflege
- Camouflage
Jede Narbe wird hinsichtlich der Therapie individuell betrachtet und muss häufig kombiniert behandelt werden, um ein zufriedenstellendes Ergebnis zu erhalten.
Therapieoptionen, Prophylaxe pathologischer Narben, Narbenpflege
Die Behandlung unschöner oder in der Funktion einschränkender Narben benötigt häufig viel Zeit und Geduld. Gute Pflege und richtiges Verhalten tragen dazu bei, dass Narben gar nicht erst wuchern oder das Hautbild sich verbessert.
Häufig ist die kombinierte Behandlung von pathologischen Narben erfolgreich. Diese ist für jede Narbe individuell festzulegen, abhängig von den von ihr verursachten Beschwerden.
Bei hypertrophen Narben wird davor gewarnt, zu zeitig mit invasiven Verfahren zu beginnen, da sich durch topische Verfahren und Narbenpflege das Gewebe bis 2 Jahre lang positiv verändern kann, bzw. sich die Hypertrophie gänzlich zurückbildet. Prinzipiell gilt, umso frühzeitiger die Narbenpflege beginnt, desto erfolgsversprechender können hypertrophe Narben beeinflusst werden. Im Fall von Keloiden muss ein invasives Verfahren gut abgewogen werden, da die Gefahr eines Rezidivs sehr hoch ist.
Die Leitlinie der Deutschen dermatologischen Gesellschaft empfiehlt eine Anpassung der Behandlungsstrategie, wenn nach 3-6 Behandlungen/3-6 Monaten ein zufriedenstellender Behandlungserfolg ausbleibt.
Glukokortikosteroide
- Verminderung der Kollagensynthese, Hemmung der Fibroblastenproliferation, antiinflammatorisch
- vor allem bei „aktiven Narben“
- Nebenwirkung: Pigmentstörungen, Teleangiektasien, Atrophien der Subkutis, weißliche Ablagerungen
- häufig genutzt: TAC (Triamcinolonacetonid)
Hypertrophe Narben versus Keloide
Kryotherapie
- durch flüssigen Stickstoff als Spray, Kontakverfahren oder intraläsional veränderte Mikrozirkulation, Thrombosierung, ischämischer Zelltod, anschliessend Blasenbildung/ nässende Wunde,
- nach Abheilung erneute Behandlung möglich bis zur vollständigen Durchfrierung des Narbengewebes
- Nebenwirkung: meist reversible Depigmentierung
Hypertrophe Narben versus Keloide
Narbenpflege und Prophylaxe pathologischer Narben
Bereits vor ihrer Entstehung kann eine bestmögliche Narbenentwicklung unterstützt werden. Dies beginnt mit der Planung einer möglichst schonenden OP-Technik und ggfs. zusätzlichen Maßnahmen bei bekannter Prädisposition.
Druckbehandlung
Kompression wird häufig bei großflächigen Verletzungen/ Verbrennungen oder genetischer Disposition zur Prophylaxe und unterstützenden Therapie eingesetzt. Der topische Druck vermindert die kapillare Perfusion, verlangsamt den Stoffwechsel und beschleunigt die Kollagenreifung. Dadurch wird die Abflachung, Glättung und höhere Elastizität der Narbe erreicht und das Risiko einer überschießenden Bindegewebsreaktion reduziert.
Die Therapie sollte möglichst frühzeitig mit Abschluss der Reepithelialisierung begonnen werden. Je nach Ausprägung wird die Kompression 24 Stunden am Tag für 6-24 Monate angewendet. Durch spezielle Bandagen, Ohrclips, individueller Kompressionskleidung (Jacken, Ganzkörperanzug, Handschuhe etc., teils mit Silikon ausgekleidet) wird kontinuierlich ein Druck von 20-30 mmHg abgegeben.
Neben einer hohen Adhärenzanforderung an den Betroffenen kann das Tragen der bevorzugt aus Langzuggewebe bestehenden Kompression auch zu unangenehmen Empfindungen führen, wie Hitze, Schwitzen, Bewegungseinschränkungen und Schwellung der Extremitäten. Des weiteren sind unerwünschte Ekzeme, Druckerosionen und -ulzerationen möglich.
Für kleinere, gefährdete Areale, in denen eine Kompressionsversorgung nicht möglich ist, kann man eine gerollte Vlieskompresse mit leichtem Druck fixieren. Diese erreicht jedoch nicht die Stärke einer angefertigten Kompression.
In einigen Fällen ist die zeitnahe Einbindung physiotherapeutischer (Dehnen von Kontrakturen und Narbensträngen, Narbenmassage, Lymphdrainage) und ergotherapeutischer (Schienenversorgung, Sensibilitätstraining, Narbendehnung, Verbesserung des Handeinsatzes und des Berührungsempfindens) Behandlungen ein wichtiger Stützpfeiler der Therapie.
Betroffene sollten zu Bewegungsübungen (bei Narben in Gelenknähe und bei großen Arealen) angeleitet werden, sobald die Narbe reißfest genug ist. Wenn möglich, ist eine zu frühzeitige sportliche Betätigung und schweres Heben zu vermeiden. Ungünstige Zug- und Scherkräfte sowie Druckexposition führen zur mechanischen Belastung der anfangs fragilen Narbe.
Frische Narben großer oder chronischer Wunden sind konsequent mit individuell angepassten Maßnahmen zu versorgen und druckzuentlasten, z. B. Fußulzerationen beim diabetischen Fußsyndrom (adäquate Schuhversorgung, Nutzung von Hilfsmitteln,...), Dekubitus (Mobilisation, Lagerung, angepasstes Inkontinenzmanagement, u.v.m.), venöse Ulzerationen (ausreichende Polsterung, Nutzung von Anziehhilfen, etc.).
Auch nach vollständiger Ausreifung der Narbe gilt, dass das Ersatzgewebe nicht ansatzweise so belastbar ist wie intakte Haut. Eine lebenslange Pflege der Narbe ist wichtig, um diese zu unterstützen und eventuelle Beschwerden, wie Juckreiz, Spannungen und Schmerzen, zu lindern.
Das Narbengewebe muss vor Schädigung durch weitere äußere Einflüsse geschützt werden:
- Verletzungen
- Feuchtigkeit (Sauna, Schwimmbäder)
- Reizung und Austrocknung
- extreme Kälte
- scheuernde, einschnürende Kleidung
- intensive UV-Strahlung durch Sonne und Solarium. Bei Sonnenexposition vor allem im ersten Jahr sollte sich der Patient durch Präparate mit hohem Lichtschutzfaktor schützen. Besser ist es jedoch, das Narbengewebe mit Tuch oder Kleidung abzudecken.
In einigen Fällen ist es ratsam, noch längere Zeit einen Schutzverband zu tragen.
Die Einhaltung einer strikten Hygiene, um Wundinfektionen vorzubeugen, sowie eine phasengerechte Wundversorgung können den Therapieverlauf von akuten wie chronischen Wunden positiv beeinflussen.
Weitere Möglichkeiten für die Narbenpflege
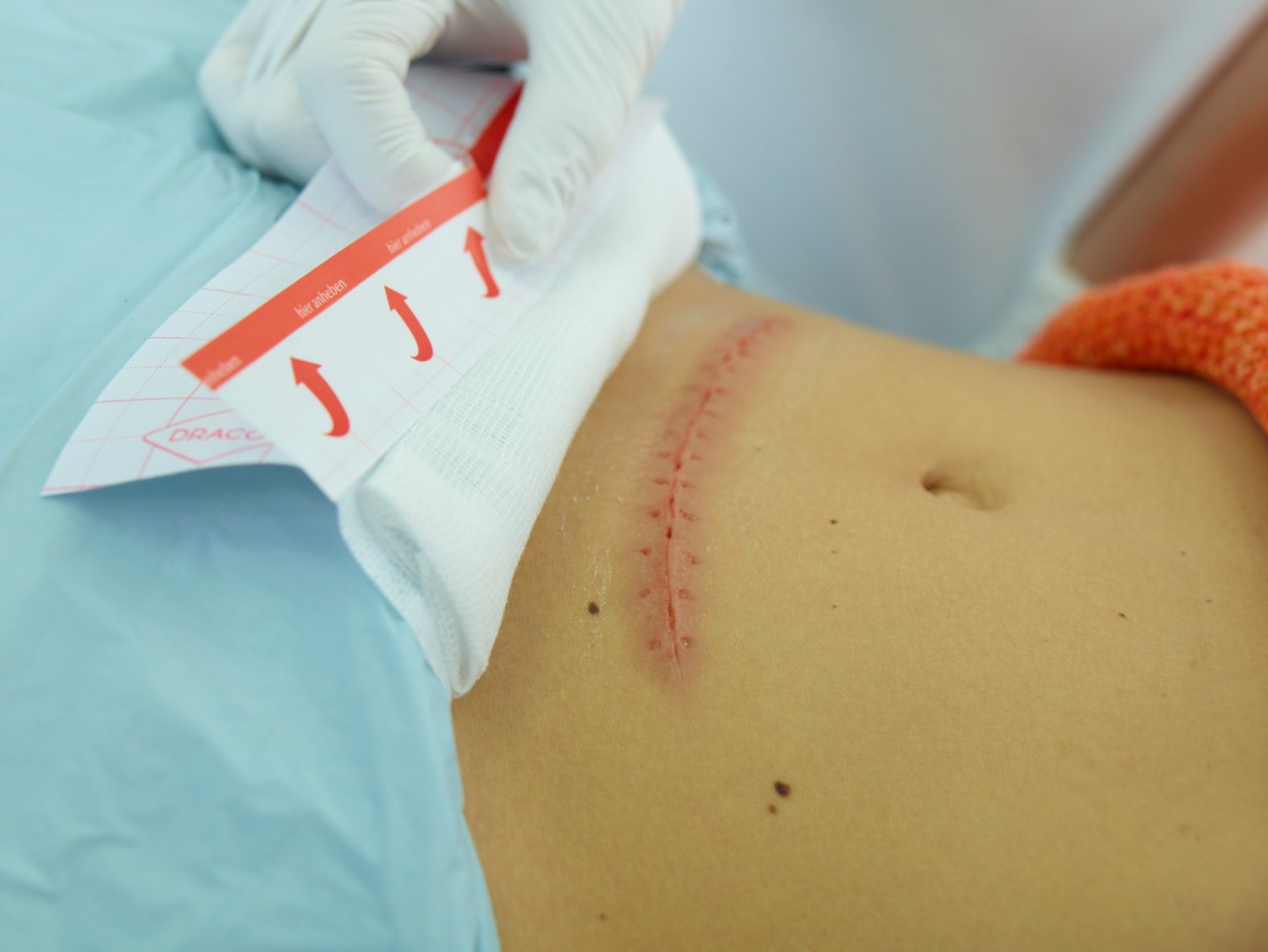
Silikonpräparate (Gele, Cremes, Kissen, Auflagen, Folien, Sprays), Narbenpflaster
Narbenpflege und -massage
Narbenexterna
Häufig verwendete Substanzen
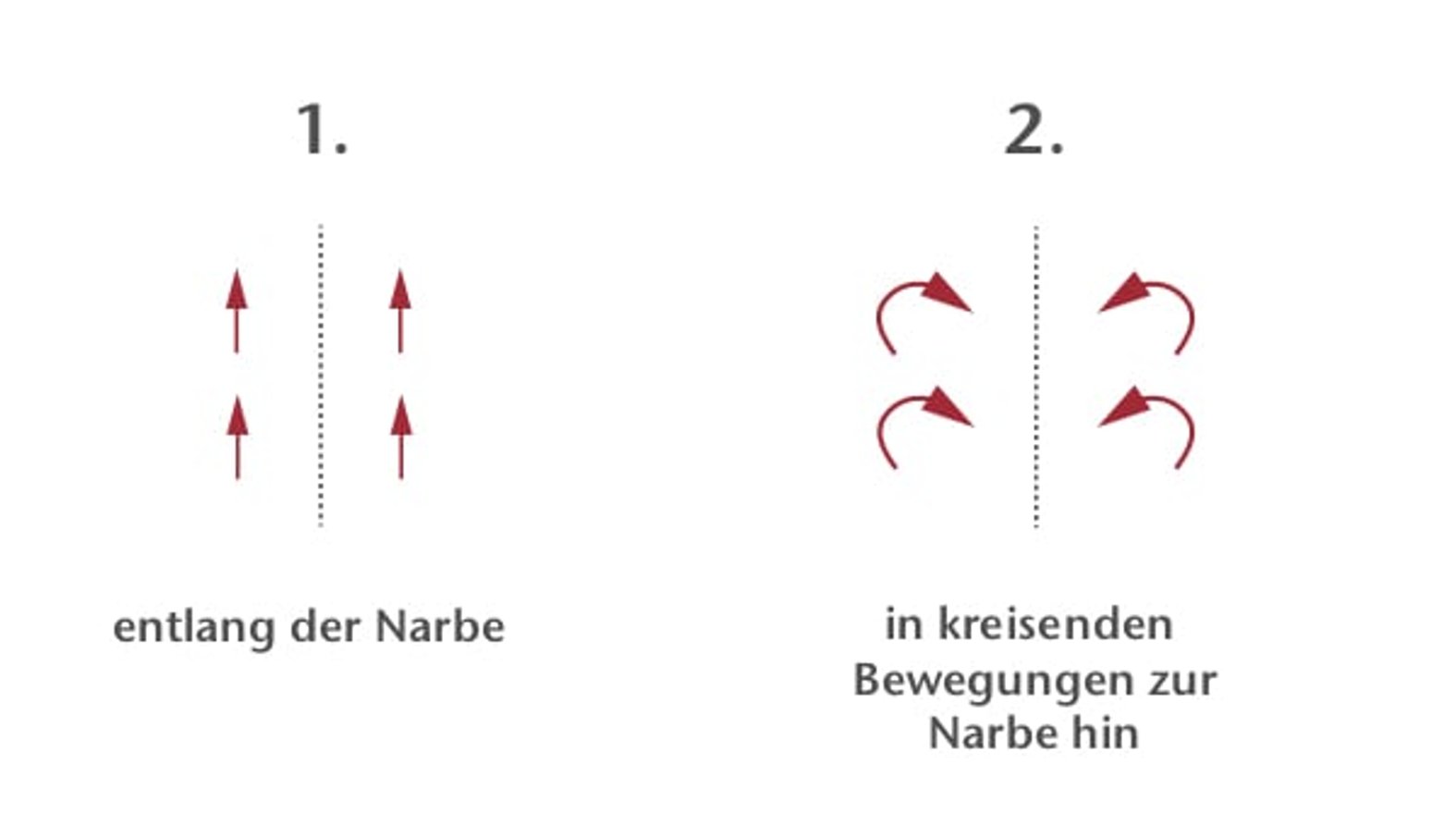
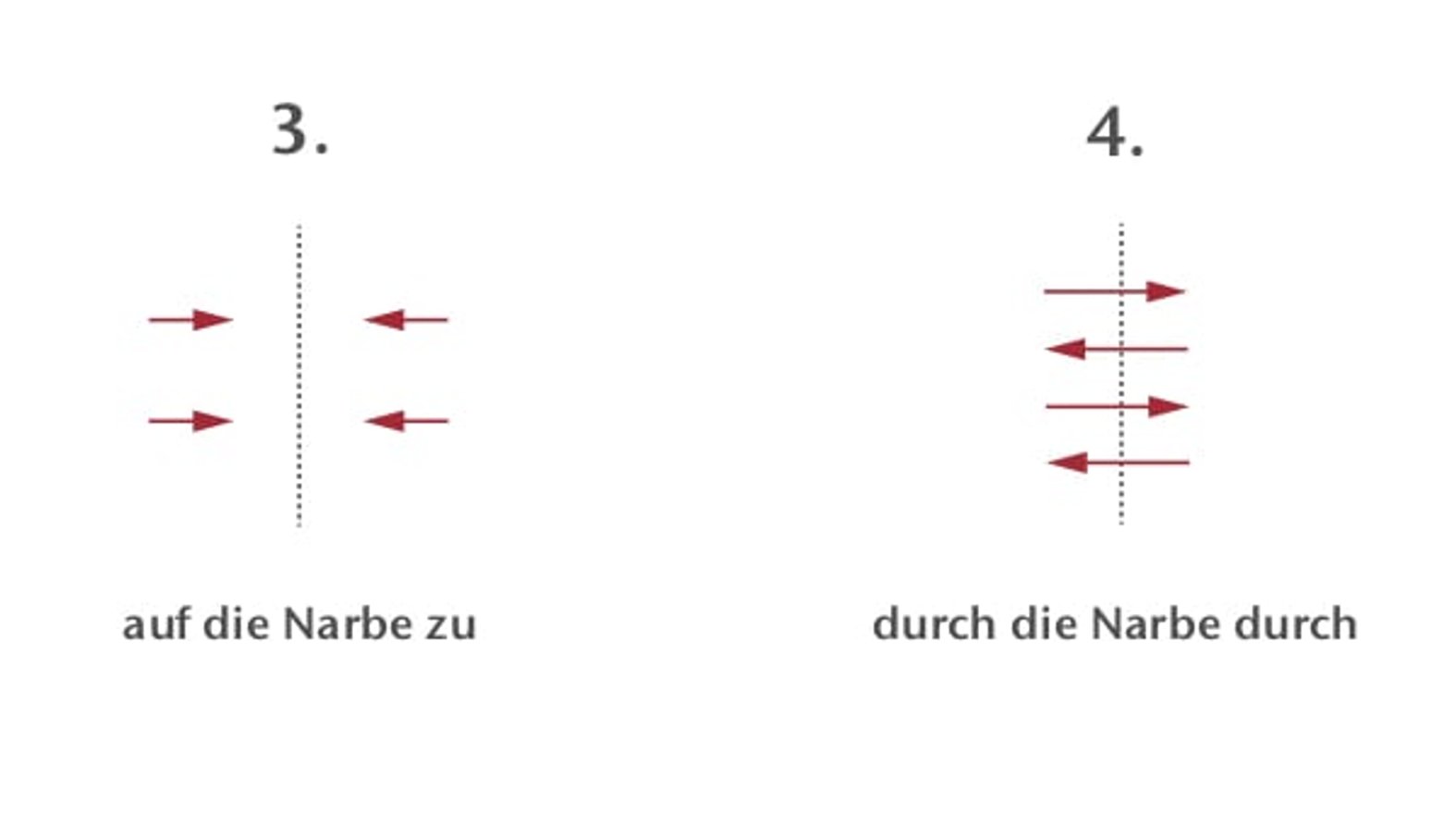
Narbenmassage
Zeitgleich mit der Nutzung von Narbenexterna kann eine Massage begonnen werden.
Der Massageeffekt sorgt für eine gute Resorption des Tonikums, beugt Gewebsverklebungen vor und kann bereits vorhandene lösen. Das Gewebe wird langfristig geschmeidiger und verschieblicher. Massiert wird 2-3 mal täglich für 10-15 Minuten. Zunächst wird vorsichtig oberflächlich, mit zunehmender Belastbarkeit der Narbe kraftvoller und tiefer massiert, so dass die Narbe in der Zeit der Druckausübung lokal erblasst. Später können Hautfalten auch gerollt werden.
Zur Optimierung des kosmetischen Ergebnisses nutzen einige Betroffene Camouflage, Permanent- Make-up sowie Tätowierungen.