Fallbeispiel: Wundheilungsstörung nach Bypass-OP bei Risikopatient
Ein 61-jähriger Patient entwickelte nach einer Bypass-Operation eine Wundheilungsstörung in der rechten Leiste. Ursächlich war eine Nahtdehiszenz mit folgender Infektion am OP-Zugang. Trotz erfolgreicher Wiederherstellung der Durchblutung durch den Bypass stellte die sekundär heilende Wunde eine besondere Herausforderung dar – auch wegen relevanter Risikofaktoren wie Diabetes mellitus Typ 2, Nikotinkonsum und bestehender Durchblutungsstörungen.
Lesedauer: ca. 4 Minuten
Geschlecht
männlich
Alter
61 Jahre
Wundursache
Sekundärheilung nach Bypass-OP
Diabetes mellitus
ja
Andere Risikofaktoren
Nikotinabusus, Durchblutungsstörungen
Lokalisation der Wunde
rechte Leiste
Wundart
chronisch
Wundgrund
Granulation, Biofilm, Fibrin
Wundumgebung
unauffällig mit Pflasterresten
Wundrand
Epithelgewebe
Exsudation
stark
Ausgangssituation
Herr Q., ein 61-jähriger Maschinenschlosser, lebt mit seiner Ehefrau in einer Mietwohnung in Innenstadtnähe. Beide sind berufstätig und rauchen seit Jahrzehnten stark. Herr Q. trinkt regelmäßig Alkohol und leidet an einem seit Jahren bestehenden Typ-2-Diabetes, der mit oralen Antidiabetika behandelt wird (HbA1c zuletzt 7,5 %).
Seit etwa 2 Jahren sind bei ihm zunehmende Durchblutungsstörungen der Beine bekannt. Nach einem partiellen Verschluss der Arteria femoralis links wurde im September 2024 ein femoropoplitealer Prothesen-Bypass (zwischen Oberschenkel und Kniekehle) gelegt. Während die OP technisch erfolgreich verlief und die Durchblutung im linken Bein vollständig wiederhergestellt werden konnte, kam es am Zugangsbereich in der rechten Leiste zu einer Nahtdehiszenz mit Infektion. Eine Vakuumtherapie wurde zunächst stationär, anschließend ambulant durchgeführt. Zur weiteren Versorgung wurde Herr Q. im Oktober an eine spezialisierte Wundambulanz angebunden.
Anamnese
Diagnose
Der Wundverlauf auf einen Blick
Wundversorgung und Heilungsverlauf
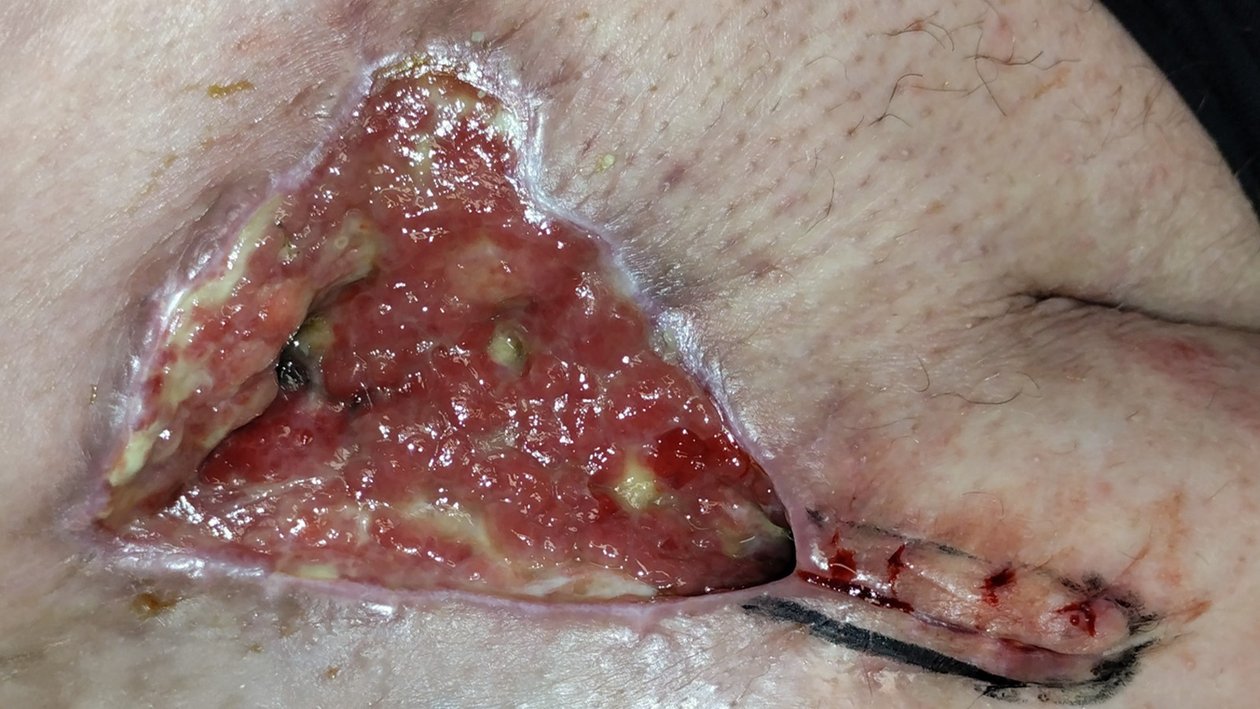
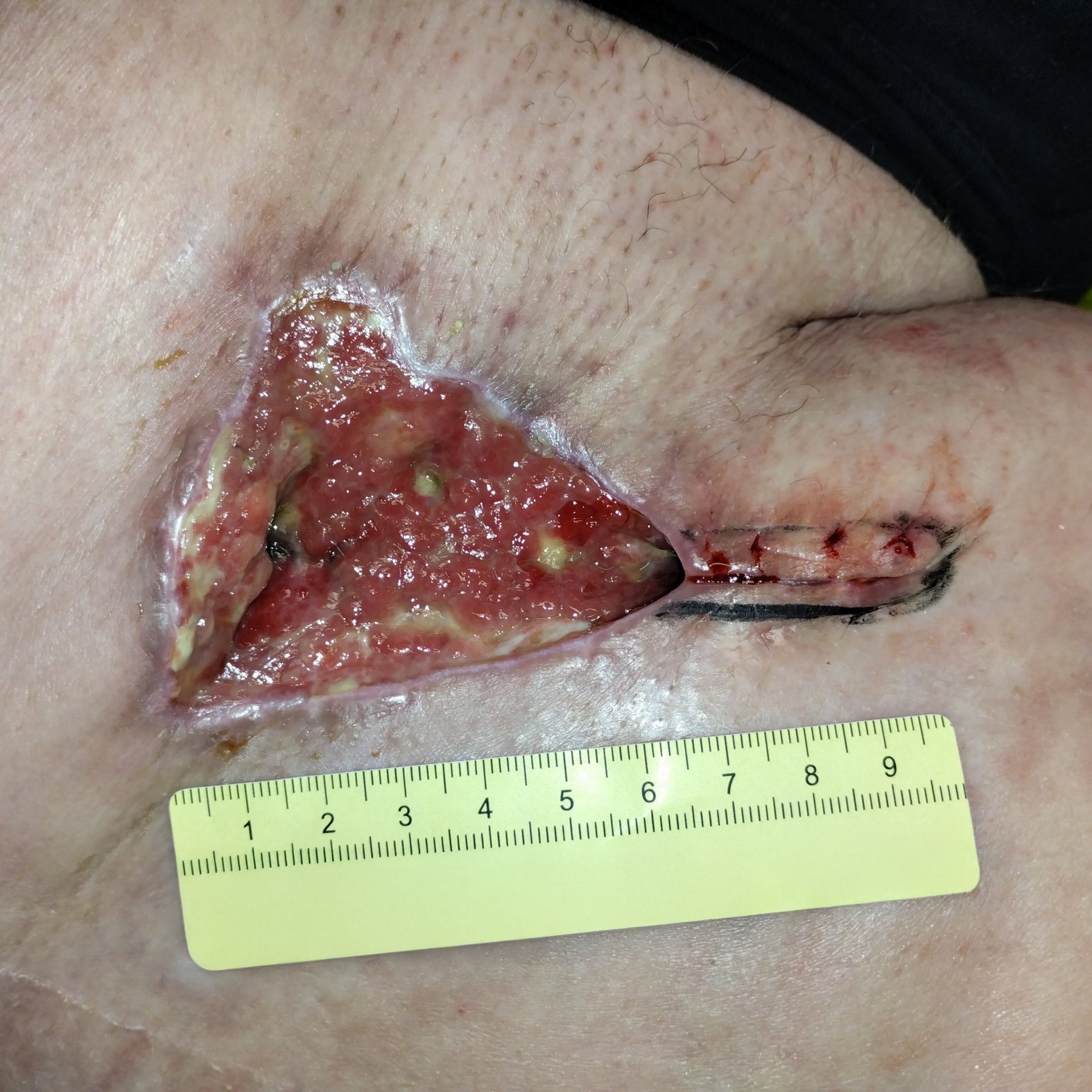
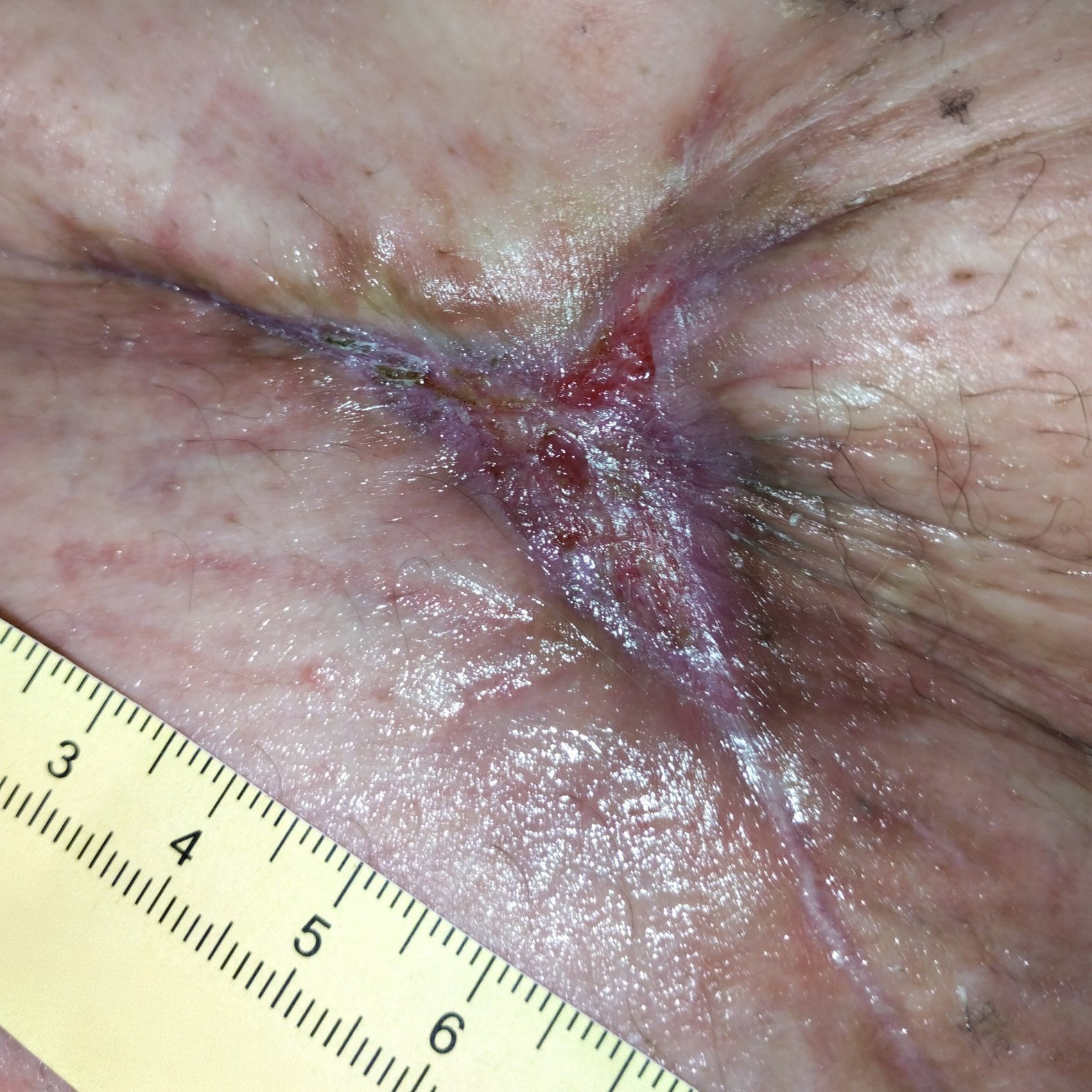
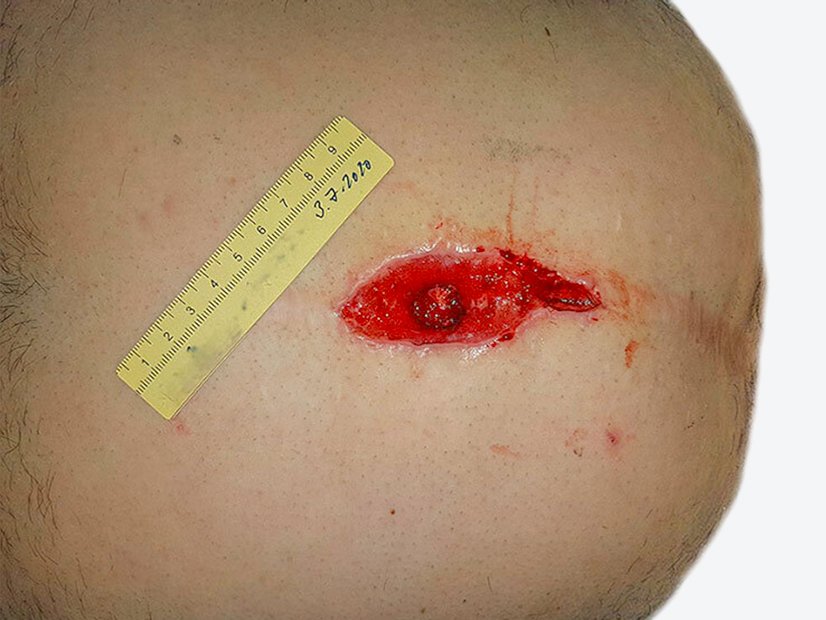
Bei Erstvorstellung in der Wundambulanz misst die Wunde 6,6 cm Länge, 4,9 cm Breite und 0,4 cm Tiefe mit einer Unterminierung von 3,6 cm Länge, 3,2 cm Breite und 1,1 cm Länge (Foto 1). Die Umgebungshaut zeigt Pflasterreste, ist aber reizlos. Der Wundgrund besteht aus Granulationsgewebe mit Biofilm und einzelnen Fibrinbelägen. Die Exsudation ist stark, aber geruchlos. Schmerzen sind moderat (VAS 2–3). Herr Q. ist motiviert, zumindest eine Verbesserung der Lebensqualität durch Schmerzfreiheit und ein Stillen der Exsudation zu erreichen.
Wundversorgung:
- Wundreinigung: Antiseptisch bei Biofilm, mit Ringerlösung zur Entfernung von Pflasterresten
- Antimikrobielle Lokaltherapie: PHMB 0,04% Macrogolsalbe auf dem Wundgrund
- Wundrandschutz: Dünne Zinkcreme
- Wundfüller: Hydrofaser zur Behandlung der Unterminierung
- Sekundärverband: Superabsorber, fixiert mit hautschonendem Fixiervlies
- Mobilisation: Moderate Bewegung, Schonung, Beine leicht hochlagern
- Verbandwechselintervall: Beginnend alle 2 Tage, bei Abnahme der Exsudation gestaffelt verlängert
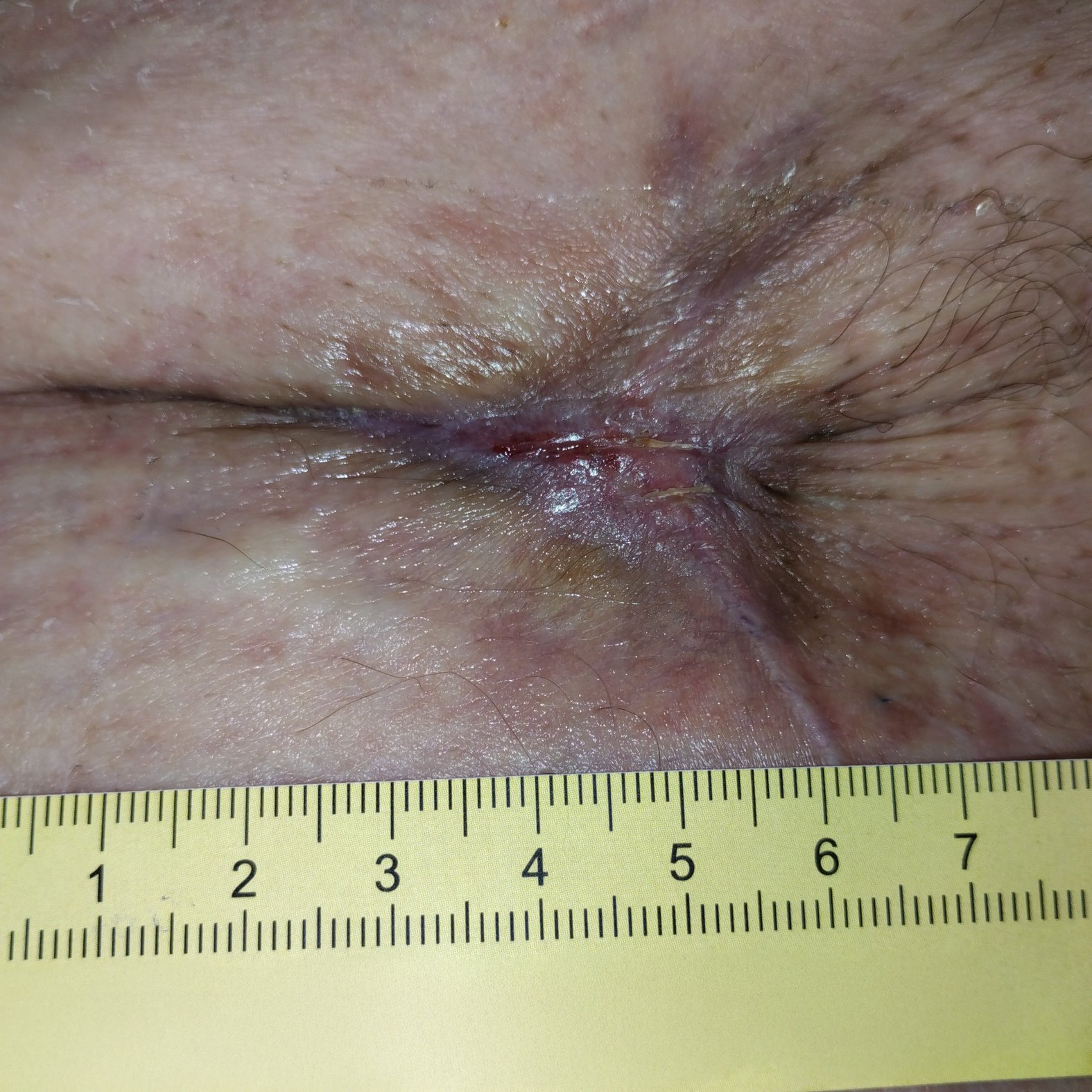
Bereits nach 4 Wochen zeigt sich ein deutlicher Rückgang der Wundgröße (Foto 2). Die Wunde ist noch 3,5 cm lang, 2,5 cm breit und 0,2 cm tief, die Unterminierung ist vollständig verschlossen. Die Exsudation ist nur noch gering, die Umgebungshaut trocken, aber intakt. Die Salbe wird weiter verwendet, das Wechselintervall auf alle 4 Tage verlängert.
Diese DRACO® Produkte hätten in diesem Fallbeispiel zum Einsatz kommen können
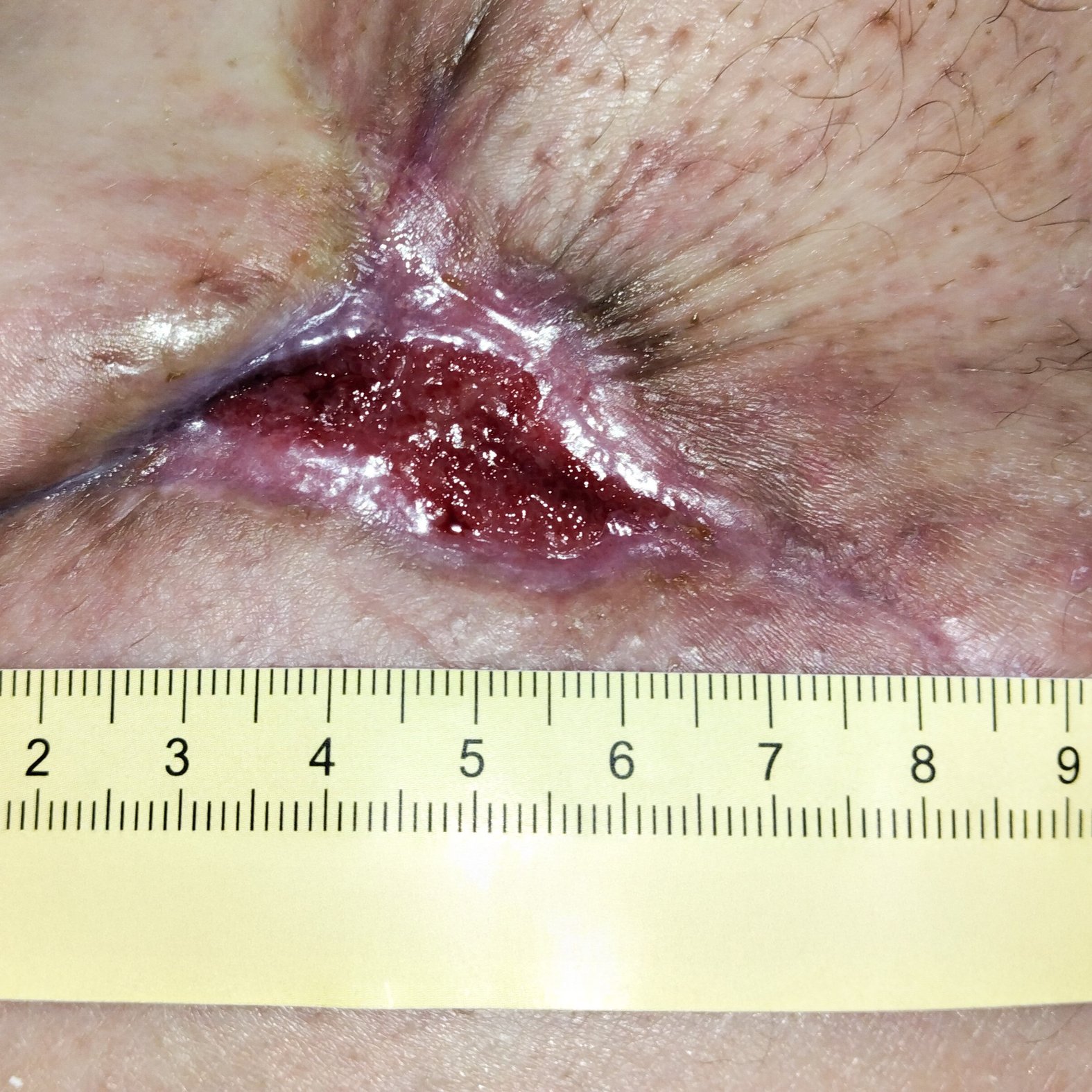
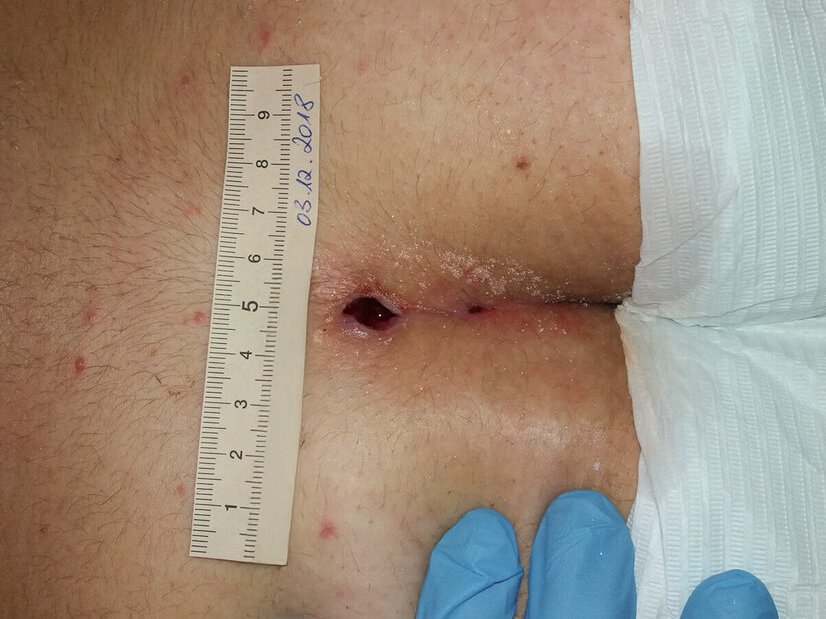
Weitere 3 Wochen später ist die Wunde 4 cm lang und 1,9 cm breit und nur noch oberflächlich (Foto 3). Es zeigen sich keine Schmerzen, kaum Exsudation und erste Epithelinseln.
Wundversorgung:
- Umstellung auf einen adhäsiven PU-Schaumverband
- Gleichbleibendes Verbandwechselintervall
- Fortgesetzte Hautpflege mit ureahaltiger Creme
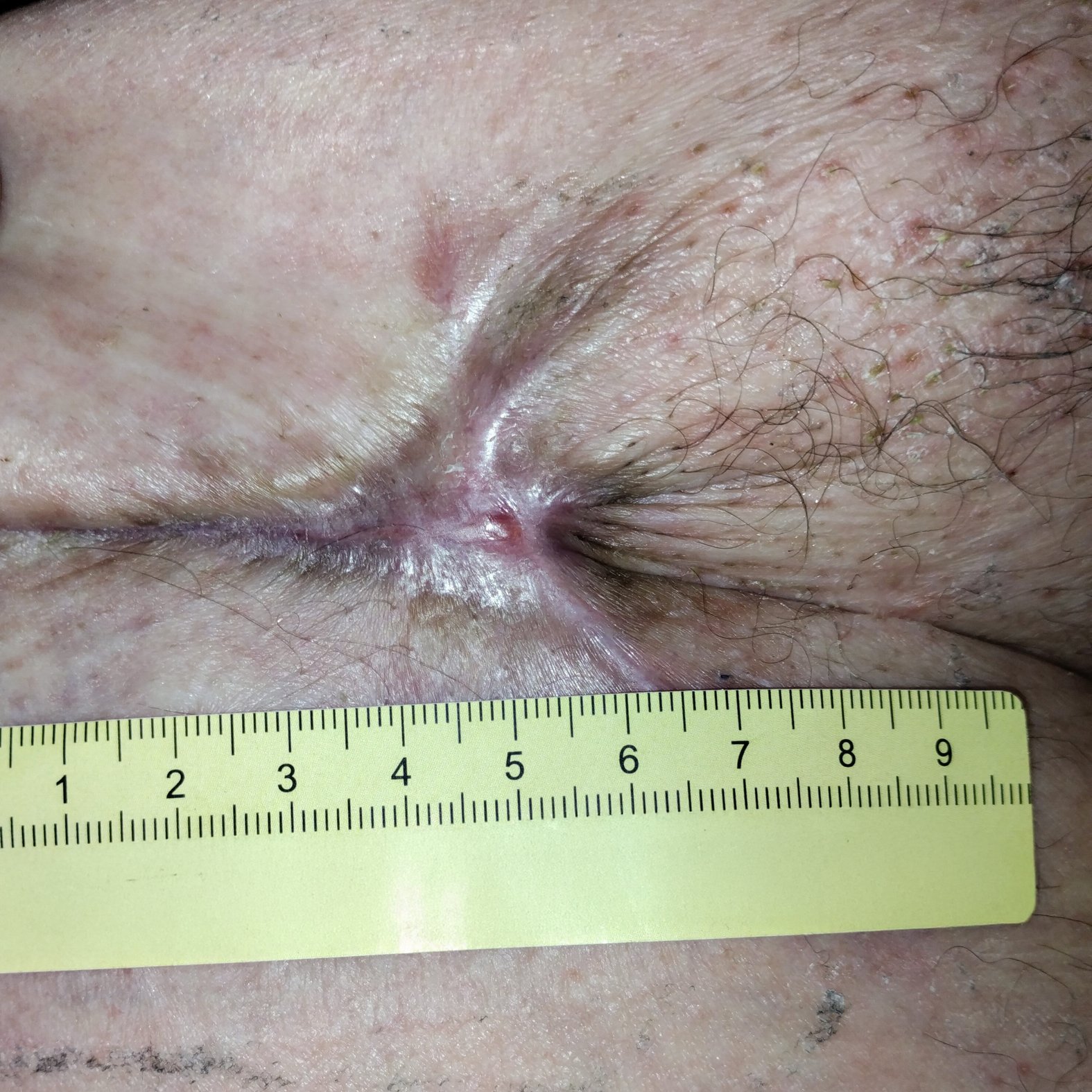
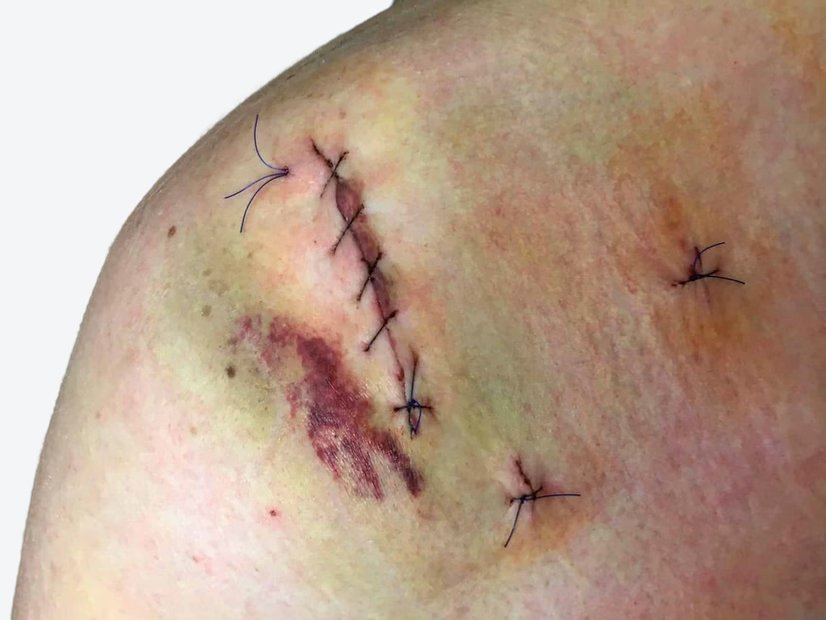
Nach einem weiteren Monat ist die Wunde nur noch 1 cm lang und 0,2 cm breit (Foto 4). Die Umgebungshaut ist durch die Narbenbildung zusammengezogen. Der Verbandwechsel wird nun alle 5 Tage durchgeführt, während die Versorgung ansonsten beibehalten wird.
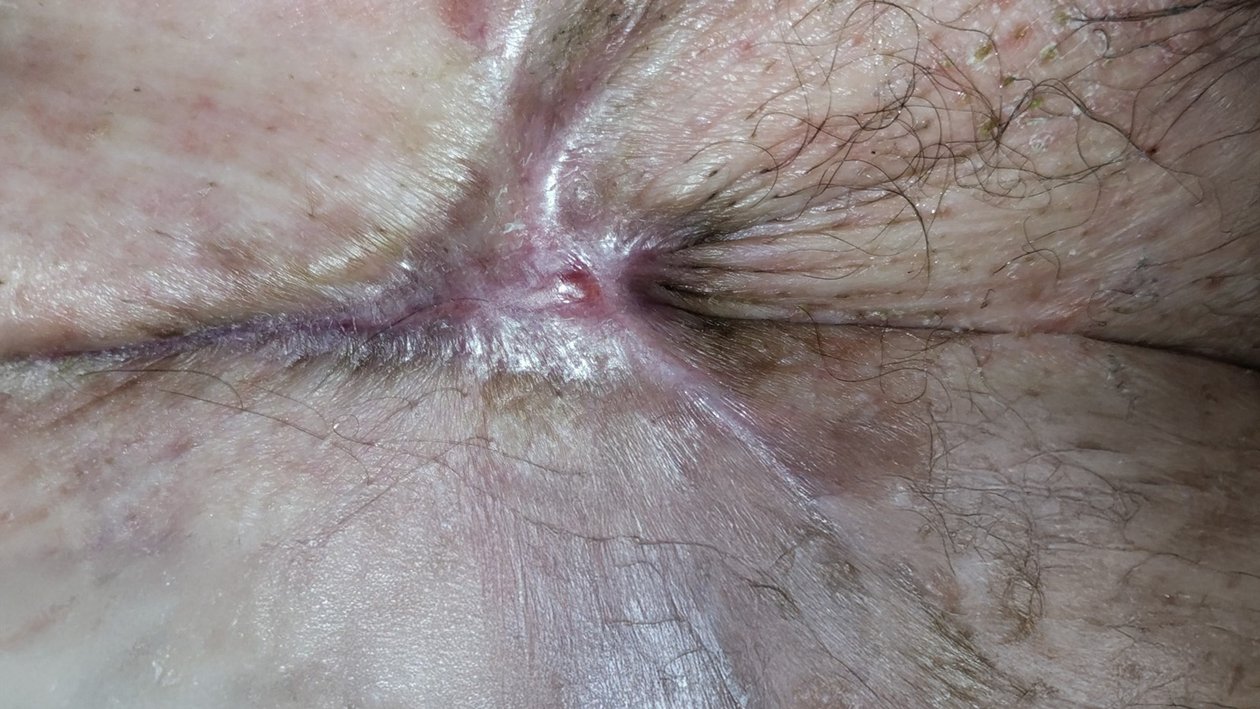
Nach weiteren 3 Wochen ist die Wunde vollständig abgeheilt (Foto 5). Die Narbe und Falten im Leistenbereich erschweren die Selbstpflege. Deshalb wird empfohlen, dass Herr Q. die Haut entweder vor einem Spiegel selbst oder mit Unterstützung seiner Frau pflegt. Dies soll Hautirritationen oder erneute Läsionen vorbeugen.
Fazit
Trotz multipler Risikofaktoren – insbesondere Diabetes, pAVK und Nikotinkonsum – konnte bei Herrn Q. durch eine strukturierte und phasengerechte Wundversorgung eine vollständige Abheilung erreicht werden. Die Wundheilung verlief verzögert, aber komplikationslos. Eine wesentliche Rolle spielten dabei eine konsequente antimikrobielle Wundbehandlung, gezielte Exsudatkontrolle und der Einbezug und regelmäßige Aufklärung des Patienten. Herr Q. blieb zwar bei seinen Gewohnheiten, wurde über den Einfluss von Nikotin und Alkohol informiert – ganz im Sinne einer ganzheitlichen und compliance-orientierten Behandlung.
Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt. Beachten Sie zudem, dass wir nicht gewährleisten können, dass in den von uns dargestellten Fallbeispielen ausschließlich Produkte von DRACO® zur Anwendung gekommen sind.

Jetzt neu: Fallbeispiel-Videos jederzeit auf Abruf
Sie haben ein Fallbeispiel-Online-Seminar verpasst? Kein Problem: mit DRACO WUNDE+ gibt es jetzt alle Seminar-Aufzeichnungen unserer Fallbeispiele auf Abruf.
Zu den Videos