Fallbeispiel: Ulcus cruris venosum bei Perforansinsuffizienz
Ein 63-jähriger Patient mit chronisch-venöser Insuffizienz (CVI) kratzte einen Insektenstich an seinem Knöchel auf, woraufhin sich eine schmerzhafte, stark exsudierende Wunde bildete. Es wurde ein Ulcus cruris venosum diagnostiziert. Wie wurde die Wunde versorgt? Und welche Behandlung erfolgte für die Perforansveneninsuffizienz? Das erfahren Sie in unserem neuen Fallbeispiel.
Geschlecht
Mann
Alter
63 Jahre
Führende Wundursache
CVI mit Perforansveneninsuffizienz
Diabetes mellitus
nein
Risikofaktoren
stehende Tätigkeit
Lokalisation der Wunde
linker Unterschenkel Innenknöchel
Wundart
chronisch
Wundgrund
Biofilm, Fibrin, Granulation
Wundumgebung
trocken und schuppig
Wundrand
teilweise mazeriert, leicht ödematös
Exsudation
stark, klar, serös, geruchlos
Ausgangssituation
Herr F. litt seit 4 Monaten an einer Wunde am Knöchel. Er hatte sich einen Insektenstich aufgekratzt und diesen zunächst mit Pflastern selbst versorgt. Da die Wunde jedoch nicht abheilte, inzwischen stark exsudierte und besonders beim Tragen von Arbeitsschuhen schmerzte, stellte er sich bei seinem Hausarzt vor. Eine von diesem in die Wege geleitete Gefäßdiagnostik ergab, dass Herr F. an einer chronisch-venösen Insuffizienz (CVI) litt und bei ihm eine Perforansveneninsuffizienz vorlag.
Anamnese
Diagnose
Therapie
Als Perforansvenen werden die horizontal verlaufenden Venen bezeichnet, die das tiefe mit dem oberflächlichen Beinvenensystem verbinden. Funktionieren die Venenklappen dieser Venen nicht mehr korrekt, spricht man von einer Perforansveneninsuffizienz.
Dieses Fallbeispiel ist Teil des Fortbildungspakets "Ulcus cruris venosum"
- Erfahre alles Wichtige über die Entstehung, Kausaltherapie und Wundversorgung beim Ulcus cruris venosum (UCV).
- Mit Fallbeispiel, Videoreihen, E-Learning-Kursen und Einzelvideo erhältst du einen umfangreichen Überblick über das Krankheitsbild UCV.
- Hol dir dein Zertifikat: Nimm am Abschlussquiz teil und zeige mit deinem hochwertigen Zertifikat deine Expertise.

Dokumentierter Wundverlauf
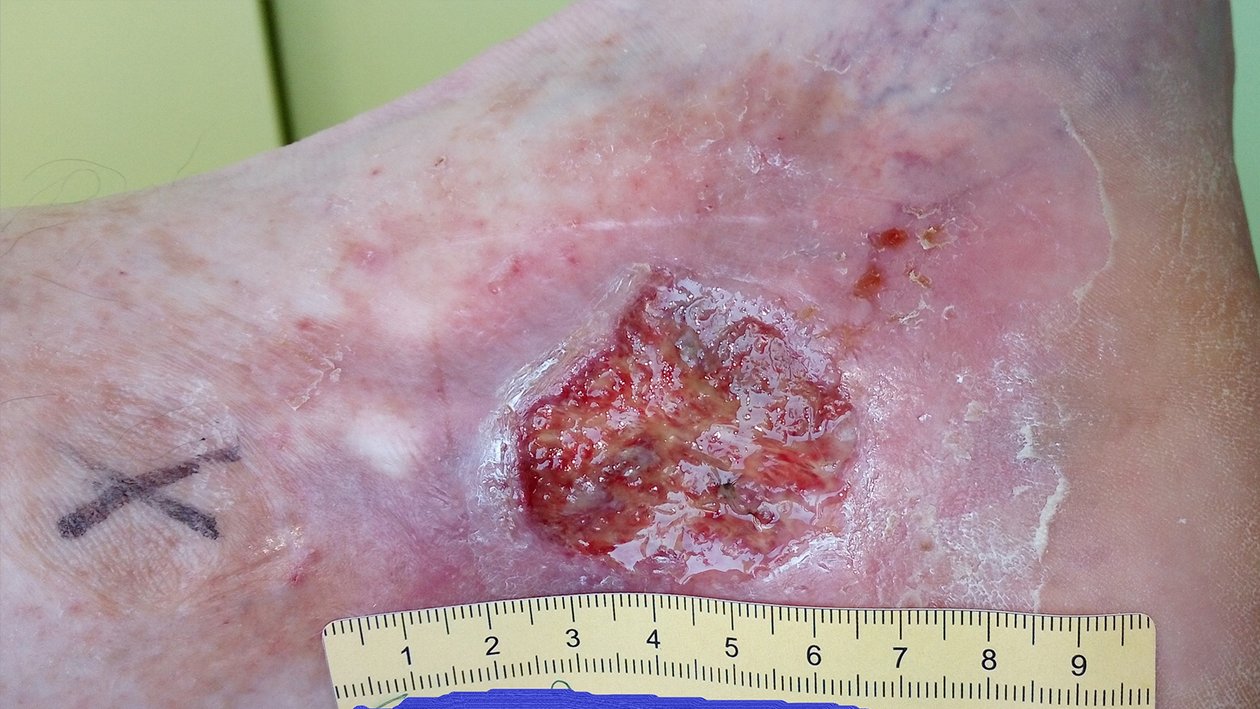
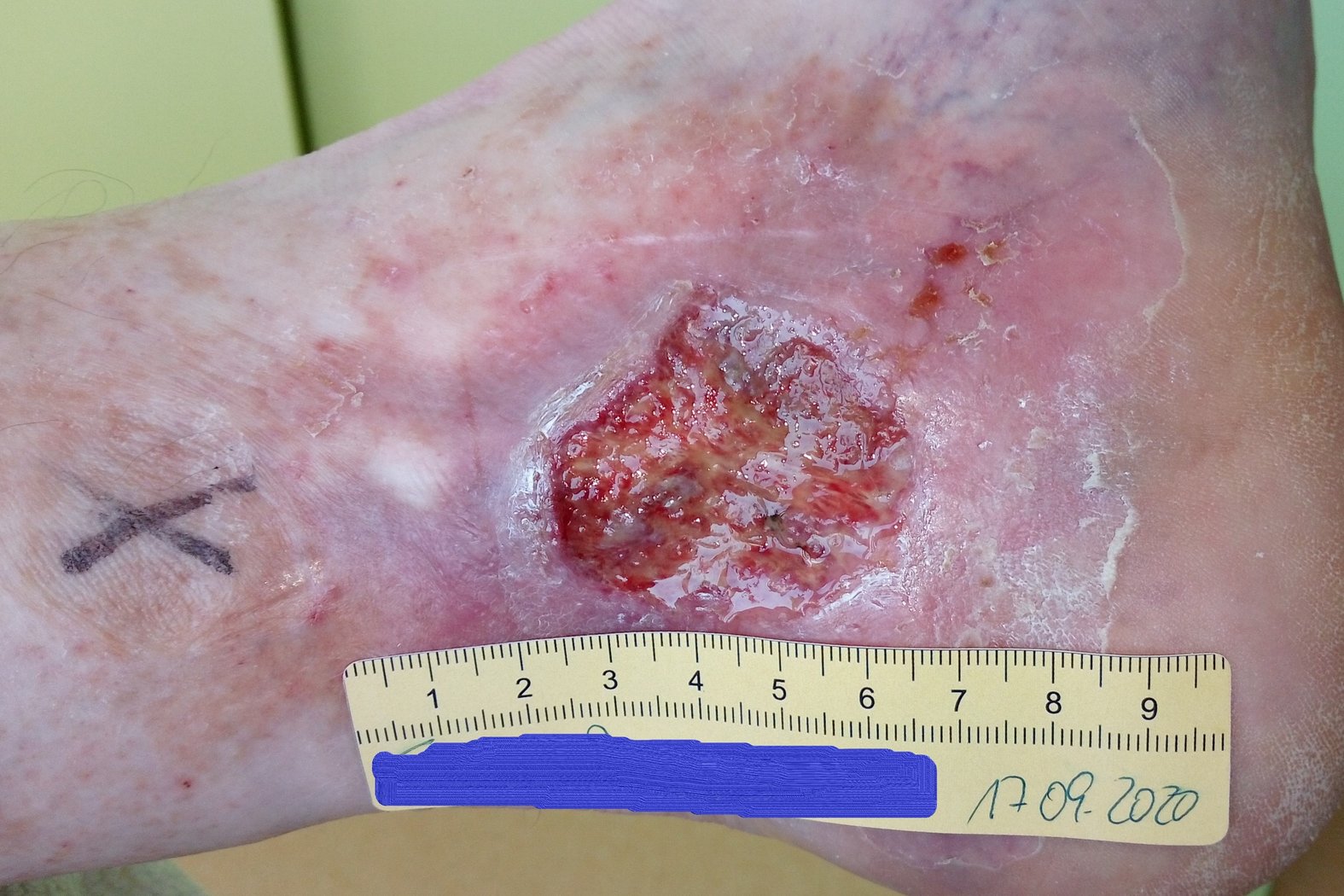
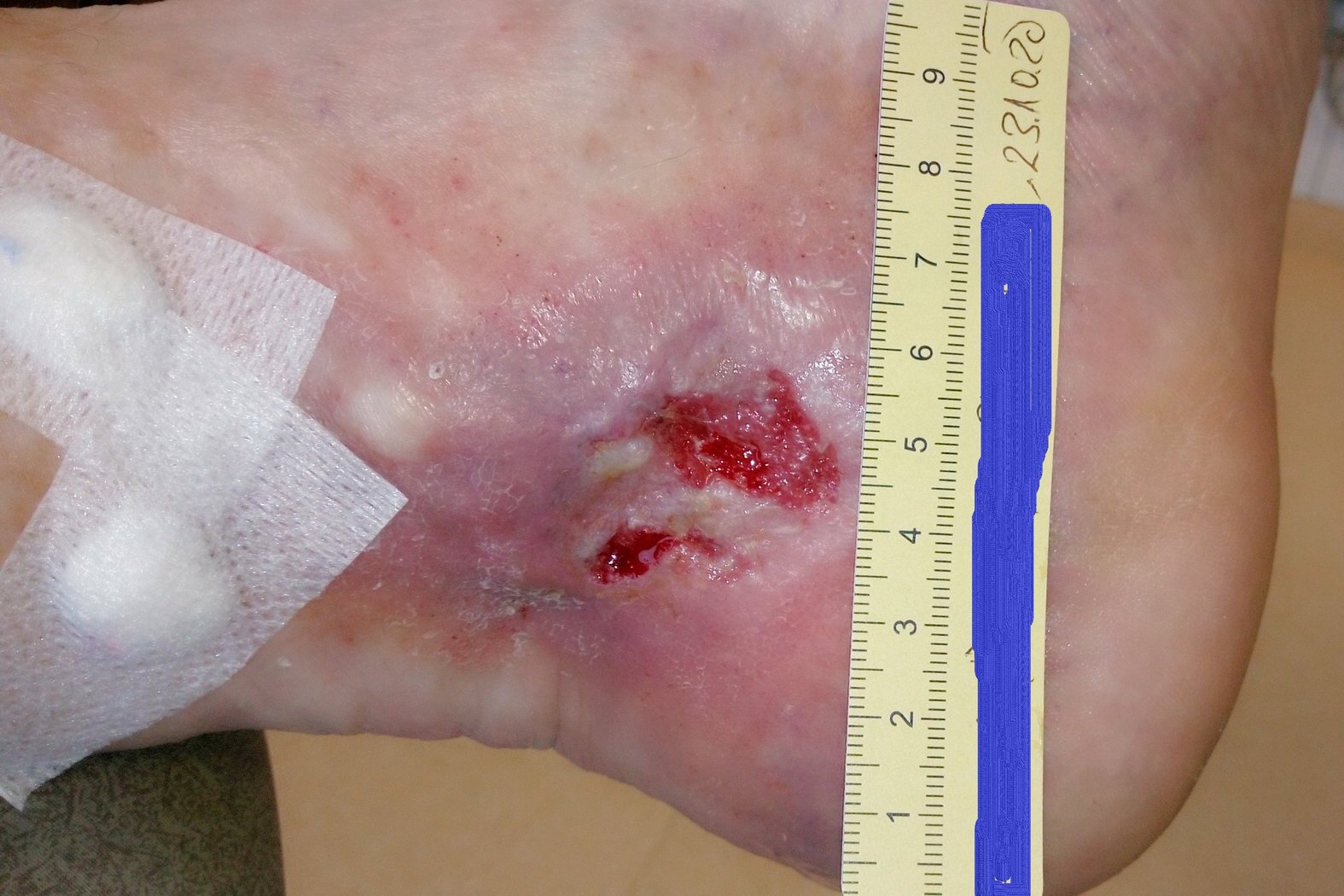
Zu Beginn der Versorgung zeigte sich eine 4 cm lange, 3,8 cm breite und zwischen 0,2 cm und 0,4 cm tiefe Wunde (Foto 1). Die starke Exsudation war klar, serös und geruchlos. Der Wundgrund war mit Biofilm und Fibrin belegt und es waren Granulationskörnchen sichtbar. Der Wundrand fußwärts teilweise mazeriert. Die Umgebungshaut war trocken und teils schuppig und wies Veränderungen im Sinne einer Atrophie blanche auf. Es waren zwei kleinere Läsionen entstanden. Unter Schmerzen litt Herr F. zu diesem Zeitpunkt nur, wenn die Wunde berührt wurde (VAS 3-4).
Das schwarze Kreuz diente der Markierung einer von der Veneninsuffizienz betroffenen Perforansvene. An dieser Stelle wurde ein kleiner Präpariertupfer mit einem Stück Fixiervlies fixiert. In Kombination mit einem Mehrkomponentenkompressionsverband wurde so die gezielte Kompression der Perforansvenen und derer Aussackungen bewirkt, um den venösen Rückfluss zu fördern.
Durch die konsequente intervallartige Wundversorgung nahm die Exsudation ab, der Biofilm und auch die Fibrinbeläge verringerten sich. Die Wunde wurde sichtbar kleiner. Das Versorgungsintervall konnte so bereits nach 2 Wochen auf alle 3, eine weitere Woche später auf alle 4 Tage verlängert werden. Die beiden anfänglich vorhandenen Läsionen waren unterdessen verheilt.
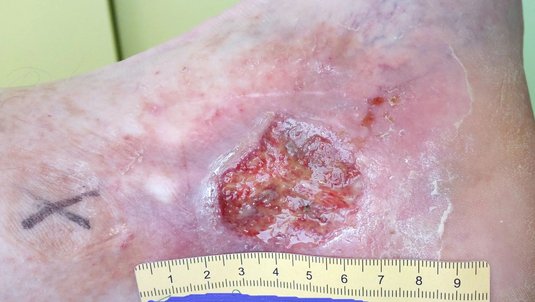
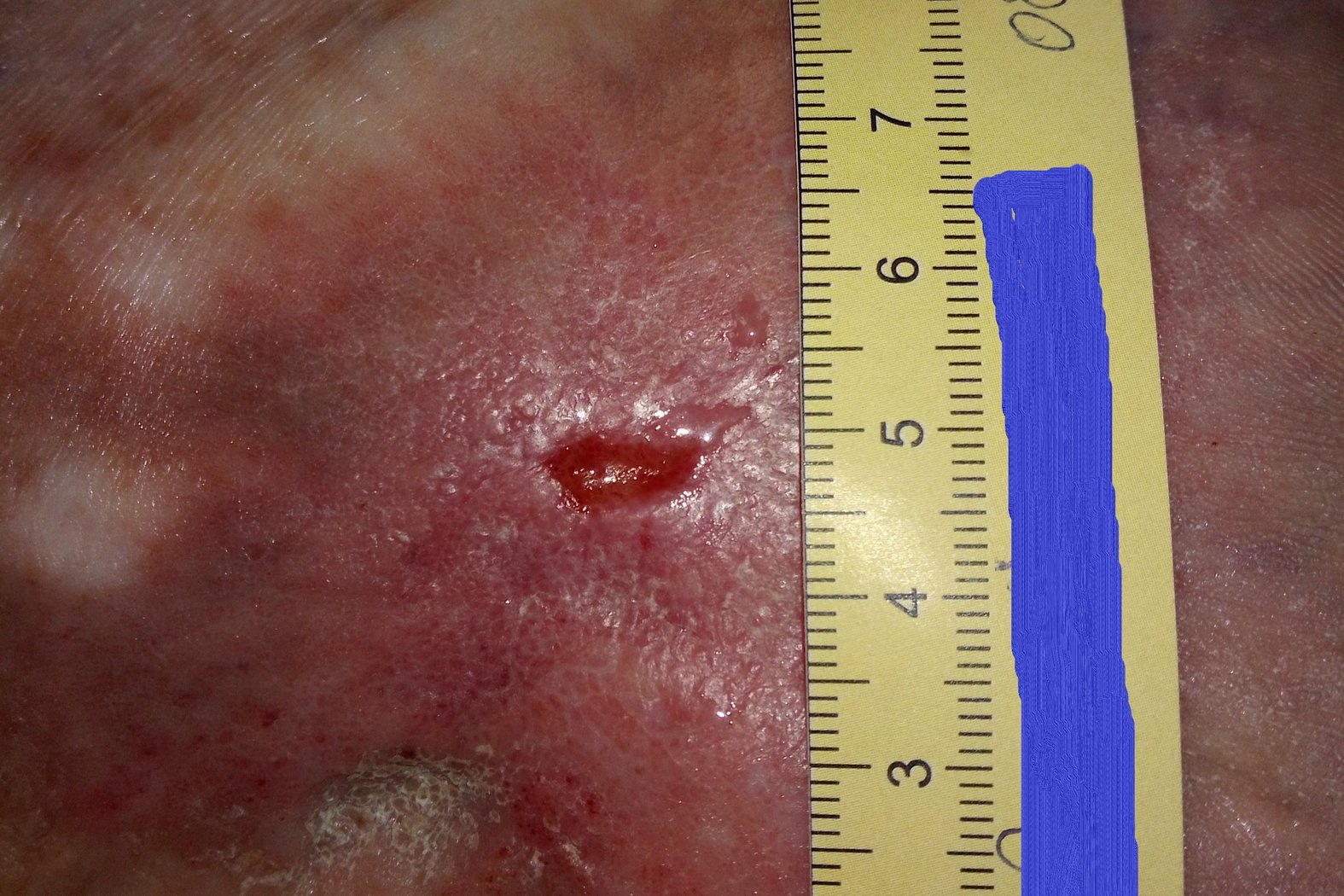
Nach 5 Wochen zeigte sich die Wunde in zwei Teilen mit einer Größe von 2,3 x 1,2 cm und 1,1 x 0,6 cm und einer Tiefe von je 0,1 cm, zwischen denen Epithelgewebe erkennbar war (Foto 2). Die klare, seröse und geruchlose Exsudation hatte inzwischen deutlich abgenommen. Der Wundgrund wies Granulationsgewebe auf, während der Wundrand nun unauffällig war. Die Hautpflege bewirkte, dass die Umgebungshaut zwar weiterhin eher trocken, aber nicht mehr schuppig war. Bei 11 Uhr wurde eine zweite Perforansvene mit Veneninsuffizienz identifiziert, die zwecks Kompression ebenfalls mit einem Präpariertupfer versorgt wurde.
Atrophie blanche bezeichnet weiße bzw. helle Narben, die im Zusammenhang mit einer chronisch-venösen Insuffizienz (CVI) auftreten. Diese entstehen, wenn es infolge einer Arteriolitis (Entzündung von Arteriolen) zu einer Nekrose mit anschließender Narbenbildung kommt. Die Atrophie blanche betrifft vor allem Unterschenkel und Füße.
Nach erfolgter Wundreinigung und Hautpflege wurde die Wunde nun mit einem PU-Schaum versorgt, welcher mit einer Mullbinde fixiert wurde. Ein Wundrandschutz erfolgte nicht mehr. Die Mehrkomponentenkompressionstherapie wurde wie bisher fortgesetzt und auch das Versorgungsintervall von 4 Tagen wurde beibehalten. Die Therapie wurde von Herrn F. gut toleriert, vor allem, weil er die schnellen Fortschritte wahrnahm und seine Berührungsschmerzen abgenommen hatten (VAS 1-2).
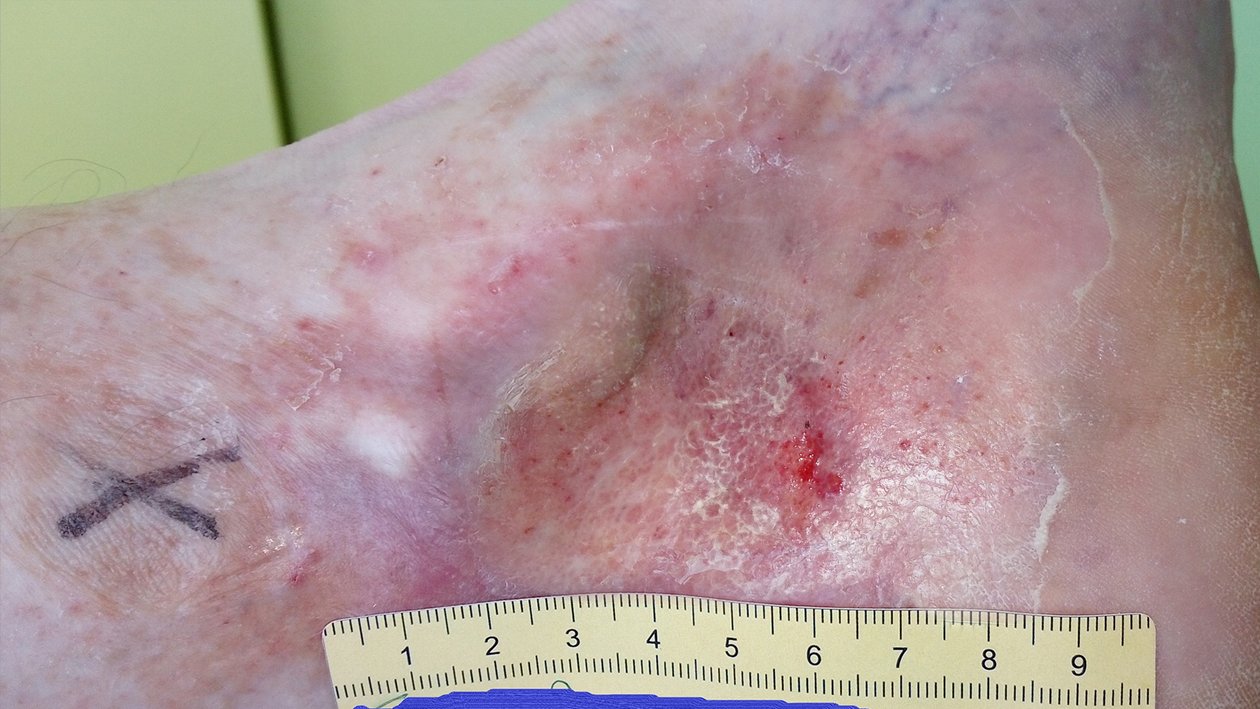
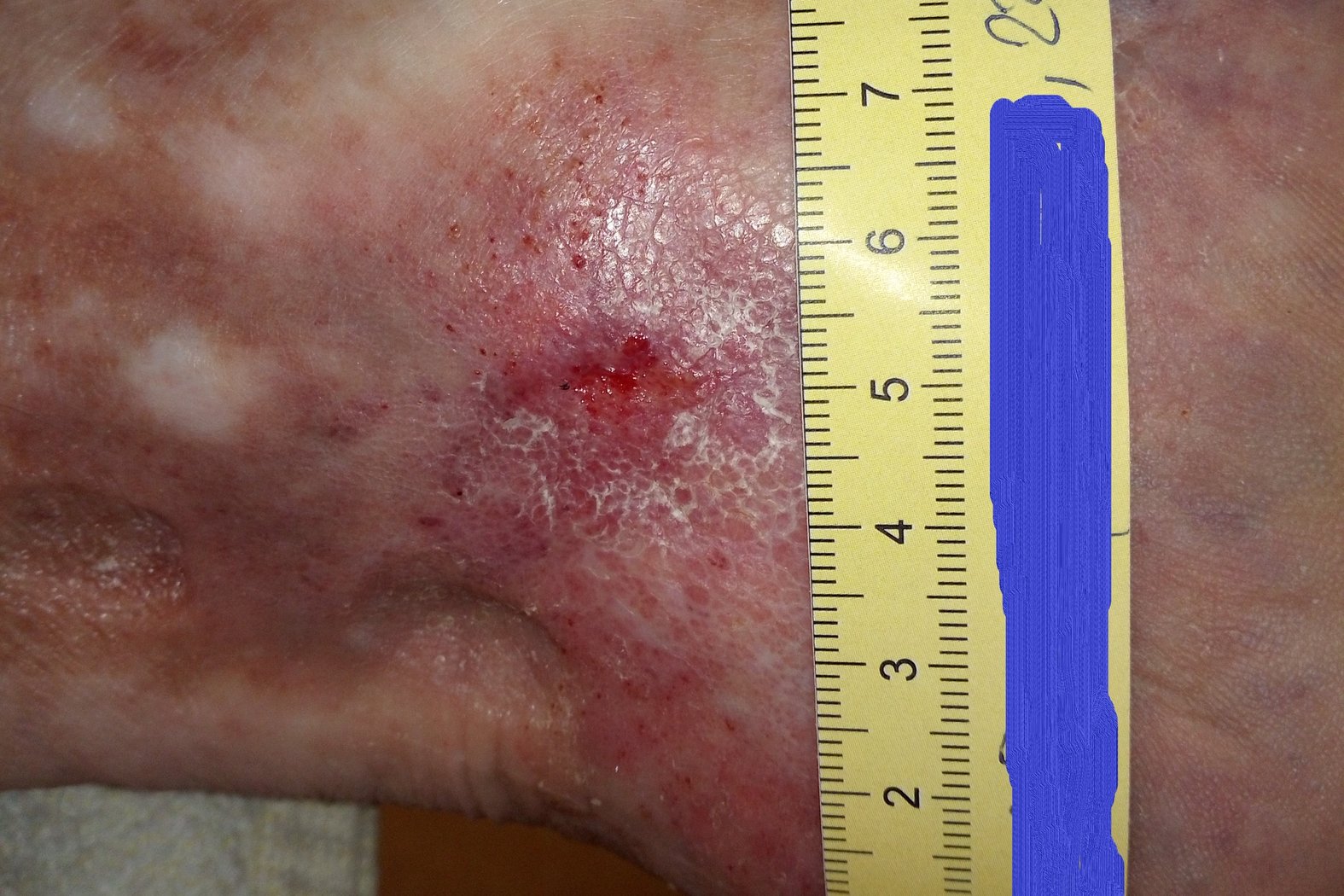
Etwa 6 Wochen später war die Wunde noch 1 cm lang, 0,5 cm breit und 0,2 cm tief (Foto 3). Die Exsudation hatte wieder etwas zugenommen, das Exsudat war aber unverändert klar, serös und geruchlos. Der Wundgrund bestand vollständig aus Granulationsgewebe, der Wundrand war unauffällig und die Umgebungshaut leicht gerötet. Herr F. gab an, dass er zuletzt viel mehr als üblich auf den Beinen gewesen und der Kompressionsverband dabei verrutscht war. Hierin lag auch der Grund für die leicht vermehrte Exsudation. Daraufhin wurde mit ihm besprochen, dass körperliche Aktivität und die Anwendung venengymnastischer Übungen zwar erwünscht waren, gleichzeitig aber auch auf Ruhepausen geachtet werden sollte. Im Falle eines erneuten Verrutschens des Verbands sollte er sich spätestens am Folgetag wieder vorstellen. Die Versorgung wurde beibehalten.
In den folgenden 2 Wochen verkleinerte sich die Wunde weiter auf 0,6 cm Länge, 0,3 cm Breite und 0,1 cm Tiefe (Foto 4), während Herr F. sehr darauf bedacht war, die Tipps zur Mobilität und Ruhephasen zu befolgen. Die Wunde sonderte kaum noch Exsudat ab und die Rötung der Umgebungshaut war verschwunden. In Erwartung der zeitnahen Abheilung wurden im Rahmen der Versorgung Kompressionsstrümpfe ausgemessen, in die, an den Stellen der betroffenen Perforansvenen, kleine Pelotten eingearbeitet werden sollten, um eine zielgerichtete Kompression zu ermöglichen. Vorerst wurde die Wunde bis zur vollständigen Abheilung jedoch noch alle 5 Tage mit PU-Schaum und dem Mehrkomponentenkompressionsverband bandagiert.
Etwa 2 Wochen später war die Wunde dann vollständig verschlossen. Bis zur Auslieferung der Strümpfe erfolgte weiter eine Kompression mittels Mehrkomponentenkompressionsverband. Als die Strümpfe schließlich ausgeliefert wurden, wurde Herr F. sorgfältig in die Handhabung und Pflege der Strümpfe und Anziehhilfe eingewiesen und ermutigt, sich bei Fragen oder einem Rezidiv zeitnah zu melden. Bei seiner vorrangig stehenden Tätigkeit als Bäcker ist ein konsequentes Tragen der Strümpfe unerlässlich.
Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt.