Fallbeispiel: Fersenulcus bei diabetischem Fußsyndrom
Durch ein kleines Steinchen im Schuh zog sich ein 68-jähriger Diabetespatient mit erworbener diabetischer Polyneuropathie eine Wunde an der linken Ferse zu. Eine kognitive Einschränkung des Patienten erschwerte die Therapie. Im Fallbeispiel erfahren Sie, wie dennoch ein Behandlungserfolg mit vollständiger Wundheilung erreicht werden konnte.
Geschlecht
Mann
Alter
68 Jahre
Führende Wundursache
Diabetisches Fußsyndrom
Diabetes mellitus
ja
Risikofaktoren
Diabetische Polyneuropathie, Nikotinabusus, leichte kognitive Einschränkung
Lokalisation der Wunde
linke Ferse plantar
Wundart
chronisch
Wundgrund
Granulation, Fibrin
Wundumgebung
Hyperkeratosen, trockene Haut, Einblutungen
Wundrand
Hyperkeratosen
Exsudation
wenig, klar, serös, geruchlos
Ausgangssituation
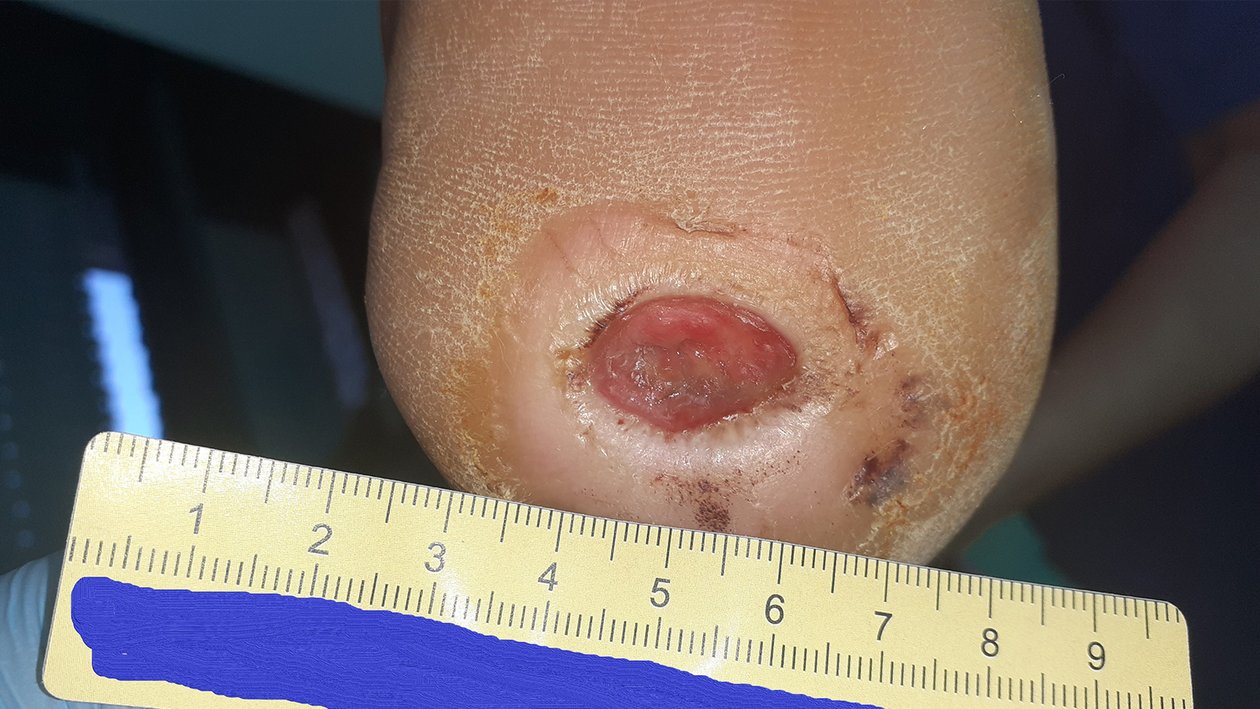
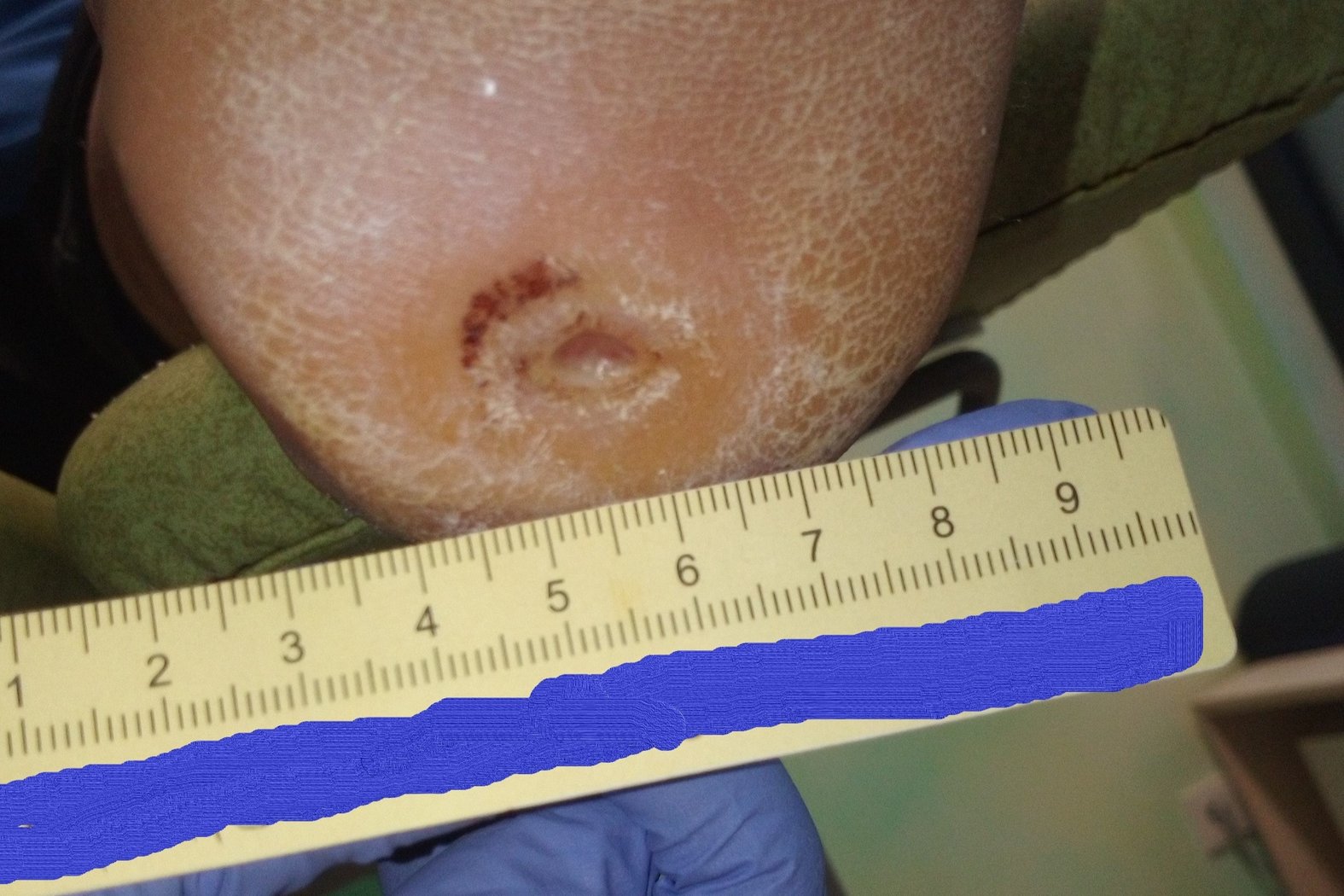
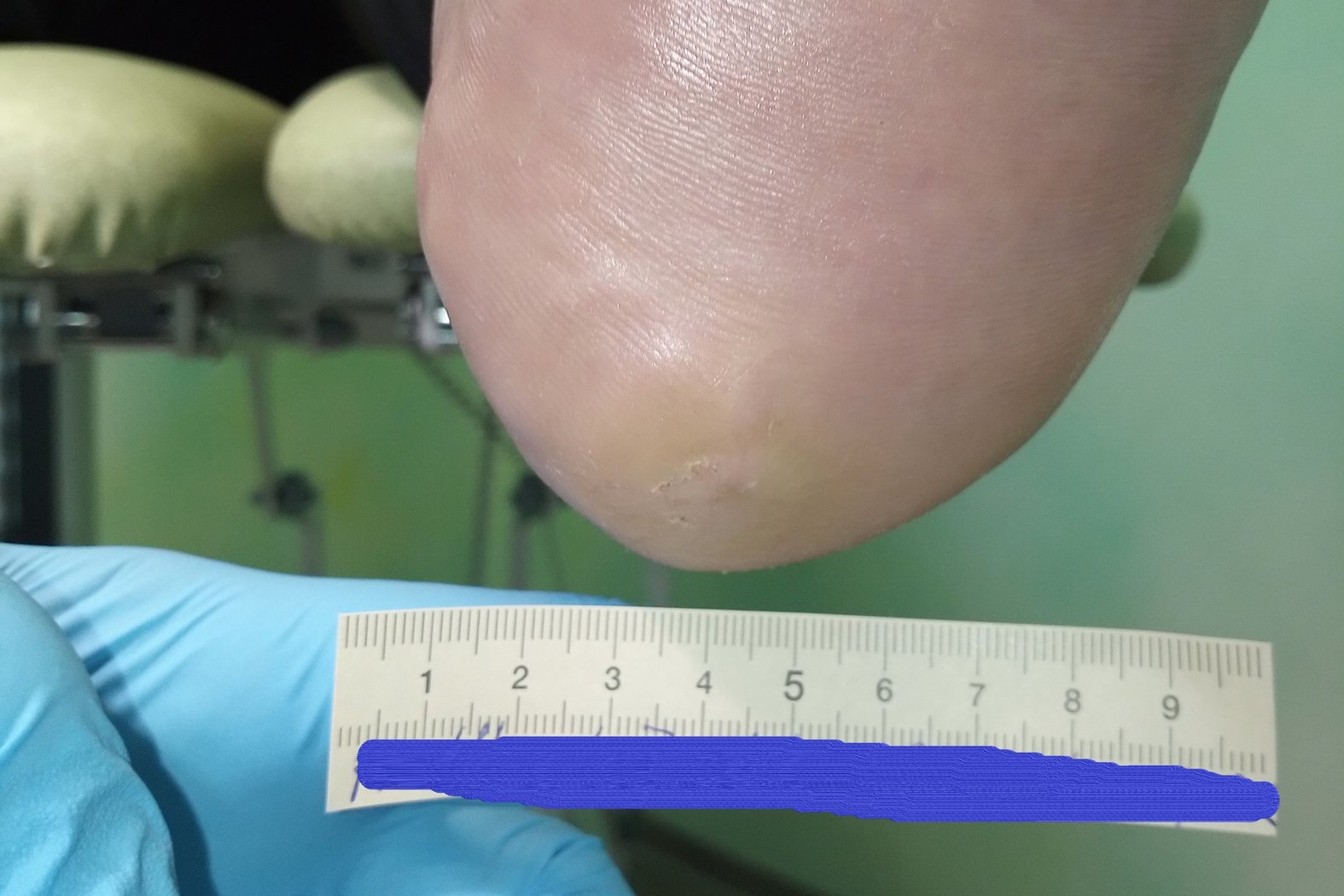
Zum Zeitpunkt der Erstvorstellung litt der Patient Herr P. seit 5 Wochen an einer Wunde an der linken Ferse (Foto 1). Aufgrund einer diabetischen Polyneuropathie hatte er ein Steinchen in seinem Schuh nicht bemerkt, weshalb die Wunde entstehen und sich kontinuierlich vergrößern konnte.
Anamnese
Diagnose
Therapie
Der HbA1c-Wert ist der Langzeitblutzuckerspiegel und zeigt an, wie viel Blutzucker sich in den letzten 8 bis 12 Wochen an rote Blutkörperchen gebunden hat. Werte bis 5,7 % liegen im Normbereich. Werte von 5,7 % bis 6,5 % weisen auf ein erhöhtes Risiko, einen Diabetes zu entwickeln, hin. Werte über 6,5 % sind ein Zeichen für einen manifesten Diabetes mellitus.
Dokumentierter Wundverlauf
Es zeigte sich zu Beginn der Therapie ein Fersenulcus (DFS Wagner/Armstrong 1A) mit einer Länge von 2,0 cm, einer Breite von 1,4 cm und einer Tiefe von 0,5 cm (Foto 1). Die Wunde sonderte wenig geruchloses, klar-seröses Exsudat ab. Granulationsgewebe war zu einem großen Teil vorhanden. Der Wundgrund war zur Hälfte mit Fibrin belegt. Der Wundrand war leicht ödematös und wies Hyperkeratosen auf. Die Umgebungshaut war sehr trocken und teilweise schuppig. Ebenfalls waren leichte Einblutungen im umliegenden Gewebe zu erkennen. Schmerzen gab Herr P. nicht an.
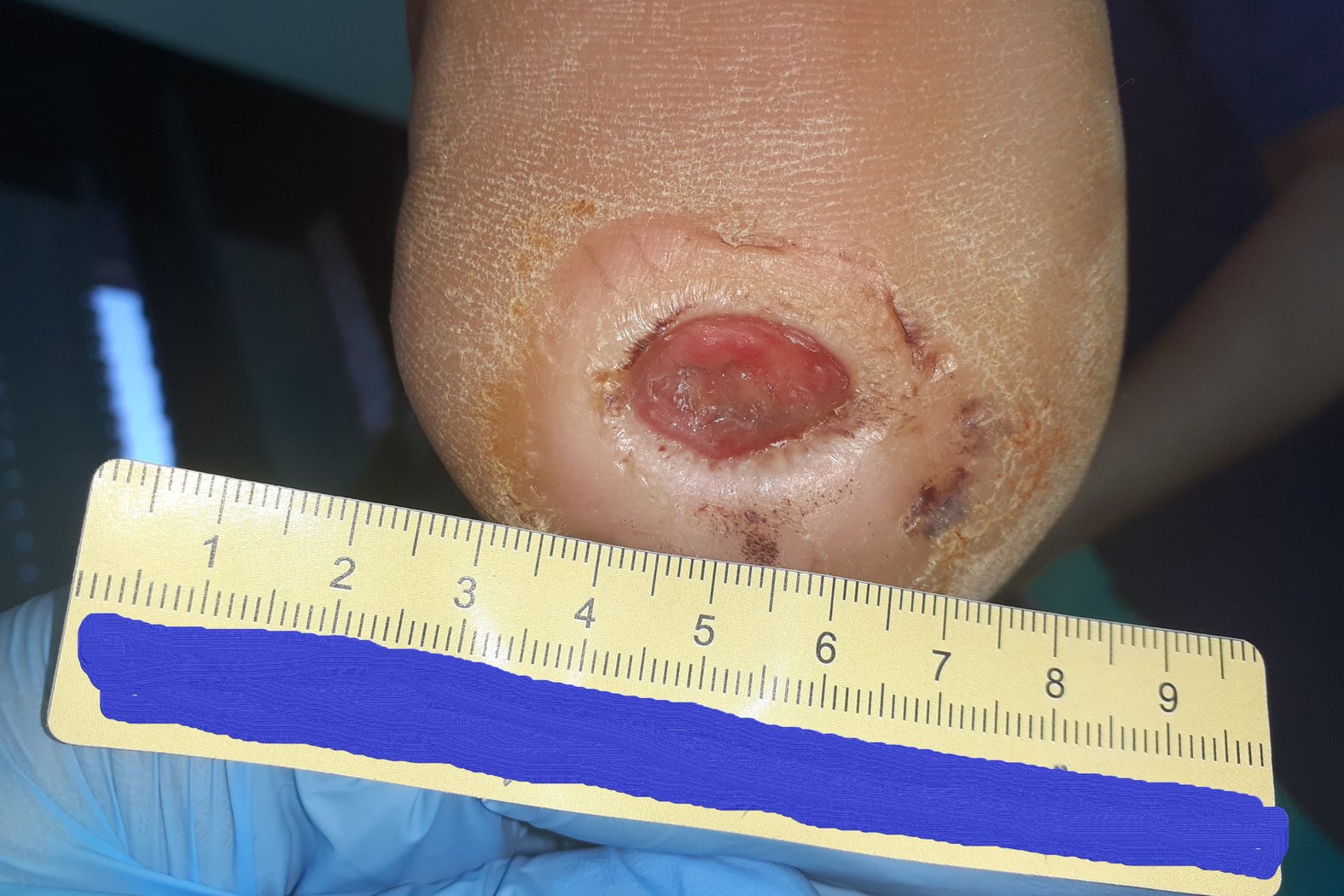
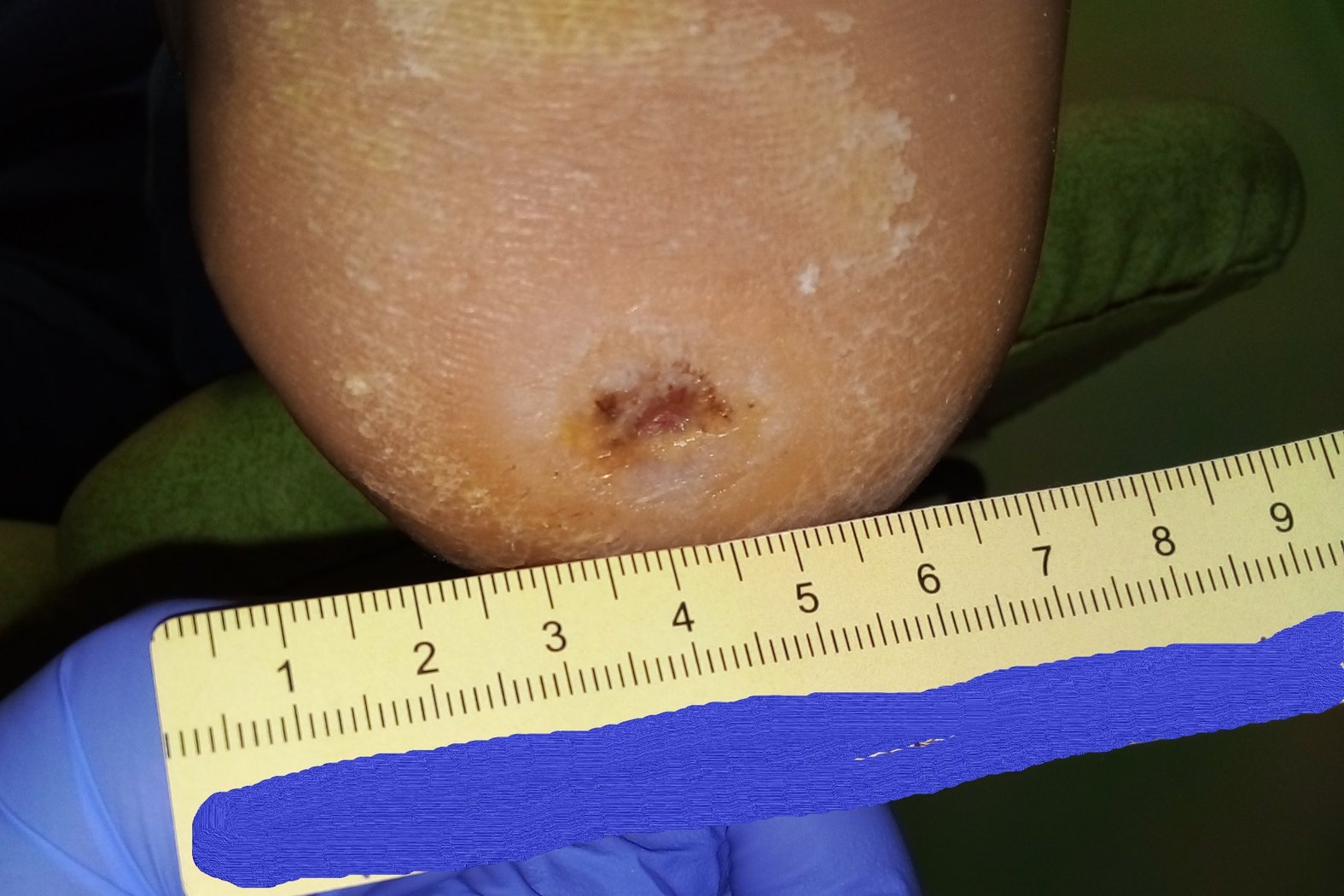
Die Umsetzung der Empfehlungen gelang sehr gut. Da Herr P. regelmäßig behandelt wurde, konnten ihm die Empfehlungen immer wieder neu erklärt werden, sodass er es die meiste Zeit über schaffte, sich daran zu halten. Dadurch konnte sich die Wunde binnen 5 Wochen auf eine Länge von 0,7 cm, eine Breite von 0,3 cm und eine Tiefe von 0,2 cm verkleinern (Foto 2). Die Wunde sonderte wenig Exsudat ab. Granulationsgewebe war reichlich vorhanden, die Epithelisierung war weit vorangeschritten, Fibrinbelag nur sehr wenig vorhanden. Der hyperkeratotische Wundrand war nach wie vor vorhanden.
In der Wundumgebung fanden sich leichte Einblutungen, da die Filzplatten verrutscht waren und an einer Stelle leichten Druck ausübten. Zudem war die Umgebungshaut weiterhin trocken. Die Wundversorgung wurde in der Folge beibehalten. Die Betreuungsperson von Herrn P. wurde jedoch gebeten, den Sitz der Filzplatten täglich zu überprüfen und mit Herrn P. sofort zur Versorgung zu kommen, falls diese erneut verrutschen sollte.
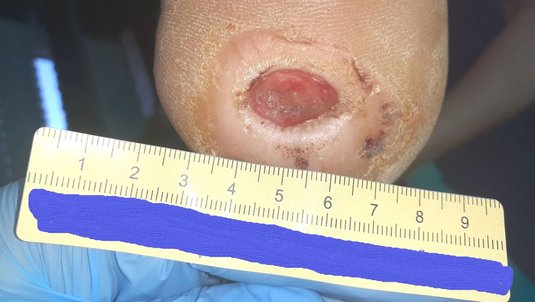
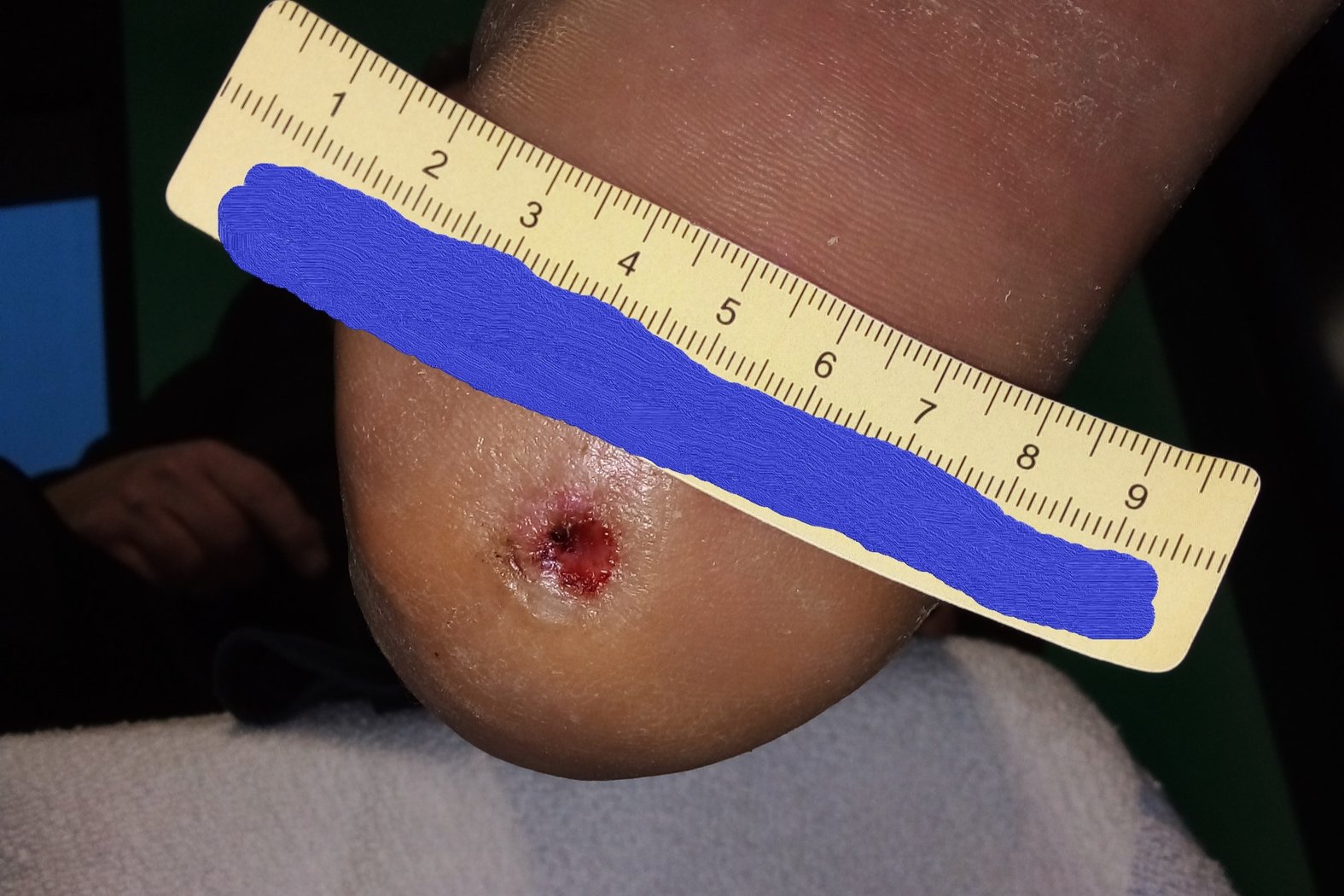
Von den Einblutungen war beim nächsten Termin, 3 Wochen später, nichts mehr zu sehen. Die Wunde war nun 0,6 cm lang, 0,4 cm breit und 0,2 cm tief (Foto 3). An der Exsudation hatte sich nichts geändert. Allerdings waren keine Fibrinbeläge mehr vorhanden und die Granulation schritt voran. Das hyperkeratotische Gewebe hatte durch die gezielte Druckentlastung sehr stark abgenommen. Das Versorgungsintervall wurde deshalb auf 4 Tage verlängert.
In der Klassifikation des DFS nach Wagner/Armstrong entspricht der Grad 1A einer oberflächlichen Wunde ohne Infektion oder Ischämie (Minderdurchblutung).
Mehr zur Klassifikation erfahrenInzwischen hatte auch ein Termin beim Diabetologen stattgefunden. Daraufhin wurde die medikamentöse Therapie des Diabetes mellitus angepasst. Herr P. hielt sich zudem an den vorgegebenen Essensplan und verzichtete auf Snacks und Süßigkeiten. Trotz eines erneuten Hinweises schaffte er es jedoch nicht immer, sich seinem hohen Bewegungsdrang zu widersetzen und ausreichende Ruhephasen einzuhalten.
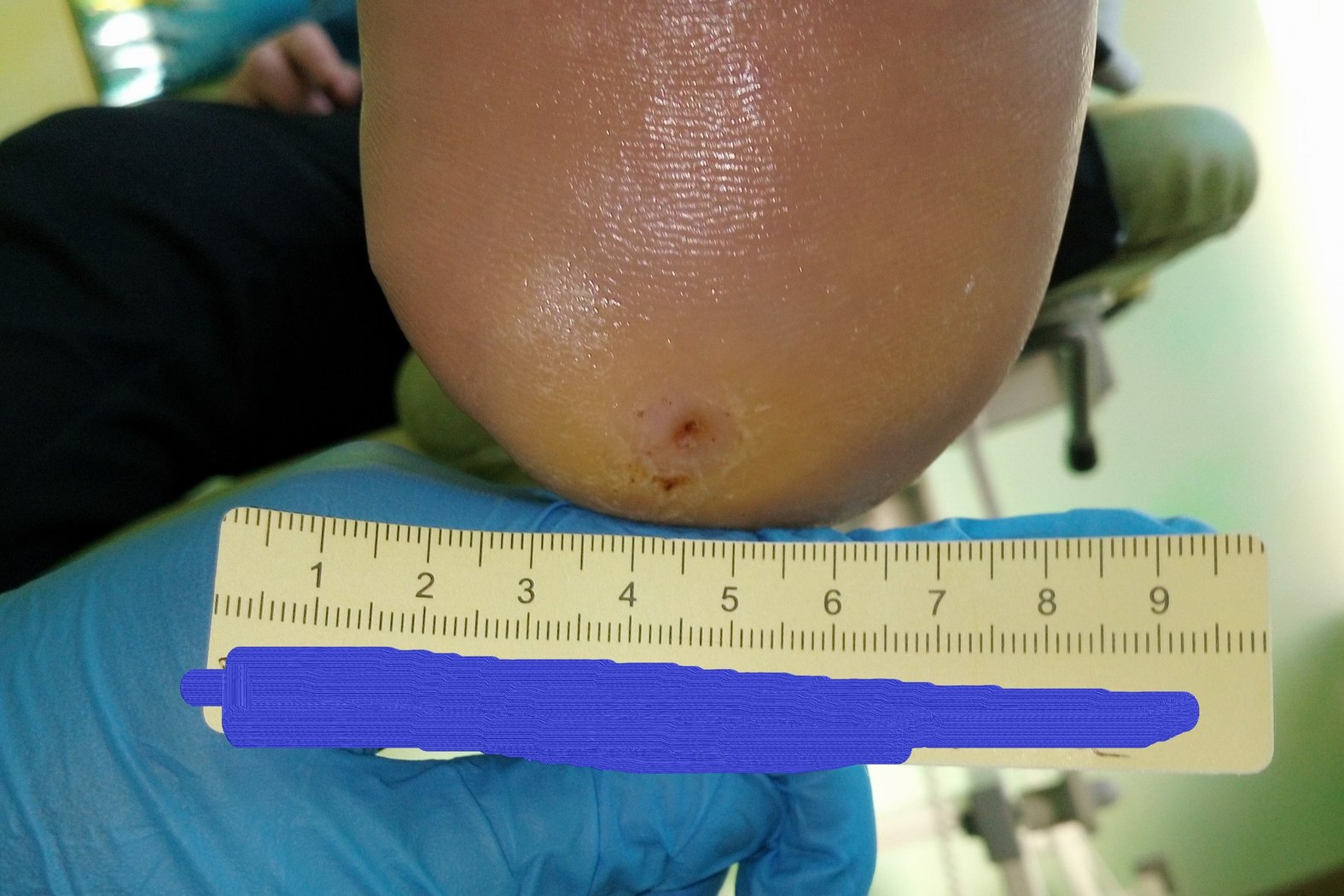
Nach weiteren 2 Monaten war die Wunde noch 0,5 cm lang und breit sowie 0,2 cm tief (Foto 4). Eine Wundanfrischung erfolgte durch den behandelnden Arzt, das hyperkeratotische Gewebe wurde am Wundrand entfernt. Dadurch hatte sich das Ausmaß der Wunde um wenige Millimeter vergrößert. Eine neue Betreuungsperson, die einen guten Zugang zu Herrn P. gefunden hatte, konnte ihn mit Aktivitäten im Sitzen gut beschäftigen. So konnte eine adäquate Druckentlastung seiner Füße erreicht werden. Das Versorgungsintervall konnte daraufhin auf 5 Tage verlängert werden. Außerdem wurde ab diesem Zeitpunkt auf die Hydrofaser verzichtet.
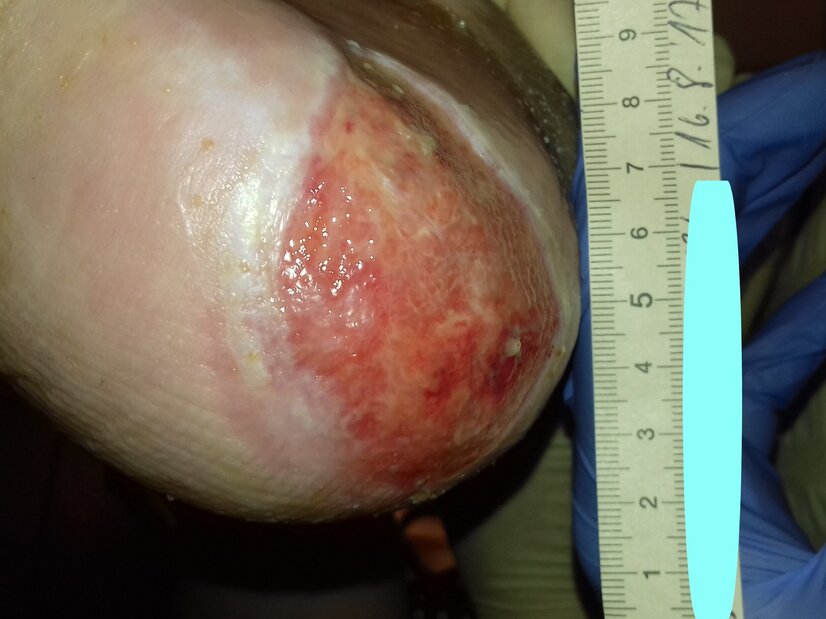
Einen Monat später wurde eine Orthopädieschuhmacherin damit beauftragt, diabetesadaptierte Einlagen für die Schuhe und Hausschuhe von Herrn P. anzufertigen. Die Epithelisierung war zu diesem Zeitpunkt so weit vorangeschritten, dass die Wunde nur noch wie ein kleiner wunder Punkt wirkte (Foto 5). Exsudation war nicht mehr vorhanden und die Granulation schritt weiter voran. Der Wundrand war intakt, während in der Wundumgebung weiterhin leicht vermehrte Hyperkeratosen erkennbar waren. Die Wundversorgung erfolgte weiterhin mit PU-Schaum und Filzplatten alle 5 Tage.
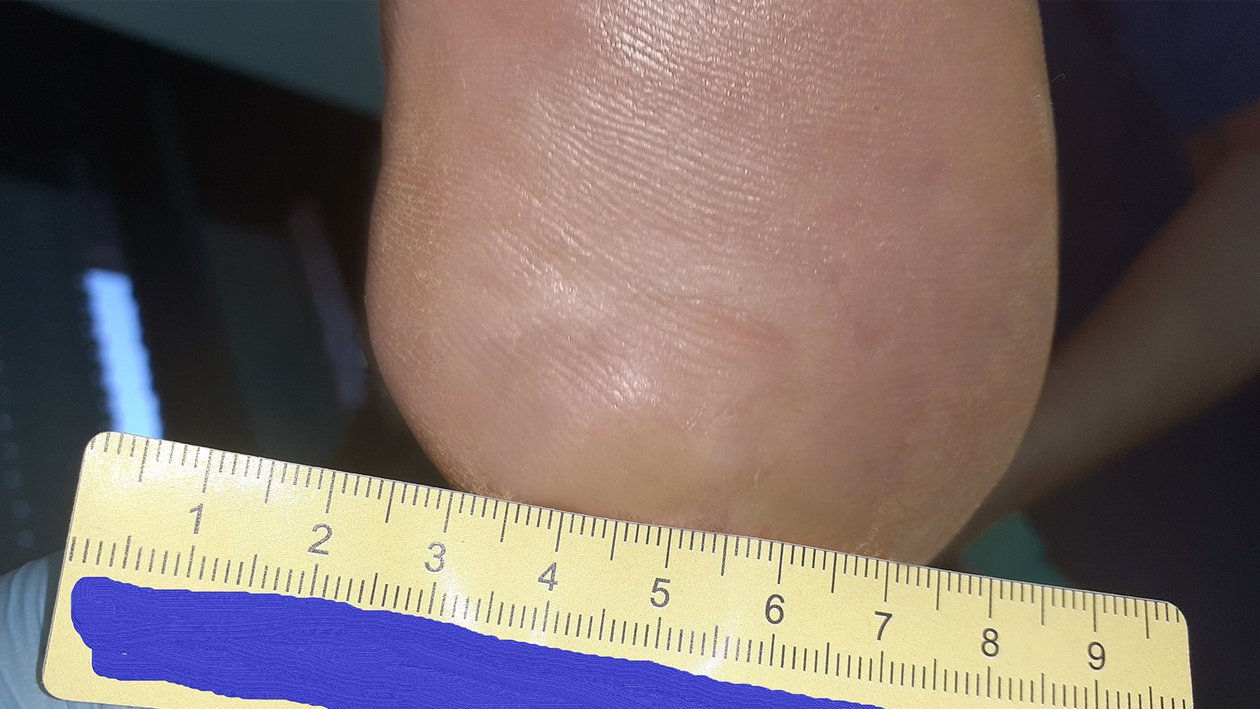
Es dauerte schließlich noch 2 weitere Monate, bis die Wunde endlich vollständig abgeheilt war (Foto 6). Hauptgrund hierfür war, dass sich Herr P. zeitweise nur eingeschränkt an die Empfehlungen hielt, da nicht alle Betreuungspersonen zu ihm durchdringen und ihn vom Spazierengehen abhalten konnten. Jedoch trug Herr P. nun Schuhe mit den angefertigten Einlagen und dachte meist daran, zu Hause nur mit den geeigneten Hausschuhen zu laufen. Seine Füße waren nun in einem sehr guten Pflegezustand und der HbA1c-Wert lag bei 6,6 %. Dies kann zwar nicht die Polyneuropathie rückgängig machen, da diese irreversibel ist, doch der deutlich niedrigere Blutzuckerspiegel ist der Wundheilung zuträglich.
Abschließend wurden Herr P. und die begleitende Betreuungsperson noch einmal darauf hingewiesen, wie wichtig es ist, dass Herr P. seine Schuhe vor dem Anziehen auf Steinchen kontrolliert und nicht barfuß herumläuft. Elementar ist auch, die Einlegesohlen aus den Schuhen zu nehmen, diese zu überprüfen und die Schuhe auszuleeren. Die Wichtigkeit von täglichen Fußkontrollen und weiterhin guter Hautpflege wurden ebenfalls betont. Ein Termin beim Podologen soll künftig alle 3 Monate erfolgen, eine Kontrolle von Einlagen und Schuhwerk durch die Orthopädieschuhmacherin mindestens jährlich. In der Anfangszeit nach Erhalt der neuen Einlagen sind diese zudem auf richtigen Sitz zu überprüfen. Hierbei sollten die Füße morgens und abends auf Druckstellen und Einblutungen untersucht werden. Die Sorgfalt beim Betrachten der Füße ist auch deshalb wichtig, weil Herr P. durch seine diabetische Polyneuropathie weiterhin keine Schmerzen an den Füßen spüren wird. Um den im Moment guten HbA1c-Wert bei Herrn P. weiterhin zu halten, spielen die Kontrolle des HbA1c-Wertes und das Einhalten des Ernährungsplans eine wichtige Rolle.
Bitte beachten Sie, dass es sich hier um ein konkretes Fallbeispiel handelt, das nur eine mögliche Behandlungsoption darstellt.