Acne inversa
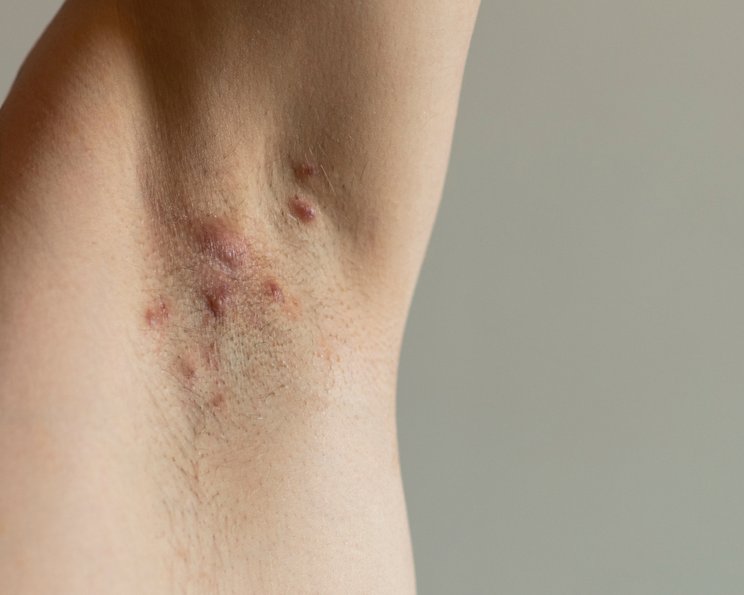
Acne inversa, heute bevorzugt Hidradenitis suppurativa genannt, ist eine chronisch-entzündliche, häufig sehr schmerzhafte Hauterkrankung des terminalen Haarfollikel-/Haartalgdrüsenapparates.
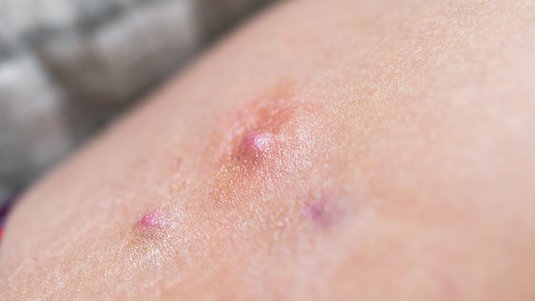
Typisch sind wiederkehrende, entzündliche Knoten, Abszesse, Fisteln und ausgeprägte Vernarbungen in drüsenreichen, „inversen“ Körperregionen wie Achseln, Leisten und Genito-anal-Bereich.
Was ist Acne inversa?
Acne inversa ist eine chronisch-entzündliche Hauterkrankung mit schmerzhaften Knoten, Abszessen und Fisteln in körpernahen Hautfalten.
Acne inversa, heute meist Hidradenitis suppurativa und umgangssprachlich auch Akne inversa, ist eine chronisch-entzündliche Erkrankung der Haarfollikel in körpernahen Arealen wie Achseln, Leisten oder dem Genito-anal-Bereich. Sie zeigt sich durch wiederkehrende schmerzhafte Knoten, Abszesse, Fisteln und später oft ausgeprägte Narben. Ursache ist eine fehlgeleitete Entzündung mit Verhornungsstörung des Follikels. Die Erkrankung ist nicht ansteckend und kein Hygieneproblem. Unbehandelt verläuft sie fortschreitend und kann die Lebensqualität erheblich beeinträchtigen.
Acne inversa zählt zur follikulären Okklusionstetrade, da eine Hyperkeratose und die Okklusion der Haarfollikel zentral sind. Damit ist sie verwandt mit dem Sinus pilonidalis, wobei die Ursachen für Acne inversa noch immer nicht vollständig geklärt sind.
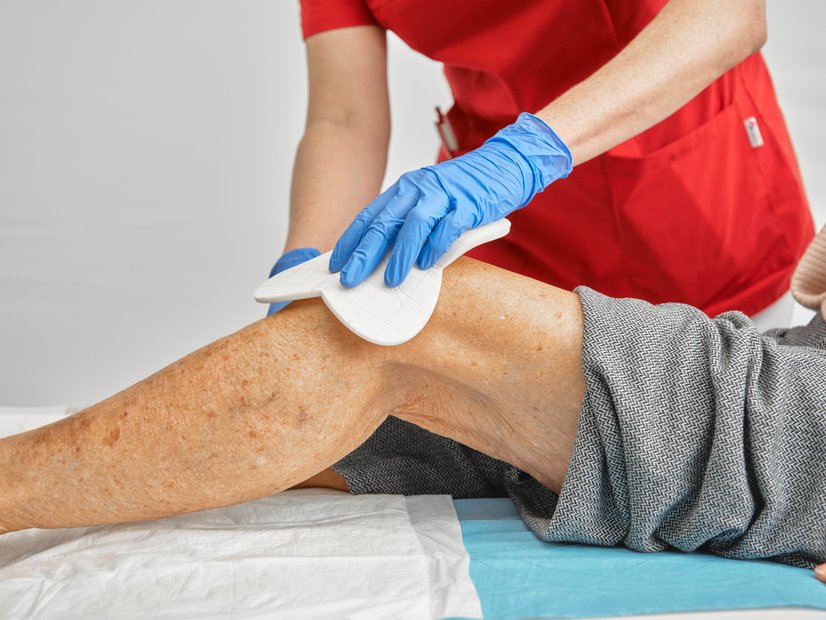
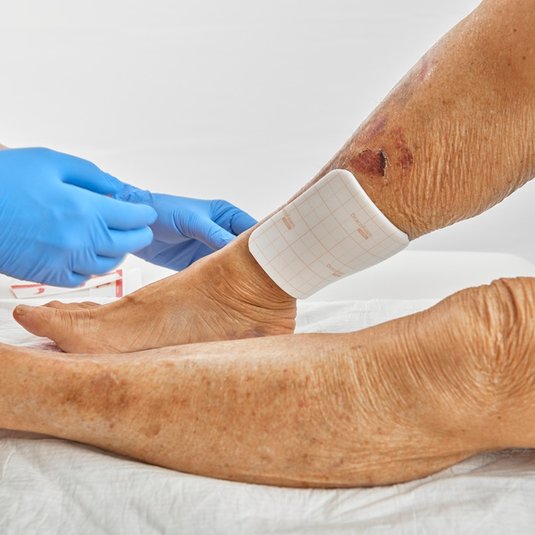
Wundbehandlung
Die typischen Areale der Acne inversa wie Achseln, Leisten, Gesäß, Genito-anal-Region und submammär, gelten in der Wundversorgung als besonders anspruchsvoll. Gründe dafür sind schwer zugängliche Lokalisationen, eine hohe Bewegungsdynamik (z. B. in Achseln und Leisten), anhaltende Feuchtigkeit durch Schweiß sowie Reibung. Diese Faktoren erhöhen das Risiko für erneute Reizung, Mazeration und damit auch für Rezidive.
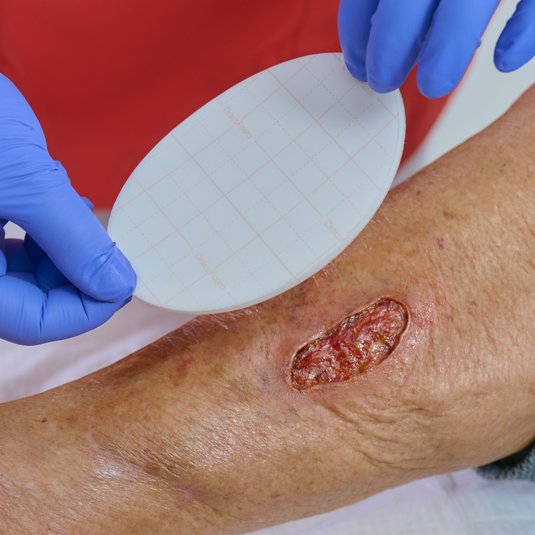
Postoperative Wundtherapie
Nach radikaler Exzision wird meist eine sekundäre Wundheilung angestrebt. Die vollständige Abheilung kann 2–3 Monate oder länger dauern, abhängig von Lokalisation und Defektgröße. Eine fachgerechte postoperative Wundtherapie rückt dabei in den Mittelpunkt, da sie maßgeblich den Heilungsverlauf und das funktionelle Ergebnis beeinflusst:
Antiseptik
- Wundreinigung inklusive schonender antimikrobieller Spülung zur Keimreduktion, angepasst an die lokale Situation.
- Wichtig: Manche Antiseptika dürfen nicht in Wundhöhlen oder Fistelgängen verbleiben, da dies zu nekrotischem Gewebe führen kann.
Exsudatmanagement
- Bei stärkerem Exsudat: Superabsorber oder saugstarke Kompressen/Verbandauflagen.
- Bei nachlassender Sekretion: antimikrobielle Schaumverbände
- Bei tiefen Wunden zusätzlich Hydrofaser oder Alginate.
Fixierung
- Mullbinden zur zirkulären Fixierung einsetzen.
- In Achsel, Leiste, Gesäßfalte oder perianal sind flexible, anpassbare Fixierlösungen hilfreich (z.B. multifunktionale Fixierprodukte wie DracoFoam Multishape)
- Fixiermaterial sollte maximal 1–2 cm über den Wundrand hinausreichen, um Reibung und zusätzliche Reizung des umliegenden Gewebes zu minimieren.
Mobilisation statt Ruhigstellung
- Übermäßige Immobilisation vermeiden, um Kontrakturen und Bewegungseinschränkungen durch Narbenzüge vorzubeugen.
Vakuum-Therapie oder Defektdeckung
- Je nach Defektgröße kann eine Vakuum-Therapie (VAC) oder eine Spalthauttransplantation nach ausreichender Granulation sinnvoll sein.
- Primärverschluss oder Lappenplastiken werden zurückhaltend eingesetzt und individuell beurteilt.
Die Verwendung eines Wunddistanzgitters bei eher oberflächlicheren Wunden unterstützt möglichst atraumatische Verbandwechsel.
Wie häufig ist Acne inversa?
In Deutschland wird die Punktprävalenz auf etwa 0,3 % der Bevölkerung geschätzt; inklusive leichter, nicht diagnostizierter Fälle liegen Schätzungen bei bis zu 1 %. Frauen sind häufiger betroffen als Männer. Vom ersten Auftreten der Beschwerden bis zur gesicherten Diagnose können im Mittel viele Jahre vergehen, weil die Erkrankung anfangs leicht mit „normalen“ Abszessen oder Akne verwechselt wird.
Wann tritt Acne inversa das erste Mal in Erscheinung?
Typischerweise beginnt Acne inversa nach der Pubertät im jungen Erwachsenenalter. Selten werden bereits Kinder im späten Kindesalter (10–12 Jahre) auffällig. Bei einem Teil der Betroffenen nimmt die Krankheitsaktivität im höheren Lebensalter wieder ab.
Leitlinien und Therapieempfehlungen
Die frühere deutschsprachige S1-Leitlinie von 2012 wurde 2024 durch die deutlich erweiterte S2k-Leitlinie „Therapie der Hidradenitis suppurativa / Acne inversa“ abgelöst (AWMF-Registernummer 013-012, Version 6.0).
Klassifikation
Die neue Leitlinie empfiehlt zur Einschätzung der Krankheitsaktivität den International Hidradenitis Suppurativa Severity Score (IHS4). Gewertet wird jeweils die Anzahl an:
- entzündlichen Knoten × 1
- Abszessen × 2
- Fisteln × 4
Die Punkte werden addiert; ab 4 Punkten liegt eine moderate bis schwere Acne inversa vor.
Die klassische Hurley-Einteilung wird weiter genutzt, vor allem zur OP-Planung:
- Hurley I: einzelne Abszesse, keine Fisteln/Vernarbungen
- Hurley II: mehrere, auseinanderliegende Abszesse mit Fisteln und Narben
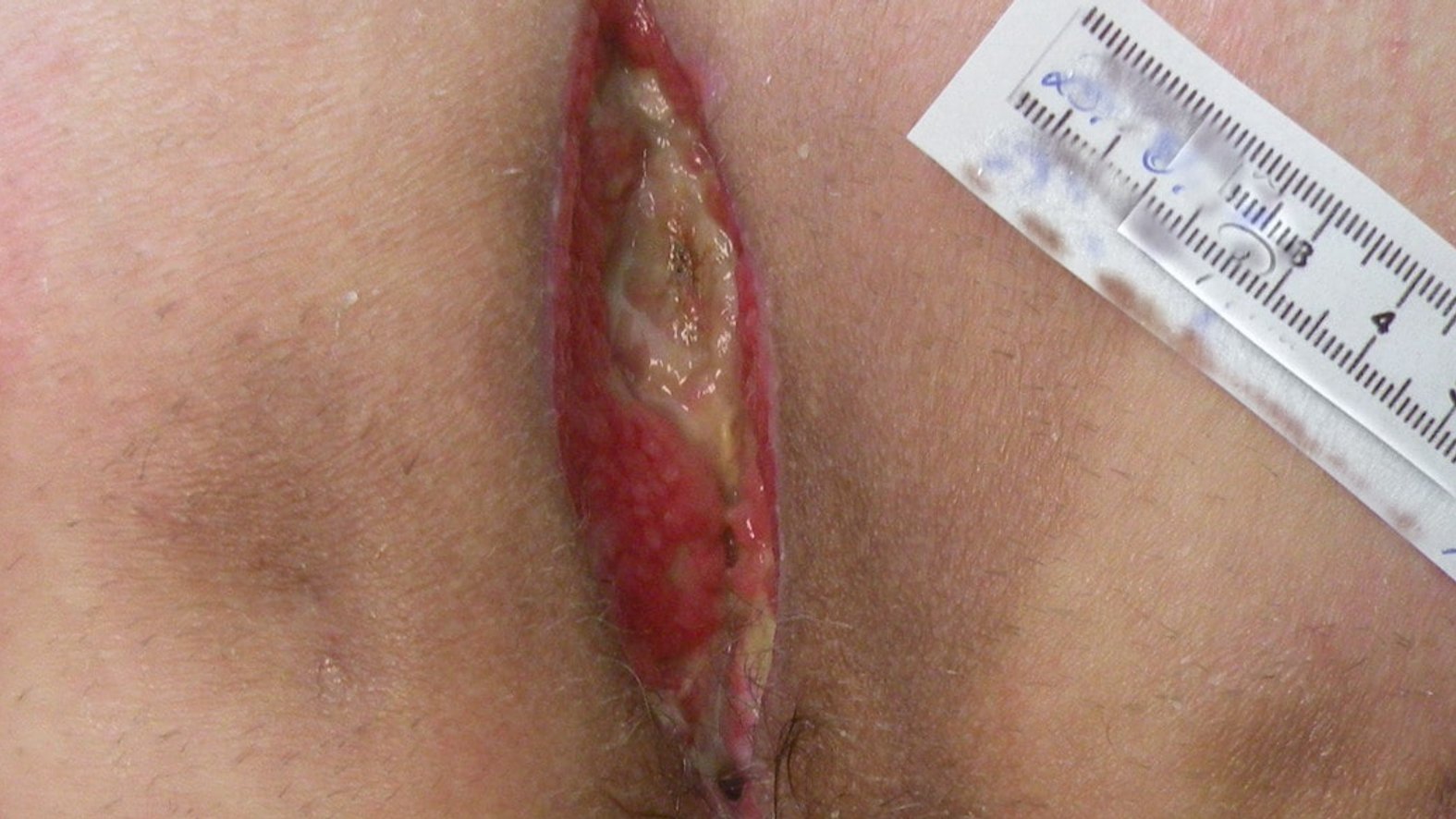
- Hurley III: ausgedehnter Befall mit konfluierenden Fisteln und Narbenzügen
Oft befindet sich die betroffene Person in allen 3 Stadien gleichzeitig!
Behandlung
Behandlungsmöglichkeiten sind multimodal und individuell. Bei tiefen Läsionen ist die chirurgische Therapie oft unumgänglich.
Die Acne inversa ist eine chronische Krankheit und zum heutigen Zeitpunkt noch nicht heilbar. Es stehen aber eine Reihe von Therapieansätzen zur Verfügung, um die Entzündungen zu kontrollieren und zu verhindern, Schmerzen und Geruch zu reduzieren und eine Progression der Gewebezerstörung zu verhindern.
Topische Therapie
Bei milder, lokal begrenzter entzündlicher Acne inversa (v. a. Hurley I, niedriger IHS4)
- Clindamycin 1 % Lösung für begrenzte Areale, üblicherweise für max. 3 Monate
- Resorcinol-Peeling 15 % zur Linderung entzündlicher Knoten. Dabei sollte beachtet werden, dass die Arzneimittelkommission der Deutschen Ärzteschaft vom Einsatz von Resorcin abrät. Obwohl der Stoff nicht als bedenklich gelistet ist, gilt er aufgrund seines Nebenwirkungsprofils als obsolet.
- Intraläsionale Glukokortikoide bei einzelnen, sehr schmerzhaften Knoten
Systemische Therapie
Ab moderater entzündlicher Acne inversa empfiehlt die S2k-Leitlinie eine frühzeitige Systemtherapie. Das Ziel der Therapie ist die Reduktion der bakteriellen Besiedlung und entzündlichen Aktivität.
Systemische Antibiotika
- Doxycyclin (z. B. 2×100 mg/Tag) für bis zu 12 Wochen
- Alternativ Clindamycin/Rifampicin-Kombination
Biologika / zielgerichtete Therapien
Bei moderater bis schwerer aktiver Acne inversa und unzureichendem Ansprechen auf konventionelle systemische Therapie:
- Adalimumab (TNF-α-Inhibitor) – seit 2016 zugelassen
- Secukinumab (IL-17A-Antikörper) – seit 2023 zugelassen
- Bimekizumab (IL-17A/F-Inhibitor) – seit 2024 zusätzlich zugelassen
Die Biologika werden in der Regel langfristig gegeben und können mit operativen Verfahren und Antibiotika kombiniert werden.
Hormonelle Therapien
Bei Patientinnen mit Acne inversa und polyzystischem Ovarsyndrom kann eine antiandrogene Hormontherapie erwogen werden. Diese sollte allerdings immer in Kombination mit anderen Therapien erfolgen.
Retinoide
Retinoide wirken ähnlich wie Vitamin A und beeinflussen sowohl das Zellwachstum als auch Entzündungsprozesse. Zu den systemischen Retinoiden gehören u.a. Isotretinoin, Acitretin und Alitretinoin. Orales Isotretinoin ist nach aktuellem Kenntnisstand kaum wirksam und wird daher nicht empfohlen. Acitretin und Alitretinoin zeigten in kleineren Studien eine deutliche Verbesserungen der Symptome und können in ausgewählten Fällen als Behandlungsoption erwogen werden. Allerdings sind systemische Retinoide mit teils erheblichen Nebenwirkungen und zahlreichen Wechselwirkungen verbunden. Besonders wichtig ist ihre ausgeprägte Teratogenität, weshalb bei Frauen im gebärfähigen Alter vor und während der Therapie eine zuverlässige Empfängnisverhütung erforderlich ist.
Schmerztherapie
Schmerzen sind ein zentrales Leitsymptom der Acne inversa und erfordern eine strukturierte Behandlung. Die Leitlinie empfiehlt eine abgestufte Analgesie, beginnend mit NSAR wie Ibuprofen oder Naproxen zur Kontrolle akuter entzündlicher Schmerzen. Bei lokal begrenzten, sehr schmerzhaften Knoten können intraläsionale Glukokortikoide eine rasche Linderung verschaffen. Bei chronischen oder schwer kontrollierbaren Schmerzen sollte frühzeitig eine multimodale Schmerztherapie erwogen werden, ggf. unter Einbeziehung einer Schmerzambulanz. Eine ausreichende Schmerzbehandlung ist essenziell, um Mobilität, Schlafqualität und Lebensqualität zu erhalten.
Physikalische & laserbasierte Verfahren
Konservative Laserbehandlungen bei Acne inversa zielen entweder auf eine direkte Entzündungshemmung oder auf die Haarfollikelzerstörung zur Sekundärprävention. Besonders der langgepulste Neodym-YAG-Laser zeigte in mehreren kleinen Studien eine signifikante Reduktion der Symptome und entzündlichen Läsionen, teils verstärkt durch Kombination mit fraktioniertem CO₂-Laser. Auch laserbasierte Enthaarung und photodynamische Verfahren erzielten in kleinen Kohorten positive Effekte, sind jedoch bislang nicht durch größere Studien validiert. Insgesamt gelten Neodym-YAG-Laser und laserbasierte Photoepilation als vielversprechende alternative Therapie- bzw. Präventionsansätze bei milder bis mittelschwerer Acne inversa.
In kleinen Studien zeigten Verfahren, die auf Intense Pulsed Light (IPL) basieren, auch in Kombination mit liposomalem Methylenblau oder Radiofrequenz (LAight®), eine Verbesserung entzündlicher Läsionen. Die klassische Photodynamische Therapie (PDT) und blaues Licht erwiesen sich dagegen weitgehend als unwirksam. Radiotherapie kann zwar Verbesserungen erzielen, wird jedoch aufgrund des Tumorrisikos heute nicht mehr empfohlen.
Operative Verfahren
Unterschiedliche chirurgische Verfahren kommen bei der Acne inversa zum Einsatz. Die Art und Schwere der Beschwerden und die Lokalisation entscheiden über die Behandlung.
Bei der Abszessspaltung wird der Abzess geöffnet. Dadurch kann der Eiter abfließen und es kommt zu einer kurzfristigen Schmerzlinderung. Ähnlich funktioniert die Abdeckelung (Deroofing). Der Abzess wird operativ abgedeckelt und entleert. Auch dieses Verfahren erzielt keine vollständige Heilung.
Radikaler und effektiver ist die operative, weiträumige Entfernung des betroffenen Gewebes, die Exzision. Bei ausgeprägter, nicht-entzündlicher Hidradenitis Suppurativa mit Fistelgängen und Vernarbungen (v. a. Hurley II–III) ist die chirurgische Exzision des irreversibel geschädigten Gewebes die Therapie der Wahl.
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Diagnose
Die Diagnose wird klinisch durch Inspektion, Palpation und ggf. Fistelsondierung gestellt. Zusätzlich kommen Labordiagnostik und bildgebende Verfahren zum Einsatz.
Die Diagnosestellung ist nicht immer einfach. Gerade zu Krankheitsbeginn ähnelt die Acne inversa anderen Erkrankungen, wie beispielsweise einfachen Abszessen oder der klassischen Akne. So vergehen manchmal Jahre bis zur richtigen Diagnosestellung.
Primäre Diagnosekriterien
Die primären diagnostischen Kriterien sind rezidivierende, schmerzhafte oder eitrige Läsionen mehr als zwei mal in sechs Monaten in der Anamnese und die Beteiligung von Achselhöhlen, Leisten, Damm, Gesäßbereich und dem Brustbereich bei der Frau. Follikuläre Pusteln (Follikulitis), Knötchen, Abszesse, Zysten, Fisteln und Narbenbildung begleiten die Erkrankung.
Sekundäre Diagnosekriterien
Knapp ein Drittel aller Patientinnen und Patienten mit Acne inversa besitzen Familienmitglieder, die ebenfalls von der Hautkrankheit betroffen sind. Deshalb ist eine Erhebung der Familienanamnese ein wichtiger Bestandteil des diagnostischen Prozesses. Da Rauchen und Übergewicht die Acne inversa triggern, sollte auch nach Tabakkonsum gefragt und der BMI bestimmt werden. Zudem sollte die Besiedlung der Haut mit pathogenen Keimen ausgeschlossen werden.
Labordiagnostik
Aktive Entzündung können eine Erhöhung der Blutkörperchen, Senkungsgeschwindigkeit und/oder des C-reaktiven Proteins aufweisen.
Bildgebende Diagnostik
Die Ausdehnung der Läsionen kann durch Ultraschalluntersuchungen oder MRT bestimmt werden.
Im Verlauf der Erkrankung können auftreten:
- Bakterielle Infektionen (Erysipel, Weichteilphlegmone)
- Sepsis
- Chronische Lymphödeme (z. B. Elephantiasis im Genitalbereich)
- Selten Plattenepithelkarzinome in lang bestehenden Arealen
- Bewegungseinschränkungen durch Narbenzüge
Ursachen und Risikofaktoren
Wahrscheinlich löst ein komplexes Zusammenspiel aus unterschiedlichen Faktoren wie Alter, Geschlecht und Veranlagung die Acne inversa aus.
Die genaue Ursache der Acne inversa ist weiterhin ungeklärt. Man geht von einem multifaktoriellen Geschehen aus, bei dem mehrere Faktoren zusammenwirken:
- Störung des Haarfollikels mit Verhornungsstörung (Hyperkeratose) und Verschluss des Follikelausgangs
- Fehlgesteuerte Immunreaktion mit chronischer Entzündung
- Genetische Faktoren – familiäre Häufung ist häufig
- Rauchen (starker Risikofaktor)
- Adipositas und metabolisches Syndrom
- Assoziation mit entzündlichen Darmerkrankungen, Spondyloarthritiden, Psoriasis und anderen Systemerkrankungen
Wichtig: Acne inversa ist nicht ansteckend und keine Folge mangelnder Hygiene. Dies ist ein häufiger und belastender Irrtum.
Psychische Folgen
Acne Inversa ist eine Hauterkrankung mit einer starken psychischen Belastung. Die Lebensqualität der Betroffenen ist stark eingeschränkt.
Menschen mit Acne inversa stehen oft unter einem großen psychischen Leidensdruck. Fälschlicherweise wird die Krankheit mit mangelnder Hygiene assoziiert, weshalb es Betroffenen schwerfällt, über die Acne inversa zu reden oder ärztlichen Rat zu suchen. Aufgrund von Schamgefühl und Schmerzen meiden Betroffene den Kontakt zu Freundeskreis sowie Kolleginnen und Kollegen. Selbst Paarbeziehungen können an der Krankheit zerbrechen. Die Folge dieses sozialen Rückzugs sind Ängste, erhöhte Suchtgefahr, Depressionen oder gar Suizid.
Tipps für Betroffene
- Frühzeitiges Handeln verbessert den Krankheitsverlauf.
- Der Austausch mit anderen Betroffenen in einer Selbsthilfegruppe hilft im Umgang mit der Erkrankung.
- Acne inversa setzt den Körper in einen erhöhten Stresszustand. Gleichzeitig kann Stress den Krankheitsverlauf stark negativ beeinflussen. Für Betroffene ist es förderlich, alltäglichen Stress gar nicht erst aufkommen zu lassen und Strategien für einen aktiven Stressabbau zu entwickeln. Eine Möglichkeit ist das Erlernen von Entspannungstechniken wie Progressive Muskelentspannung, Yoga oder Meditation. Wichtig ist, jene Methode zu finden, die zu einem passt und Spaß macht.
- Bestehendes Übergewicht sollte abgebaut werden. Eine kohlenhydratarme und eiweißreiche Diät hilft auf dem Weg zum Idealgewicht und kann zur Besserung der Symptome führen.
- Eine Nassrasur fördert die Erkrankung. Laser oder Haartrimmer entfernen Haare hautschonender und sind eine gute Alternative zu Nassrasierern. Auch Deodorants und Parfums reizen die Haut unnötig.
- Fisteln und Abszesse sollten nur von geschultem Fachpersonal geöffnet werden.
- Weite und luftige Kleidung beugt Schweißbildung vor. Das regelmäßige Waschen der Bettwäsche und Kleidung bei mindestens 60° C tötet Keime ab.
- Auf Nikotin sollte verzichtet werden.