Sinus pilonidalis, Pilonidalsinus
Der Sinus pilonidalis ist eine akut oder chronisch verlaufende Entzündung im Unterhautfettgewebe, die am ehesten als Folge von hyperaktiven Haarfollikeln in Hautfalten entsteht. Meist tritt der Sinus pilonidalis im Bereich der Gesäßfalte auf.
Der Pilonidalsinus oder Sinus pilonidalis ist eine akute oder chronische Entzündung im subkutanen Fettgewebe, überwiegend im Bereich der Steißbeinregion. Die Erkrankung entsteht fast ausschließlich in behaarten Hautfalten. Am häufigsten ist er in der Gesäßfalte, der Rima ani, angesiedelt. Weitere Körperstellen sind der Nabel, die Peniswurzel und die Nasolabialfalte.
Bei Friseurinnen und Friseuren kann die Erkrankung auch in den Hautregionen zwischen den Fingern auftreten. In Anlehnung an sein Erscheinungsbild ist der Sinus pilonidalis im deutschen Sprachraum auch als Haarnestgrübchen oder Haarnestfistel bekannt. Die weit verbreitete Bezeichnung „Steißbeinfistel“ ist laut aktueller S3-Leitlinie „Sinus pilonidalis“ veraltet und sollte nicht mehr verwendet werden.
Ursachen und Entstehung
Der Pilonidalsinus ist eine erworbene Erkrankung, die häufig das erste Mal in der Pubertät ausbricht.
Im Jahr 2012 erkrankten in Deutschland etwa 48 von 100.000 Einwohnern an dem Sinus pilonidalis. Häufig sind Männer im Alter von 20 bis 40 Jahren betroffen. Verschiedene Faktoren wie Übergewicht, eine starke Körperbehaarung oder eine genetische Veranlagung fördern seine Entstehung. Eine zentrale Ursache scheint die follikuläre Hyperkeratose, eine verstärkte Verhornung des Plattenepithels zu sein.
Der genaue Entstehungsmechanismus ist noch nicht endgültig geklärt. Folgendes Szenario scheint als wahrscheinlich:
- Vom Kopf herabfallende, scharfkantige Schnitthaare oder Haarwurzeln aus dem Bereich der Gesäßfalte drehen sich durch Reibebewegungen mit ihrem wurzelnahen Ende voran in die betroffene Hautregion hinein.
- Dadurch entstehen Mikroinjektionen von 5 – 10 mm langen Haaren.
- Die Hornschuppen der Haare funktionieren wie Widerhaken. Dieser dringt immer tiefer bis in das subkutane Fettgewebe ein. Kleine Hauteinziehungen, sogenannte „Pits“ bilden sich.
- Ein Fremdkörpergranulom entwickelt sich. Dies heilt nicht spontan ab (asymptomatische Form) und kann sich im Verlauf infizieren (abszedierende und chronische Form). Bei abszedierenden Erscheinungsformen befindet sich der Abszess meist nicht an der primären Prädilektionsstelle, also nicht an der Körperstelle mit den betroffenen Haarfollikeln, sondern einige Zentimeter von dieser entfernt.
Die aktuelle S3-Leitlinie: Sinus pilonidalis. 2. revidierte Fassung 2020 wurde im Oktober 2020 publiziert und besitzt bis zum 31.03.2025 Gültigkeit.
Klassifikation und Symptome
Die medizinische Praxis unterscheidet zwischen 3 klinisch relevanten Verlaufsformen des Sinus pilonidalis: asymptomatisch, akut-rezidivierend oder chronisch. Die Symptomatik ist abhängig vom Erscheinungsbild.
Asymptomatische Form
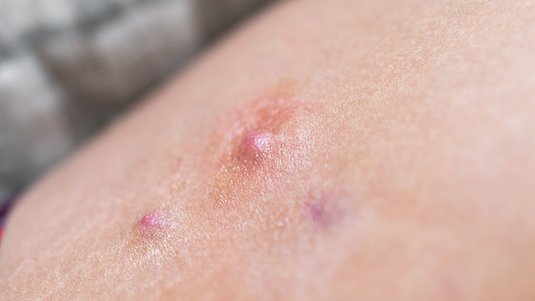
Die asymptomatische Form des Sinus pilonidalis wird meist zufällig diagnostiziert. In diesem Stadium sind die typischen Hautveränderungen mit heraussprießenden Haaren vorhanden. Sie gehen jedoch ohne relevante Beschwerden wie Schmerzen oder Sekretion einher.
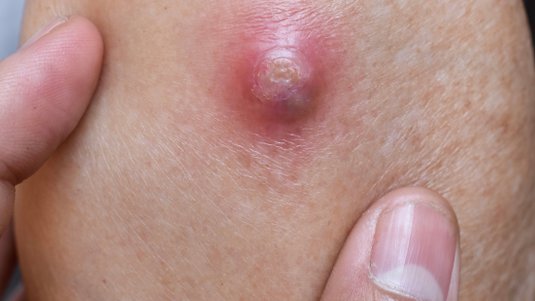
Akut abszedierende Form
Betroffene leiden unter akuten Schwellungen und Schmerzen unmittelbar im Bereich der „Pits“ selbst oder etwas außerhalb. Die Beschwerden entwickeln sich innerhalb weniger Tage und werden durch langes Sitzen verstärkt.
Chronische Verlaufsformen
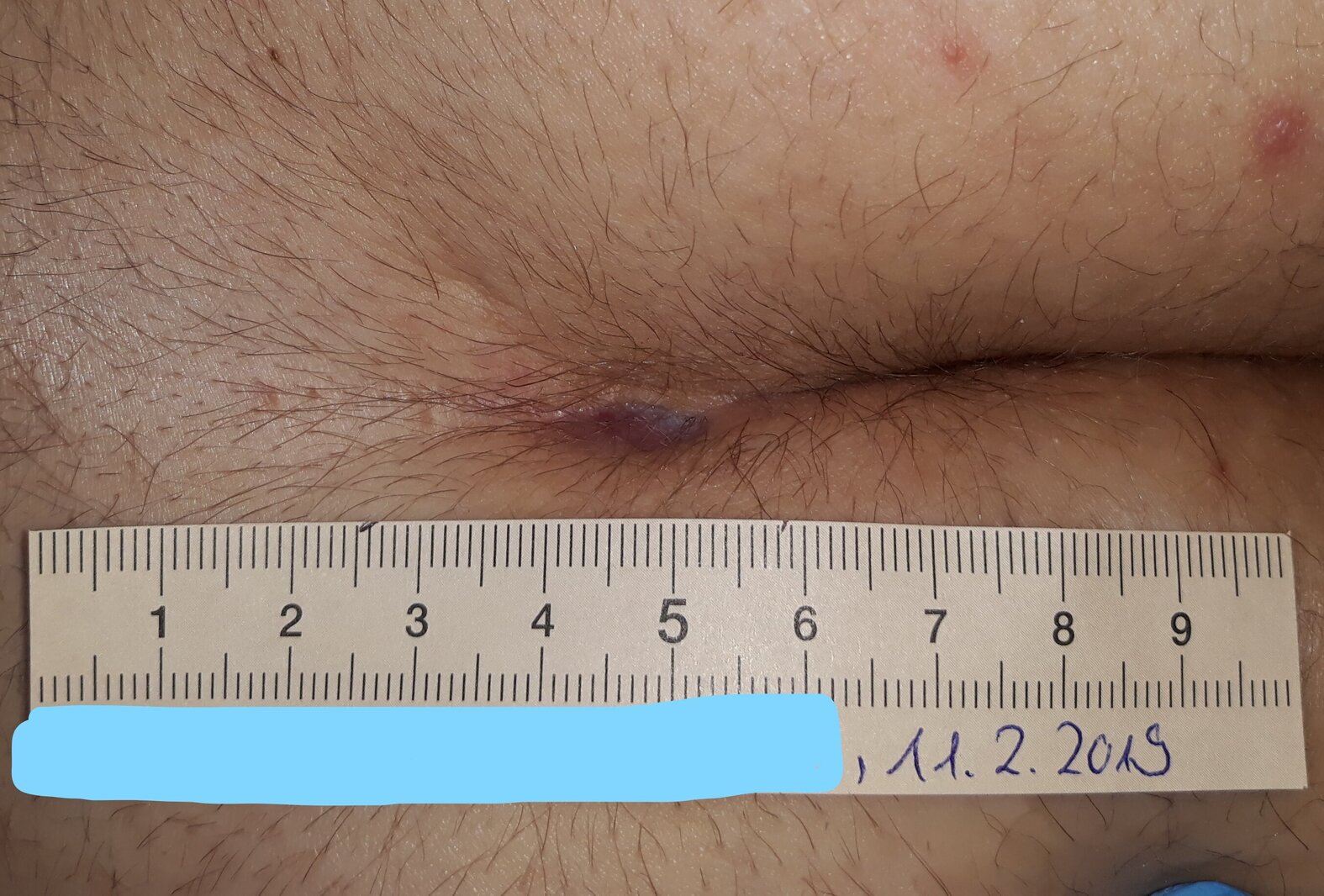
Im chronischen Stadium leiden die Patientinnen und Patienten unter rezidivierenden Sekreten aus den „Pits“ oder den lateralen Sekundärläsionen. Chronische Verläufe können über Jahre bestehen. Betroffene leiden nicht nur aufgrund der körperlichen Beschwerden, sondern auch an den optischen Auffälligkeiten der Erkrankung.
Abszesse, Furunkel: Fortbildung mit DRACO Wunde+
Risikofaktoren
Übergewicht, eine starke Körperbehaarung und eine genetische Veranlagung beeinflussen den Ausbruch und das Krankheitsgeschehen. Kurzhaarfrisuren sind mit häufigen Haarschnitten verbunden, welche das Erkrankungsrisiko erhöhen. So gehören Militärdienstleistende zu einer der am häufigsten betroffenen Bevölkerungsgruppen. Langes Sitzen, beispielsweise im Büro oder auf Fluggreisen begünstigt die Entstehung der Fisteln zusätzlich.
Zu den Risikofaktoren gehören vor allem Übergewicht und eine starke Körperbehaarung.
Diagnose und Therapie
Sowohl große resezierende, plastische als auch minimal-invasive Behandlungsverfahren stehen zur Verfügung. Die Therapie richtet sich nach der Symptomatik der Betroffenen.
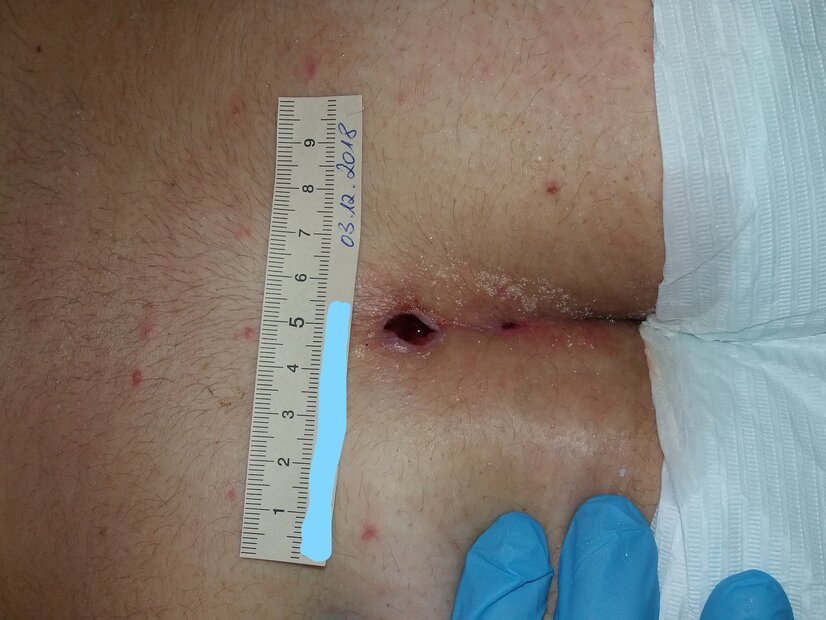
Ein Spezialist erkennt den Sinus pilonidalis meist durch Blickdiagnose. Um die Ausdehnung des Fistelsystems zu bewerten, kann eine bildgebende Diagnostik sinnvoll sein. Der asymptomatische Sinus pilonidalis benötigt keine Therapie. Eine geeignete Behandlungsmethode bei akuter Abszessbildung ist die Abszessentdeckelung. Der chronische Sinus pilonidalis heilt selten spontan. Für chronische Verlaufsformen stehen verschiedene Therapiemöglichkeiten zur Verfügung:
Exzision
Bei der Exzision wird das betroffene Gewebe unter Narkose großzügig entfernt.
- Exzision mit offener Wundbehandlung: Die Exzision mit offener Wundbehandlung ist das Standardtherapieverfahren des chronischen Sinus pilonidalis. Die Größe der Exzision sollte unbedingt auf das Notwendige beschränkt werden. Je größer die Wunde, desto länger dauert die Wundheilung, das Rezidivrisiko (= Rückfallrisiko) und eventuelle Arbeitsunfähigkeit. Die in der Literatur beschriebenen Rezidivraten variieren zwischen 0 bis 57 %. Insbesondere voroperierte Erkrankte besitzen ein erhöhtes Rezidivrisiko.
- Die Exzision mit primärem Verschluss in der Mittellinie. In der Vergangenheit wurde die Mittellinie nach der Exzision geschlossen. Das Verfahren ist mit schlechteren Ergebnissen verbunden und wird heutzutage nicht mehr verwendet.
Minimal-invasive Techniken
Minimal-invasive Verfahren gehen ohne eine vollständige Exzision einher und können unter ambulanten Bedingungen durchgeführt werden.
- Pit-Picking: „Pits“ in der Mittellinie werden unter Lokalanästhesie mit einem 1 mm breiten Hautsaum exzidiert. Zusätzlich wird die Haut über Sekundärläsionen 1–2 cm eröffnet und der subkutane Hohlraum debridiert. Zu den Sekundärläsionen gehören Fistelausgänge, Narben und Verhärtungen. Im Vergleich zur Exzision sind minimal-invasive Techniken mit höheren Rezidivraten (10–20 %) verbunden. Laut S3-Leitlinie kann die Pit-Picking-Operation bei lokal limitierten Befunden in Erwägung gezogen werden.
- Lay-open (Fistelspaltung, Fistulotomie): Der Fistelgang wird vom „Pit“ bis zur Sekundäröffnung bzw. bis zum subkutanen Hohlraum in ganzer Länge eröffnet. Das Fistelsystem wird dabei nicht komplett exzidiert. Die dabei entstehenden offenen Wunden heilen sekundär.
- Sinusektomie: Unter Lokalanästhesie werden einzelne Fisteln von dem „Pit“ bis zur Sekundäröffnung an dem fibrosierten Gang entlang exzidiert. Umgebende Weichteile bleiben unberührt. Die Wunde heilt offen. Die Rezidivrate liegt zwischen 1,6 und 7%. Leider ist die aktuelle Studienlage bisher unzureichend, sodass in der S3-Leitlinie keine abschließende Empfehlung gegeben werden kann.
- Endoskopische Verfahren: „Pits“ in der Mittellinie werden exzisiert und ein endoskopisch assistiertes Débridement der Fistelgänge durchgeführt. Die Redizivraten liegen bei 4 %. Auch für diese Methode mangelt es an publizierten Studienergebnissen. Die S3-Leitlinie spricht keine Therapieempfehlung aus.
- Laserbasierte Techniken wie Laser-Pit-Pricking, Pi-LaT, SiLat und Silac: Die „Pits“ werden zunächst exzidiert oder erweitert, und über Sekundärläsionen eine Gegeninzision gesetzt. Im Anschluss erfolgt die mechanische Reinigung des freigelegten subkutanen Hohlraums und eine Entfernung der Haare. Am Ende der Behandlung versiegelt ein Laser den Hohlraum. Bislang liegen für diese Methodik keine verblindeten Studien vor. Aus diesem Grund und auch vor dem Hintergrund der Behandlungskosten können die Autoren der S3-Leitlinie laserbasierte Techniken nicht empfehlen.
- Phenol-Instillation: Durch die lokale Behandlung mit flüssigem Phenol in die Fistelgänge soll eine entzündliche Reaktion mit nachfolgender Vernarbung in den Fisteln ausgelöst und Abheilung herbeigeführt werden. Diese Methode ist in Deutschland verboten. Die Rezidivraten liegen zwischen 2 und 56 %. Aufgrund mangelnder wissenschaftlicher Studien kann in der S3-Leitlinie keine Empfehlung ausgesprochen werden.
Plastische (asymmetrische) Techniken und Verschiebelappen
Im Anschluss an die Exzision erfolgt eine Deckung der Wunde durch plastische Verfahren.
- Plastischer Verschluss nach Karydakis: Nach der Exzision folgt eine plastische Operation mit Verschiebung der Mittellinie, um den Defekt zu verschließen. Die mobilisierten Lappen sind etwa 1 cm dick. Die Wunde kann mit einer Naht verschlossen werden.
- Cleft-lift-Verfahren: Dabei handelt es sich um eine Variante der Karydakis-Operation. Das Exzidat und der mobilisierte Lappen sind beim Cleft-Lift-Verfahren jedoch dünner (2–3 mm).
- Limberg‘sche Platik: Die Limberg’sche Plastik ist die am häufigsten angewendete plastische Behandlungsmethode. Einer rautenförmigen Ausschneidung des Sinus-Gewebes folgt die Freilegung eines ebenfalls rautenförmigen Unterhautlappens, mit dem der Defekt gedeckt wird. Das Verfahren flacht die Rima ani ab und lateralisiert die Wunde.
Weitere Behandlungsmethoden
Verfahren wie die Fibrin-Instillation und autologe Stammzelltransplantation sind in einigen wenigen Fallstudien erprobt worden, finden aber in Deutschland keinen Einsatz.
Komplikationen
Der postoperative Wundinfekt ist einer der häufigsten Komplikationen und ein großer Risikofaktor für Rezidive.
Vor allem großflächige Exzisionen gehen mit einem vermehrten Auftreten von Wundinfekten einher. Viele Ärztinnen und Ärzte verschreiben deshalb eine prophylaktische, einmalige Gabe von Antibiotika vor oder während der Operation. Allerdings konnte die Wirksamkeit dieser sogenannten „Single-Shot-Antibiose“ nicht bestätigt werden.
Heilungsverlauf und Wundversorgung
Je nach Tiefe der Wunde kann die Heilung mitunter mehrere Monate dauern.
Eine Exzision geht mit einer tiefen Wunde einer, die bis auf den Knochen des Steißbeins gehen kann. Diese Wunden heilen sekundär von unten nach oben. Regelmäßiges Ausduschen der offenen Wunde mit einem kräftigen Strahl reinigt und unterstützt die Granulation. Zusätzlich sollten Fachkräfte die Wunde regelmäßig austasten, um Flüssigkeitsansammlungen in der Tiefe rechtzeitig zu erkennen und zu vermeiden. Die Hautränder sollten deshalb nicht frühzeitig verkleben. Oft erfolgt eine Tamponade mit sterilen Kompressen, die regelmäßig gewechselt werden sollten.
Hydrokolloid- und Alginat-Verbände können Schmerzen und Patientenkomfort verbessern, verkürzen aber nicht die Heilungsdauer. Zusätzlich sollte auf eine adäquate Schmerzbehandlung geachtet werden.
Vorbeugung
Die Rezidivprophylaxe ist ein wichtiger Bestandteil in der Langzeittherapie des Sinus pilonidalis.
- Optimierung der Haarrasur: Bei der postoperativen Rezidivprophylaxe spielt die Haarentfernung eine wichtige Rolle. Eine postoperative Rasur der Haare im Gesäßbereich wurde in der Vergangenheit standardmäßig empfohlen. Allerdings zeigten neuere Studien, dass eine Klingenrasur eher mit höheren Rezidivraten verbunden ist. Die (Laser)-Epilation scheint schonender und wirksamer zu sein. Die wissenschaftlichen Ergebnisse zur Laserepilation sind noch nicht eindeutig, sodass auch die Krankenkassen die Kosten für dieses Verfahren nicht übernehmen.
- Vorbeugung von Entzündungen: Die betroffenen Körperregionen sollten regelmäßig mit Wasser und einer pH-hautneutralen Waschlotion gereinigt werden. So sammeln sich dort weniger Haarreste oder Bakterien.
- Vermeiden von langem Sitzen: Regelmäßiges Aufstehen während langer Flugreisen oder im Büroalltag wirkt sich nicht nur positiv auf den Sinus pilonidalis aus. Auch das Herz-Kreislauf- und das Skelettsystem profitieren.