Diabetische Neuropathien
Dauerhaft erhöhte Blutzuckerwerte bei Diabetes mellitus können periphere Nervenschädigungen hervorrufen. Das Beschwerdebild reicht von Missempfindungen und Taubheitsgefühlen in den Beinen, über Schmerzen bis hin zu Organschädigungen.
Diabetische Neuropathien sind nicht heilbar. Ein gutes Diabetesmanagement kann das Fortschreiten der Erkrankung verhindern und bestehende Symptome lindern.
Was sind diabetische Neuropathien?
Diabetische Neuropathien sind Nervenschädigungen, die verschiedene Regionen des peripheren Nervensystems betreffen können. Sie treten als Spätfolge eines Diabetes mellitus auf.
Die diabetische Neuropathie ist eine Erkrankung des peripheren Nervensystems infolge eines Diabetes mellitus. Durch permanent erhöhte Blutzuckerwerte werden die peripheren Nerven geschädigt und verlieren ihre Funktion. Zum peripheren Nervensystem gehören alle außerhalb des zentralen Nervensystems liegenden Teile der motorischen, sensiblen und autonomen Nerven. Funktionell wird das periphere Nervensystem in zwei Systeme unterteilt: das somatische Nervensystem und das autonome bzw. vegetative Nervensystem.
Das autonome bzw. vegetative Nervensystem steuert alle lebensnotwendigen, automatisch ablaufenden Grundfunktionen des Körpers. Dazu gehören Funktionen wie der Herzschlag, Atmung, Verdauung, Schweißbildung und die Regulation des Blutdruckes. Das autonome Nervensystem setzt sich aus zwei Anteilen zusammen, dem Sympathikus und Parasympathikus. Erkrankungen autonomer Nerven werden als autonome Neuropathien bezeichnet.
Das somatische Nervensystem steuert alle willentlich beeinflussbaren Körpervorgänge. Es dient motorisch der Ansteuerung der Skelettmuskeln, damit bspw. Arme oder Beine bewegt werden können. Zudem dient es der sensorischen Wahrnehmung von Sinnesreizen. Erkrankungen motorischer und sensorischer Nerven werden, je nach betroffenem System, als sensomotorische, motorische oder sensible Neuropathien bezeichnet.
In frühen Krankheitsstadien bleibt die diabetische Neuropathie häufig unbemerkt und beschwerdefrei. Nach 25 Jahren Diabetesdauer besteht allerdings bei etwa 50 % der Betroffenen eine symptomatische periphere Neuropathie. Diabetische Neuropathien treten häufig zusammen mit Erkrankungen wie koronare Herzkrankheit (KHK), periphere arterielle Verschlusskrankheit (pAVK), arterieller Bluthochdruck (Hypertonie), erhöhte Blutfettwerte (Hyperlipidämie) und Adipositas auf.
Diabetisches Fußsyndrom: Fortbildung mit DRACO Wunde+
Wie wird eine diabetische Neuropathie behandelt?
Eine diabetische Neuropathie ist nicht heilbar. Eine frühzeitige Kontrolle des Blutzuckerspiegels sowie eine gesunde Lebensweise können die Erkrankung vorbeugen und ein Fortschreiten verhindern oder verlangsamen.
Der wichtigste Aspekt bei der Therapie der diabetischen Neuropathie ist die Behandlung der Grunderkrankung, dem Diabetes mellitus. Ein gut eingestellter Blutzuckerspiegel verhindert das Auftreten bzw. Fortschreiten der Nervenschädigungen. Zusätzlich sollten Betroffene über Risikofaktoren wie Alkohol- und Nikotinkonsum, Übergewicht und Bewegungsmangel aufgeklärt werden.
Weitere Therapiemaßnahmen richten sich nach den patientenindividuellen Beschwerden bzw. Folgeschäden der diabetischen Neuropathie.
Chronische neuropathische Schmerzen sollten möglichst frühzeitig behandelt werden. Für die medikamentöse Behandlung neuropathischer Schmerzen kommen unter anderem Opioide, Antidepressiva oder Antiepileptika zum Einsatz. Daneben helfen physikalische Therapiemaßnahmen wie Krankengymnastik oder Elektrobehandlungen bei der Schmerzbekämpfung.
Patienten mit Sensibilitätsverlust an den Füßen sollten eine fachgerechte Schuhversorgung erhalten, da inadäquates Schuhwerk die Entstehung von diabetischen Fußulzerationen begünstigt. Eine regelmäßige podologische Behandlung zur Entfernung von Kallusbildungen spielt in diesem Zusammenhang ebenfalls eine wichtige Rolle. Das Tragen von Kompressionstrümpfen vermindert das Versacken des Blutes im venösen Beinsystem (venöses Pooling).
Welche Arten der Neuropathien gibt es?
Periphere Neuropathien umfassen Mononeuropathien, die nur einen Nerv betreffen, und Polyneuropathien, die viele periphere Nerven befallen. Im Fall der diabetischen Neuropathie handelt es sich um eine Polyneuropathie. Periphere Polyneuropathien werden zusätzlich unterschieden nach:
- dem zeitlichen Verlauf und der Dauer der Beschwerden: akut (≤ 4 Wochen), subakut (4‑8 Wochen) oder chronisch (> 8 Wochen)
- den betroffenen Systemen: motorisch, sensibel, autonom oder sensomotorisch
- der Verteilung der Symptome: auf einer Körperseite (asymmetrisch), auf beiden Körperseiten (symmetrisch), von der Körpermitte entfernt (distal) oder zur Körpermitte gelegen (proximal)
Die distal symmetrische, sensomotorische diabetische Polyneuropathie zählt zu den häufigsten Typen der diabetischen Neuropathie.
Sensible, motorische und sensomotorische Neuropathien
Bei der sensomotorischen Neuropathie liegen Schädigungen an den Nerven vor, die für Bewegungsabläufe und Empfindungen wie Schmerz, Hitze und Kälte zuständig sind.
In der Regel treten sensible und motorische Neuropathien nicht getrennt voneinander, sondern als Mischform auf.
Sensible Nervenstörungen
Bei den sensiblen Nervenstörungen kann zwischen zwei Symptomgruppen unterschieden werden. Die erste Gruppe umfasst die „Minussymptome“, dazu gehören Taubheitsgefühle und Paresen. Die andere Gruppe beinhaltet „Plussymptome“, wie Schmerzen, Missempfindungen, Faszikulationen und Muskelkrämpfe.
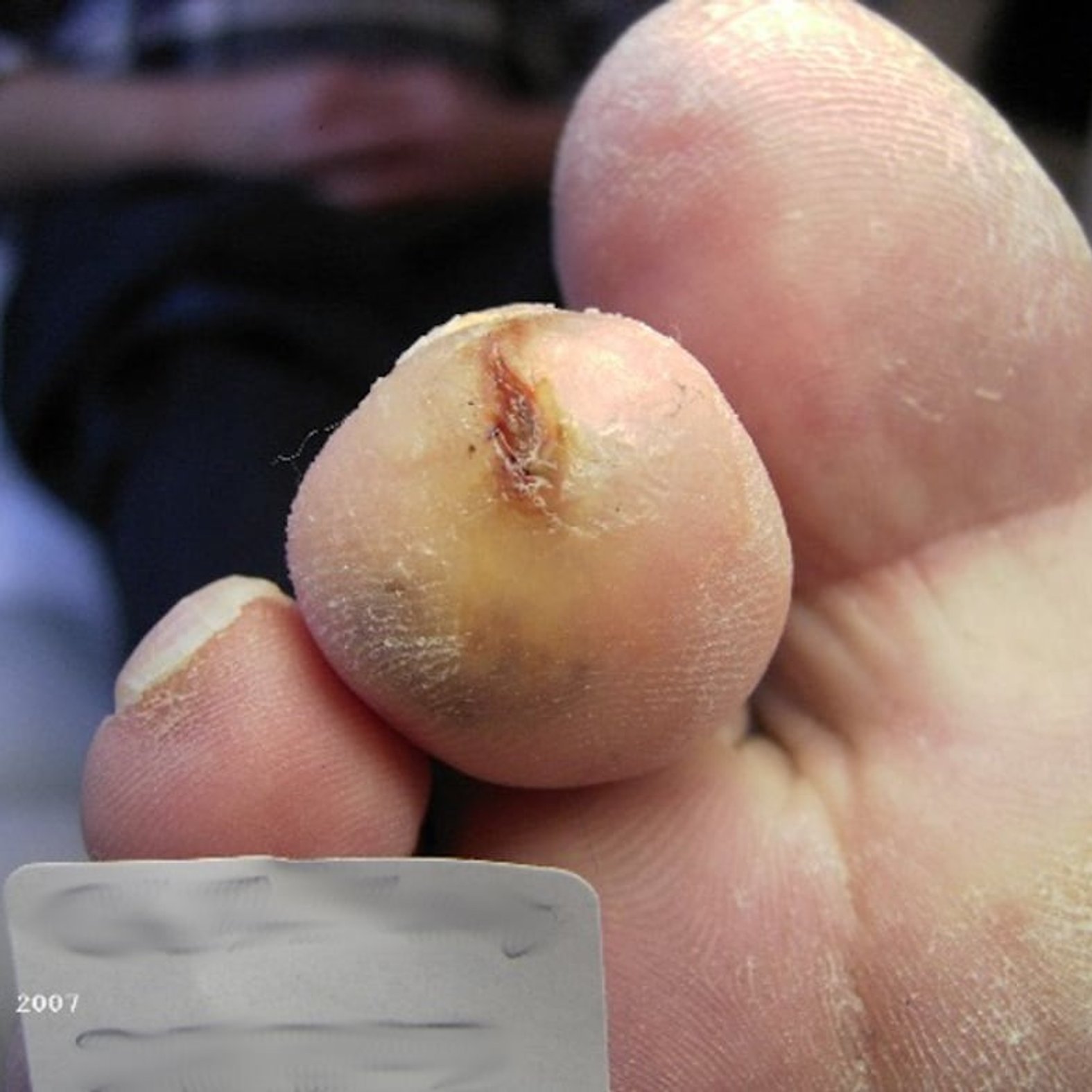
Patienten mit „Minussymptomen“ besitzen häufig ein vermindertes oder gar fehlendes Schmerz- und Temperaturempfinden. Aus diesem Grunde wird vor der Anwendung von Wärmflaschen und -decken und Strandspaziergängen an heißen Tagen ohne Schuhwerk gewarnt. Hautverletzungen an den betroffenen Gliedmaßen werden aufgrund des fehlenden Schmerzempfindens schlecht wahrgenommen und nicht selten entwickeln sich unbemerkt infizierte Ulzera.
Patienten mit „Plussymptomen“ leiden unter neuropathischen Schmerzen, die als brennend, kribbelnd, durchbohrend oder einschießend empfunden werden. Klassischerweise verstärken sich die Symptome in der Nacht. Die Berührung der Bettdecke oder das Tragen von Strümpfen kann unerträgliche Schmerzen hervorrufen. Dieses Symptom wird auch Missempfindung oder Dysästhesie genannt. Infolgedessen wird auch der Nachtschlaf stark beeinträchtigt.
Motorische Nervenstörungen
Das Frühsymptom der motorischen Nervenstörungen ist der Verlust des Achillessehnenreflexes. Im weiteren Krankheitsverlauf treten Muskelatrophien auf, besonders an den kleinen Fußmuskeln. Es kommt zur Ausbildung von Krallen- und Hammerzehen. Durch eine permanente Fehlbelastung verlagern sich die knöchernen Fußanteile unter die Haut. Gleichzeitig kommt es zu einer Umlagerung der polsternden Hautstrukturen, wodurch sich Druckstellen, Blasen und Schwielen bilden. Infolgedessen ist die Keratinbildung der Haut gesteigert, was wiederum die Entstehung von Hyperkeratosen und die Kallusbildung begünstigt. Durch das Zusammenspiel sensibler und motorischer Nervenschädigungen weisen Betroffene eine erhebliche Gangunsicherheit mit einem erhöhten Risiko für Stürze und Knochenbrüche auf.
- Füße sind warm, trocken und rosig
- Hornhautschwielen und vermehrte Hornhautbildung
- Fußpulse sind gut tastbar
- Gestörtes bis aufgehobenes Vibrationsempfinden
- Temperatur- und Druckempfinden eingeschränkt oder nicht mehr vorhanden
Autonome Neuropathie
Die Schäden einer autonomen Neuropathie können nahezu jedes Organ betreffen.
Autonome Funktionsstörungen sind bei 34 % der Patienten mit Diabetes mellitus Typ 2 und bei 16 % der Patienten mit Typ-1-Diabetes nachweisbar. Prinzipiell können fast alle Organe von einer diabetischen autonomen Neuropathie betroffen sein. Häufig treten Funktionsstörungen von Blutgefäßen, Herz, Schweißdrüsen, Blase oder dem Gastrointestinaltrakt auf. Typische Symptome sind Lähmungserscheinungen an Händen und Füßen.
Die diabetische Neuropathie ist in mehr als 85 % der Fälle an der Entstehung eines diabetischen Fußsyndroms beteiligt. Damit ist die diabetische Neuropathie eine Hauptursache für Amputationen der unteren Extremitäten.
Wie entsteht eine diabetische Neuropathie?
Als auslösende Mechanismen werden Ablagerungen neurotoxischer Verbindungen aus Zucker- und Eiweißmolekülen, Durchblutungsstörungen im Nervensystem durch die gestörte Funktion kleinster Gefäße, sowie Fettstoffwechselstörungen angenommen.
Der genaue Entstehungsmechanismus der diabetischen Neuropathie ist noch nicht hinreichend geklärt. Es wird angenommen, dass ein Zusammenspiel mehrerer Faktoren die Entstehung der diabetischen Neuropathie begünstigt. Der langfristig erhöhte Blutzuckerspiegel bewirkt eine Durchblutungsstörung kleinster, die Nerven umgebender Blutgefäße, sowie eine Fettstoffwechselstörung. Zusätzlich gehen die Zuckermoleküle das Nervensystem schädigende (neurotoxische) Verbindungen mit Eiweißen ein. Dadurch werden die Nervenzellen nicht mehr ausreichend mit Sauerstoff und Nährstoffen versorgt. Mit der Zeit verlieren sie ihre Funktion und sterben ab.
Diagnostik und Screening
Diagnostik und Screening der sensomotorischen Neuropathie
Die Basisdiagnostik und das Screening der sensomotorischen diabetischen Polyneuropathie umfassen die ausführliche Anamnese, eine gründliche Inspektion von Beinen und Füßen sowie neurologische Untersuchungen.
Ausführliche Anamnese
- seit wann diagnostizierter Diabetes mellitus
- Beschwerden der Betroffenen
- zusätzliche diabetes-assoziierte Symptome wie Taubheitsgefühle, Kribbeln, Missempfindungen, Pelzigkeit der Füße
- lancierende Schmerzen bei Ruhe
- Dauer der Beschwerden: ≤ 4 Wochen = akut; 4–8 Wochen = subakut; > 8 Wochen = chronisch
Inspektion der Füße und Beine
- Haut: Farbe, Turgor (Hautspannung), Hautrisse (Rhagaden), Blasenbildung, subkutane Einblutungen
- Hyperkeratosen, Druckulzera und Kallusbildung
- abgeheilte Fußläsionen
- Anzeichen einer Infektion
- Fußdeformitäten wie Charcot-Fuß, Hammer- oder Krallenzehen
- Fußulkus
- Gangbild: Hinken, Fehlbelastungen, Probleme beim Abrollvorgang
Neurologische Untersuchungen
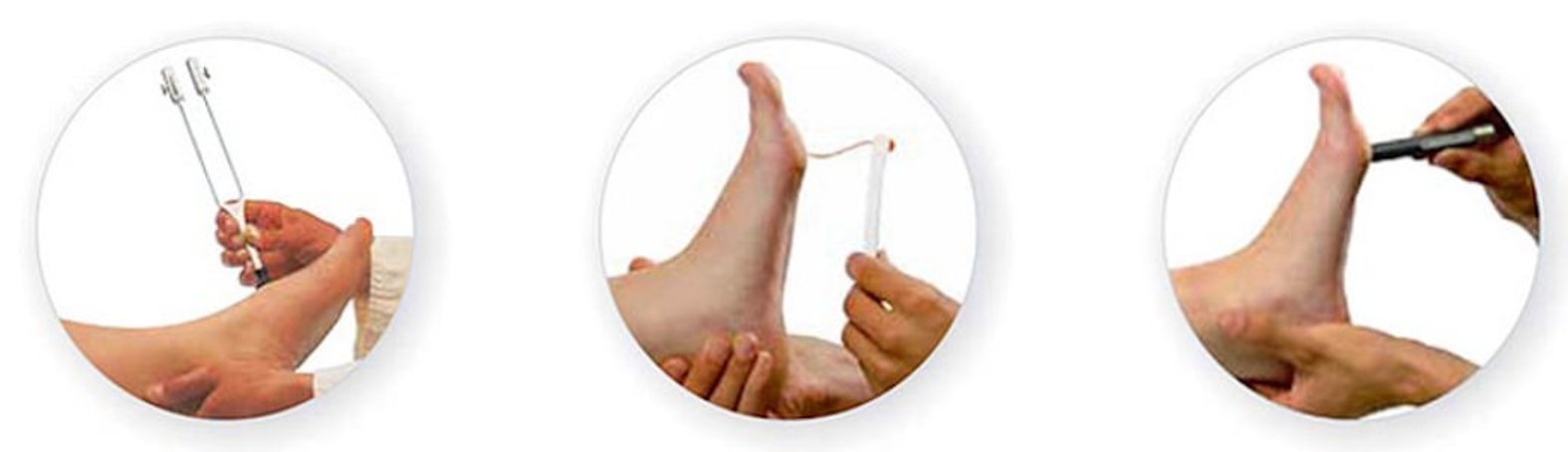
Die neurologische Untersuchung erfasst mögliche sensible und motorische Störungen. Es gibt verschiedene, einfach durchzuführende Untersuchungsmethoden bzw. Suchtests wie:
- Rydel-Seiffersche Stimmgabel: Untersuchung der Achillessehnenreflexe und des Vibrationsempfindens
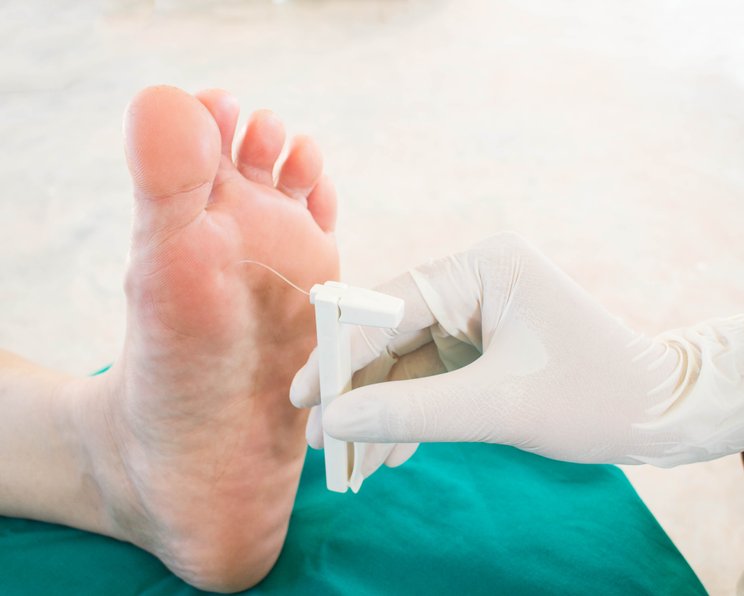
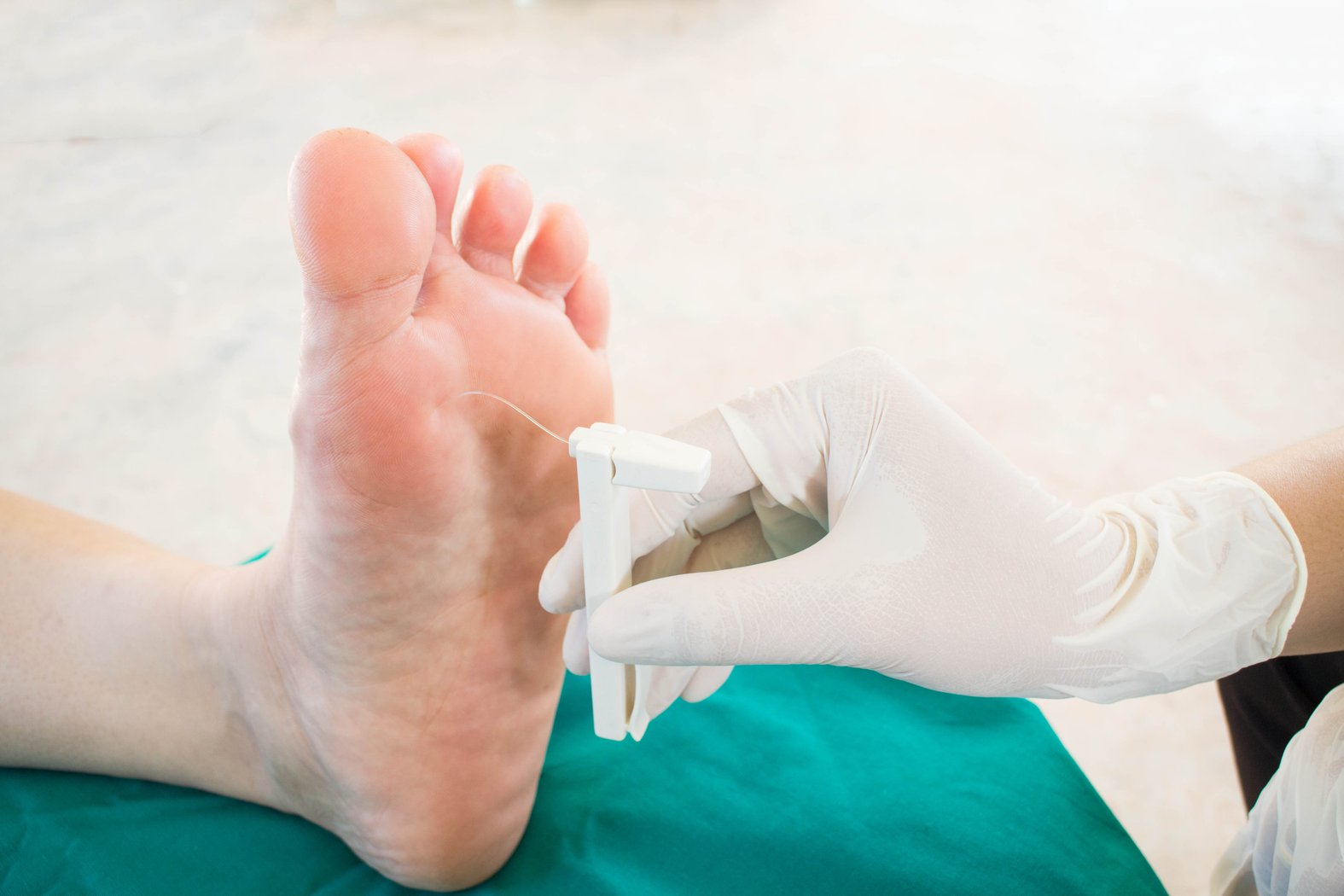
- Monofilament nach Semmes-Weinstein: Untersuchung des Druck- und Berührungsempfindens (siehe Abbildung)
- Temperaturempfindung: Überprüfen des Warm- und Kaltempfinden durch kaltes Metall oder Tip Therm
- Druckempfindung: Testung des Spitz-Stumpfempfinden durch bspw. Zahnstocher und Daumen der untersuchenden Person
Diagnostik und Screening der autonomen Neuropathie
Aktuell existieren keine gezielten Screeningmethoden zur Erkennung einer autonomen Neuropathie. Allerdings können bestimmte Beschwerden auf die autonome Neuropathie hinweisen. Dazu gehören:
- Herzrasen (Tachykardie)
- Störungen im Gastrointestinaltrakt wie Oberbauchbeschwerden (Dyspepsie), Obstipation, Diarrhö und Stuhlinkontinenz, Blasenfunktionsstörungen
- Störungen in der Wahrnehmung von Hypoglykämien
- Störungen in der Schweißsekretion
- anderweitig nicht begründete Blutglukoseschwankungen
Literatur
Video: Diabetisches Fußsyndrom, Früherkennung Polyneuropathie
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.