Pflegedokumentation: 7 häufige Fehler, die Sie vermeiden sollten
Sie ist immens wichtig, aber oft ein schwieriges Thema – die Pflegedokumentation. Treten hier Mängel auf, kann das sogar haftungsrechtliche Folgen haben. Einige typische Fehler und wie Sie sie vermeiden.
Eine Kollegin hat sich krankgemeldet, drei Bewohnerinnen haben eine Magen-Darm-Grippe und das Telefon schellt nahezu pausenlos. Solche Situationen sind vielen Pflegekräften bekannt. Und dann ist da noch die leidige Dokumentation. Oft fehlen einfach die Zeit und Ruhe, um so umfassend zu dokumentieren, wie man es gerne würde.
Warum eine sorgfältige Dokumentation so wichtig ist
Eine exakte Dokumentation ist für Kliniken und Pflegeeinrichtungen gesetzlich verpflichtend. Zudem erleichtert sie die Arbeit im Team. Denn über die Dokumentation haben alle an der Pflege und Therapie Beteiligten Zugang zu Informationen zum Bewohner oder Patienten – und das schnell und übersichtlich. In der Dokumentation können sie zum Beispiel nachlesen, ob alle Leistungen und geplanten Maßnahmen erbracht wurden, auch wenn die ausführende Person nicht da ist. Wie oft ist die Bewohnerin Frau Ems in der vergangenen Nacht positioniert worden? Hat sich die Rötung am Steiß dadurch zurückgebildet? Ist Herr Specht immer noch so traurig wie am Vortag, als er mehrfach geweint hat? All das lässt sich in der Dokumentation nachlesen und ist eine wichtige Voraussetzung, um gut und individuell pflegen zu können.
Auch in juristischer Hinsicht ist eine lückenlose Dokumentation von essenzieller Bedeutung. Verklagen zum Beispiel die Angehörigen eines Bewohners ein Pflegeheim, weil sie einen Pflegefehler vermuten, müssen sie den Nachweis für diesen vermuteten Fehler erbringen. Die Beweislast – so lautet der juristische Fachbegriff – liegt in diesem Fall also bei den Angehörigen. Ist die Pflegedokumentation unzureichend, kommt es jedoch zur Beweislastumkehr. Das heißt, das Pflegeheim muss dann belegen, welche Pflegemaßnahmen wann, warum und wie oft durchgeführt wurden. Das zeigt: Eine sorgfältige und lückenlose Dokumentation ist außerordentlich wichtig.
7 häufige Fehler bei der Dokumentation
Immer wieder treten bei der Dokumentation Fehler auf, die leicht vermieden werden können. Wichtig ist,
a) juristisch einwandfrei zu dokumentieren und
b) Informationen so festzuhalten, dass sie für alle im Behandlungsteam eindeutig nachvollziehbar sind.
Fehler 1: Pflegedokumentation offen herumliegen lassen
Diagnosen, der Krankheits- oder Pflegeverlauf sowie persönliche Daten unterliegen der Schweigepflicht und dürfen nicht ohne Zustimmung an Dritte weitergegeben werden. Ein Verstoß gegen die Schweigepflicht liegt bereits dann vor, wenn Unbefugte einen Einblick in diese schützenswerten Daten nehmen können. Das kann der Fall sein, wenn das Dokumentationssystem im Zimmer des Patienten oder Bewohners liegt oder Patientenakten unbeobachtet im Flur verbleiben.
Alle Dokumentationen dürfen nur den Personen zugänglich sein, die unmittelbar an oder mit dem Bewohner bzw. Patienten arbeiten. Sie müssen sicher vor dem Zugriff unbefugter Personen geschützt sein.
Fehler 2: Eintragungen nachträglich ändern
Alle Teile einer Patienten- oder Pflegedokumentation gelten als Urkunde und können bei Gerichtsverfahren zur Beweissicherung herangezogen werden. Stellt sich heraus, dass Eintragungen nachträglich verändert oder ergänzt wurden, kann sich dies als eine strafbare Urkundenfälschung darstellen.
Im Umgang mit der Pflegedokumentation gilt:
- keine Eintragungen mit Bleistift,
- Eintragungen nicht überkleben oder mit Korrekturstift übermalen,
- Maßnahmen immer erst nach Durchführung und nie im Voraus als erledigt abzeichnen.
Ist ein nachträglicher Eintrag oder eine Korrektur erforderlich, ist Folgendes wichtig: Pflegekräfte dürfen die ursprüngliche Eintragung nicht manipulieren oder diese einfach ergänzen. Sie müssen den Nachtrag oder die Korrektur ausdrücklich als solche kennzeichnen. Dies gilt ebenso für eine digitale Dokumentation. Einige Systeme erlauben auch nachträgliche Eintragungen nur für einen gewissen Zeitraum, z. B. innerhalb von 24 Stunden.
Fehler 3: Für andere Personen abzeichnen
Am Ende der Schicht kann es schon mal vorkommen, dass eine Pflegekraft schnell alle Maßnahmen abhakt – auch wenn einige davon von ihren Kollegen ausgeführt wurden. Das ist jedoch problematisch. Zum einen handelt es sich dabei rechtlich um eine Urkundenfälschung. Zum anderen: Können Sie als Pflegekraft sicher sagen, dass die abgezeichnete Maßnahme, z. B. Anziehen von Thromboseprophylaxe-Strümpfen, auch wirklich erfolgt ist? Was passiert, wenn die Patientin eine Thrombose entwickelt und es zu einem Rechtsstreit kommt? Dann könnten Sie als abzeichnende Person in Schwierigkeiten geraten.
Von daher ist es wichtig, immer persönlich zu dokumentieren und auch nur die Maßnahmen abzuzeichnen, die tatsächlich erfolgt sind. Wer den Blutdruck gemessen hat, trägt diesen auch ein. Das gilt auch für Hilfs- und Assistenzkräfte in der Pflege.
Fehler 4: Lückenhaft, unklar oder zu spät dokumentieren
Oberflächliche Pflegeberichte, mangelnde Informationssammlungen sowie lückenhaft geführte Durchführungsnachweise sind in der Praxis keine Seltenheit. Oft sind sie auf Zeitmangel zurückzuführen, oder die Mitarbeitenden wissen nicht genau, was sie schreiben sollen. Manchmal erfolgen Eintragungen auch deutlich zeitverzögert. Das kann Risiken bergen, weil mit zunehmendem Zeitabstand Werte vergessen oder falsch erinnert werden. Auch stehen diese Informationen, z. B. Fieber, dem Team nicht zeitnah zur Verfügung.
Treten Dokumentationsfehler dieser Art auf, ist eine Ursachenforschung wichtig: Woran liegt es, dass Maßnahmen vergessen werden oder Pflegeberichte unzureichend sind? Je nach Ursache können z. B. Schulungen hilfreich sein, um die Mitarbeitenden bei der exakten und eindeutigen Dokumentation zu unterstützen.
Fehler 5: Doppelt dokumentieren
In manchen Fällen werden Informationen auch doppelt dokumentiert. Die Pflegekraft hakt beispielsweise das Verabreichen der Medikamente ab und erwähnt im Pflegebericht: „Medikamente wurden laut Plan gegeben.“ Solche doppelten Dokumentationen kosten Zeit und machen wenig Sinn.
Abzuhakende Maßnahmen müssen nicht mehr im Pflegebericht erwähnt werden, es sei denn, es gibt besondere Vorkommnisse, z. B. „Bewohner hat die Einnahme der Medikamente zunächst zweimal verweigert, weil ihm übel war. Nach zwei Stunden ging es ihm besser und er hat die Medikamente genommen.“
Fehler 6: Den Pflegebericht unklar oder unvollständig formulieren
Nicht selten kommt es vor, dass Pflegeberichte entweder floskelhaft formuliert werden oder die Aussagen nicht eindeutig für den Leser sind. Floskeln werden häufig dann verwendet, wenn es keine besonderen Ereignisse in der Schicht gegeben hat. Die Pflegekraft dokumentiert dann z. B. „Bewohner war unauffällig“, „Alles in Ordnung“, „Patient wurde laut Plan versorgt“ etc.
Der Pflegebericht sollte jedoch ausschließlich für relevante Beobachtungen reserviert werden. Diese können problemorientiert sein, z. B. „Herr Maier hat abends seine Mahlzeit abgelehnt“, aber auch positive Aspekte aufgreifen, z. B. „Frau Müller hat sich über den Besuch ihrer Tochter gefreut.“
Wichtig ist, dass pflegerische Auffälligkeiten eindeutig beschrieben werden. Klagt ein Bewohner z. B. über Übelkeit, sollte dies im Pflegebericht dokumentiert werden (mit Uhrzeit, Dauer, Heftigkeit). Auch sollten möglichen Ursachen (z. B. nach Einnahme der Medikamente) und Maßnahmen vermerkt werden (z. B. Wärmeflasche, Kamillentee). Wichtig sind zudem Verlaufsbeschreibungen: Wie ist es mit der Übelkeit weitergegangen? Welche Maßnahme hat Linderung gebracht?
Alle Einträge in den Pflegebericht sollten folgende Kriterien erfüllen:
- Spezifisch: Herr Seitz gibt seit heute Nachmittag (15:00 Uhr) Schmerzen in der rechten Hüfte mit einer Stärke von 5 (NRS) an.
- Exakt: Frau Gepp hat ein neues Hämatom von 5 cm Größe am rechten Knie.
- Kurz und knapp: Die Wunde von Frau Möller an der rechten Ferse hat sich vergrößert (4 cm).
- Objektiv: Herr Peters hat die Grundpflege aufgrund von Übelkeit im Frühdienst abgelehnt.
Fehler 7: Wertende und subjektive Aussagen treffen
Zu beobachten sind auch wertende und subjektive Formulierungen, z. B. „Herr Meier war aggressiv und hat die Pflegekraft belästigt“. Was genau vorgefallen ist, lässt sich aus so einem Eintrag nicht erkennen. Hier sollte die Pflegekraft ihre Beobachtungen bzw. den Sachverhalt möglichst neutral und wertfrei schildern. Im Pflegebericht könnte es beispielsweise heißen: „Herr Meier hat nach seinem Mittagsschlaf um 15.30 Uhr seinen Radiowecker auf den Boden geworfen, als die Pflegekraft ins Zimmer kam, und gerufen: ‚Du blöde Kuh!‘ Ein Grund für sein Verhalten war nicht ersichtlich. Die Pflegekraft hat daraufhin das Zimmer verlassen. Als sie 5 Minuten später das Zimmer erneut betritt, war Herr Meier freundlich wie gewohnt. Als die Pflegekraft ihn auf den Vorfall ansprach, konnte er sich nicht daran erinnern.“
Wertfreie, neutrale Formulierungen bedürfen der Übung. Gemeinsame Besprechungen von exemplarischen Einträgen können dazu beitragen, treffende und eindeutige Beschreibungen zu finden. Auch kann es hilfreich sein, den Pflegekräften schriftliche Textbausteine an die Hand zu geben, die kurz, präzise und sachlich sind.
Digitale Dokumentation hat viele Vorteile
Ein Großteil der Krankenhäuser, Pflegeheime und Pflegedienste arbeitet heute mit elektronischen Dokumentationssystemen. Das bedeutet für die Mitarbeitenden zwar zunächst eine Umstellung, geht aber mit vielen Vorteilen einher, zum Beispiel:
- Zeitersparnis: Oft geht die digitale Dokumentation schneller, und es können Textbausteine oder Formulierungshilfen genutzt werden.
- Sicherheit: Alle Anordnungen und Berichte sind im Unterschied zu handschriftlichen Aufzeichnungen gut lesbar. Dadurch sinkt das Risiko von Missverständnissen, z. B. bei Anordnung neuer Medikamente.
- Einbindung wichtiger Tools: Pflegestandards, aber auch Assessment-Instrumente können hinterlegt und digital ausgefüllt werden. Steht eine Übergabe oder Entlassung an, kann jederzeit ein entsprechender Bericht erstellt werden.
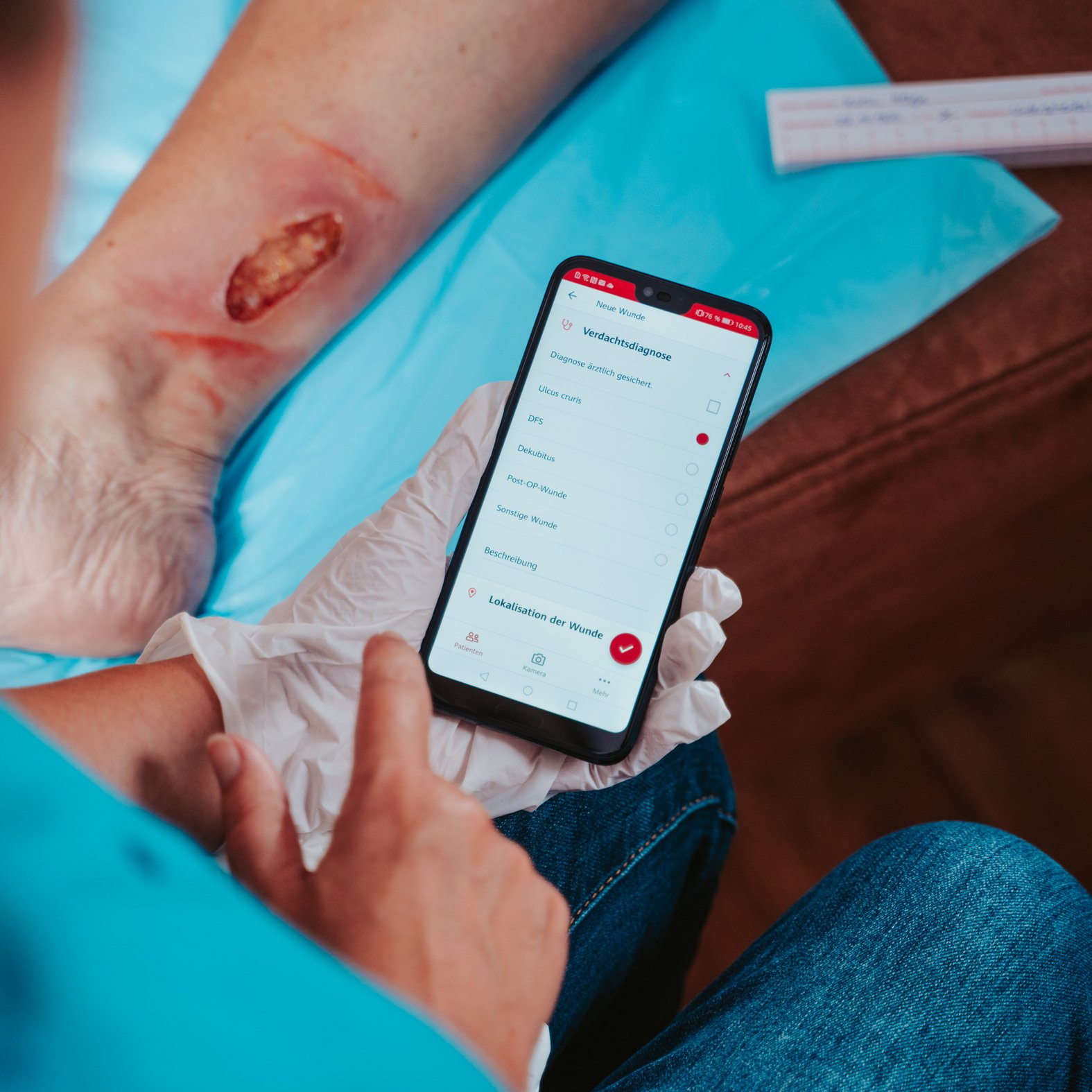
Die DRACO® WundDoku App
Eine gute Hilfe können auch Apps sein, die die Dokumentation ergänzen.
Mit der kostenfreien DRACO® WundDoku App können zum Beispiel die Wunden aller Patienten oder Bewohner in einem standardisierten Format schnell und einfach dokumentiert werden: mit Wundbildern, Therapievorschlag, Wundbeurteilung und Maßnahmen zur Behandlung. Das spart Zeit und entlastet die Pflegekräfte.