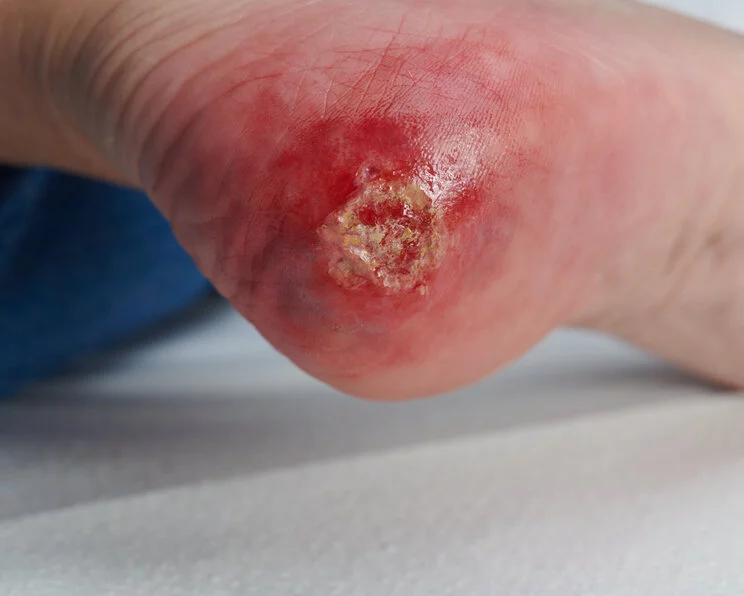
Dekubitus – Definition, Versorgung, Prophylaxe
Der Begriff Dekubitus bezeichnet ein Druckgeschwür der Haut. Der Dekubitus entsteht durch eine anhaltende Druckbelastung oder eine Kombination aus Druck und Scherkräften, meist über einem Knochenvorsprung. Zur Behandlung des Dekubitus sollte immer eine Druckentlastung der betroffenen Stelle erfolgen.
Ein andauernder Druck verhindert die reguläre Durchblutung und somit die Versorgung des Gewebes mit Sauerstoff und Nährstoffen, wodurch ein Dekubitus entstehen kann. Diese Minderdurchblutung verursacht außerdem eine schlechte und langsame Wundheilung.
Ein Dekubitus ist eine chronische Wunde und benötigt sowohl eine professionelle Wundversorgung als auch eine Kausaltherapie für eine gute Abheilung. Anhand verschiedener Symptome und Bedingungen wird ein Dekubitus in verschiedene Kategorien eingeteilt und daran die Therapie mit geeigneter Wundversorgung ausgerichtet.
Dekubitus: Behandlung und Therapie
Bei der Wundversorgung eines Dekubitus gilt es zu beachten, dass es sich um eine chronische Wunde handelt, die meist bereits über einen längeren Zeitraum besteht. Menschen mit Dekubitus haben durch ihre chronische Wunde häufig starke Einschränkungen in ihrem Alltag erfahren und fühlen sich mitunter auf die Wunde reduziert. Außerdem kommen teils starke Schmerzen im Wundgebiet hinzu, die latent bestehen oder bei der Wundversorgung auftreten können.
Zur Wundversorgung eines Dekubitus gehört daher immer die Vermeidung von Schmerzen und eine patientenindividuell und situativ abgestimmte Schmerztherapie. Detailliertes zum Thema Schmerz, Wundheilung und Lebensqualität erfahren Sie im Artikel Wunde und Schmerz, praktische Tipps erhalten Sie im Video zum atraumatischen Verbandwechsel sowie dem zugehörigen Artikel.
Die Dekubitustherapie besteht aus Druckentlastung und der an die Dekubitus-Kategorie sowie Wundphase angepassten Wundversorgung. Ein Dekubitus wird in fünf verschiedene Kategorien (nach ICD-10 2022/2023), bzw. sechs Kategorien (nach European Pressure Ulcer Advisory Panel; EPUAP 2014) eingeteilt, wobei die Einteilung weitestgehend synonym erfolgt. Der Expertenstandard Dekubitus-Prophylaxe in der Pflege empfiehlt die Kategorisierung nach EPUAP. Für die Abrechnung der Dekubitus-Behandlung müssen allerdings die Stadien nach ICD-10 angegeben werden. Im Artikel Dekubitusgrade, Dekubitus-Kategorien und Dekubitusstadien werden Definitionen und Hintergründe zur Verwendung der verschiedenen Begrifflichkeiten detailliert erläutert.
Hauptartikel: Dekubitus
- Dekubitus: Grade, Stadien, Klassifikation
- Expertenstandard Dekubitus
- Fallbeispiele Dekubitus, Behandlungs- und Heilungsverläufe mit Bildern
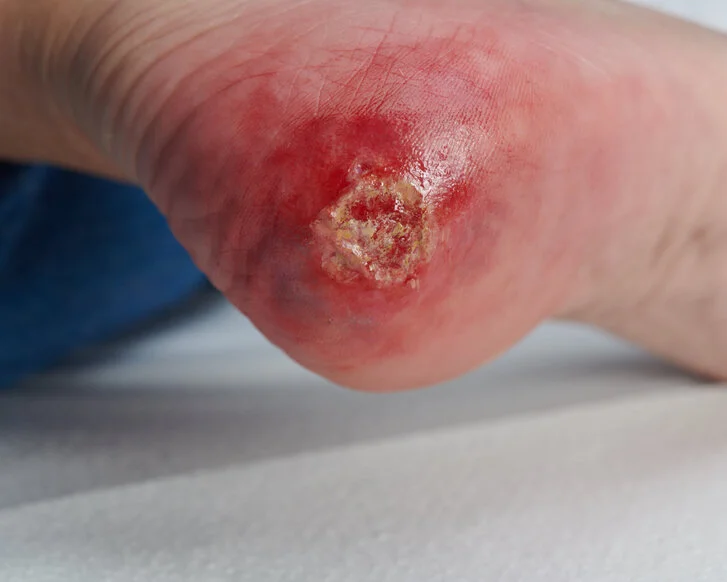
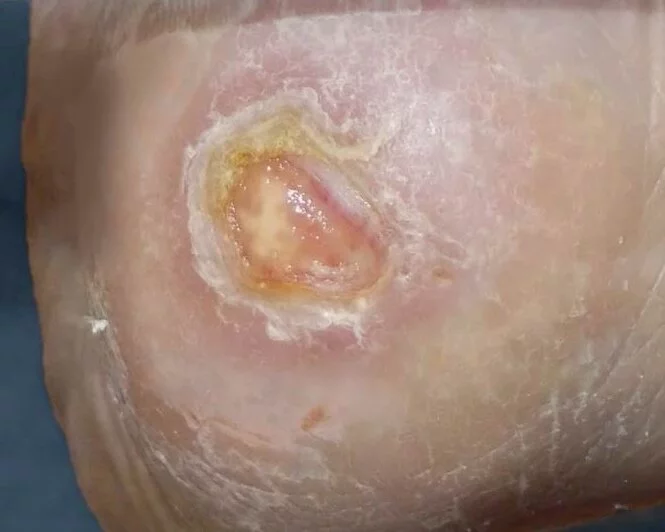
- Fersendekubitus
- Hilfsmittel zur Dekubitusprophylaxe
- Positionierung zur Dekubitusprophylaxe
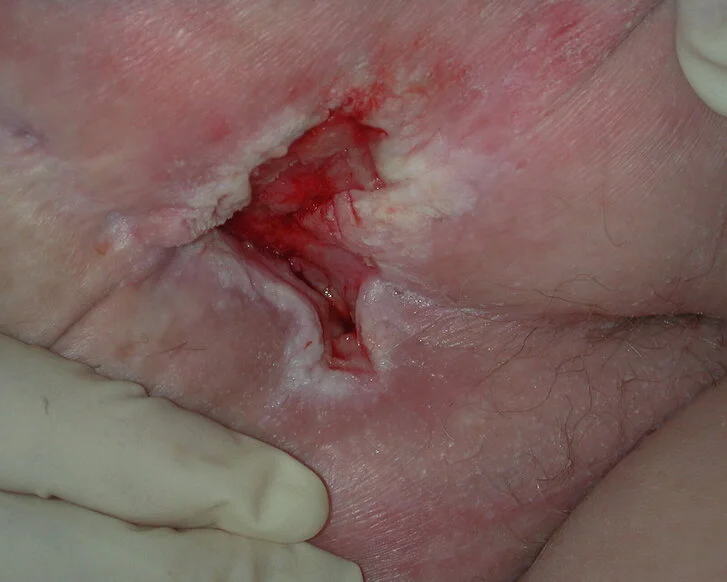
- Sakraldekubitus
- Stuhlmanagement bei Sakraldekubitus
- Wundauflagen zur Dekubitus-Wundversorgung
Dekubitus Frühtest
Ein Dekubitus ersten Grades kann einfach und ohne besondere Hilfsmittel erkannt werden. Unterstützend kann ein Uhrglas oder ein durchsichtiges Stück Kunststoff benutzt werden.
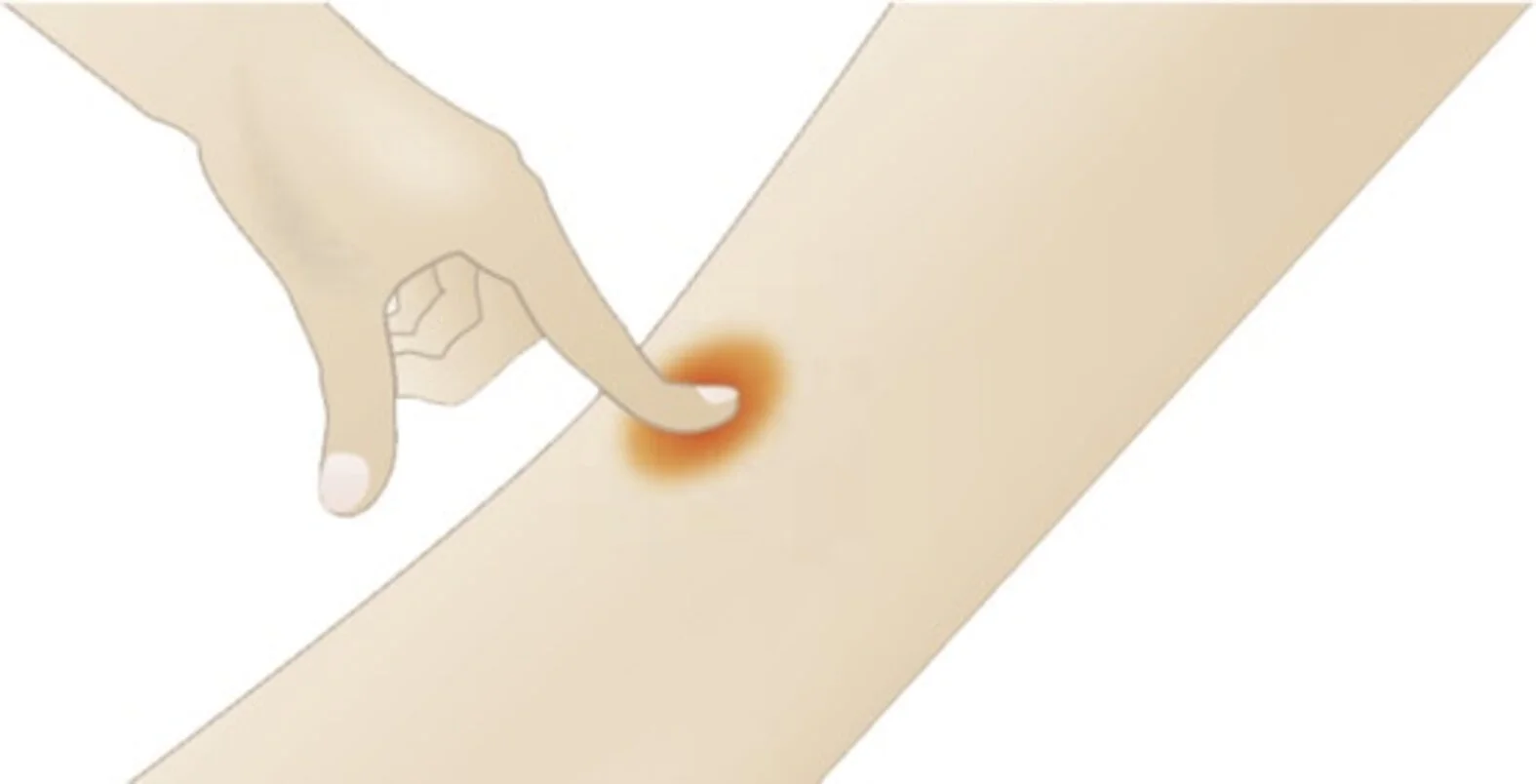
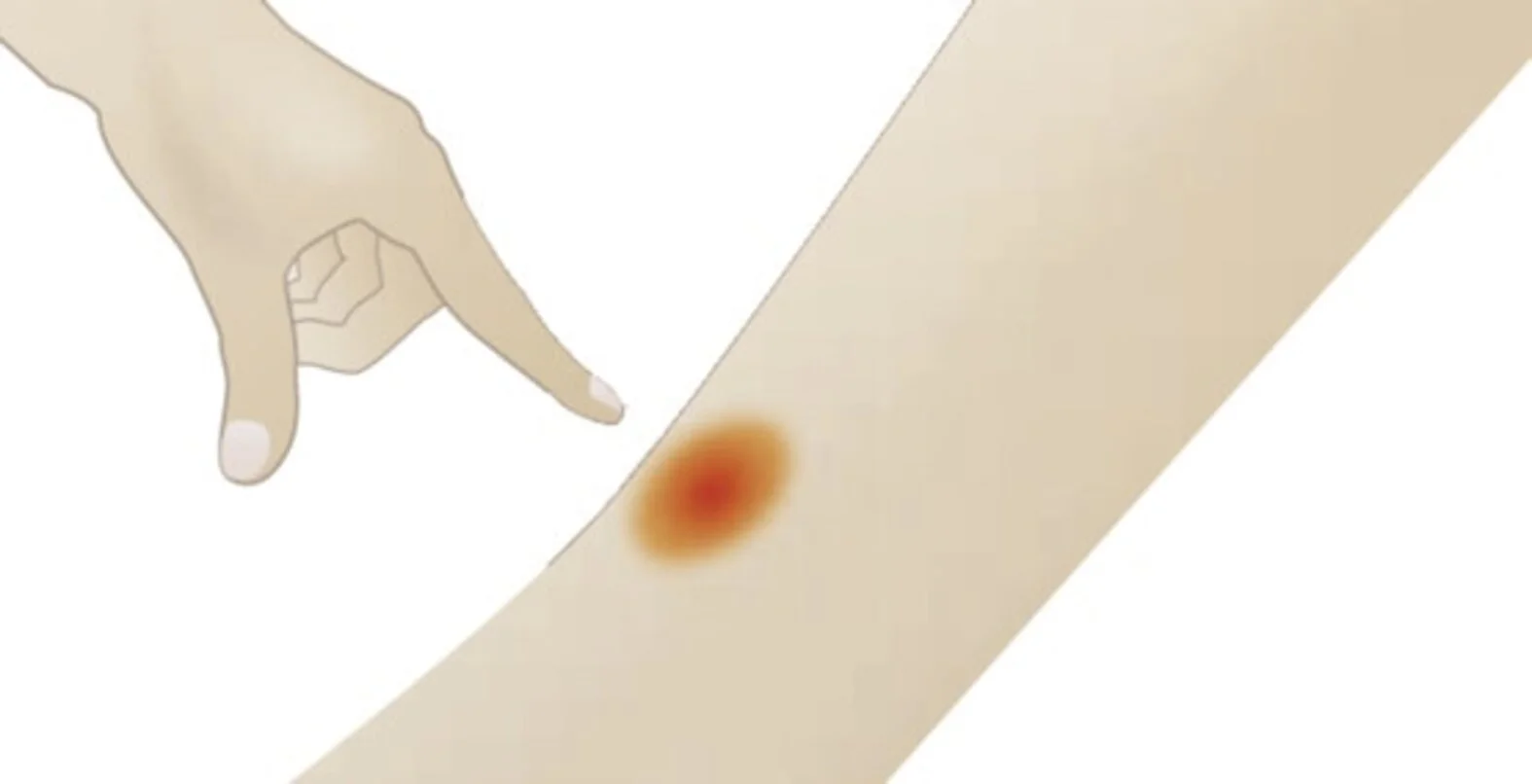
Insbesondere im Sakralbereich besteht die Herausforderung darin, den Dekubitus von einer Feuchtigkeitswunde (Inkontinenz-assoziierten Dermatitis, IAD) abzugrenzen. Die beginnende bis mäßige IAD ähnelt stark einem Sakraldekubitus in Kategorie 1, erfordert aber eine andere Kausaltherapie damit die Wunde heilen kann. Details zu den Unterscheidungskriterien sind im Artikel zur IAD beschrieben.
nach EBM
Behandlung einer/eines/von sekundär heilenden Wunde(n) und/oder Decubitalulcus (-ulcera)
- EBM-Ziffer 02310, 212 Punkte
(Nicht berechenbar bei diabetischem Fußsyndrom, Ulcus cruris venosum, CVI, postthrombotischem Syndrom, Lymphödem, oberflächlicher und tiefer Beinvenenthrombose.)
nach GOÄ:
Behandlung einer Wunde, die nicht primär heilt oder Entzündungserscheinungen oder Eiterungen aufweist -auch Abtragung von Nekrosen an einer Wunde
- GOÄ-Ziffer 2006, 63 Punkte
Dekubitalgeschwüre sind im ICD-10 unter L89.- aufgelistet.
AbrechnungsgrundlagenMaßnahmen im Rahmen der Wundversorgung
Im Folgenden werden die gemäß AWMF-Leitlinie „Querschnittspezifische Dekubitusbehandlung und -prävention“ empfohlenen Maßnahmen nach Dekubitus-Kategorie dargestellt.
Erkennungsmerkmale
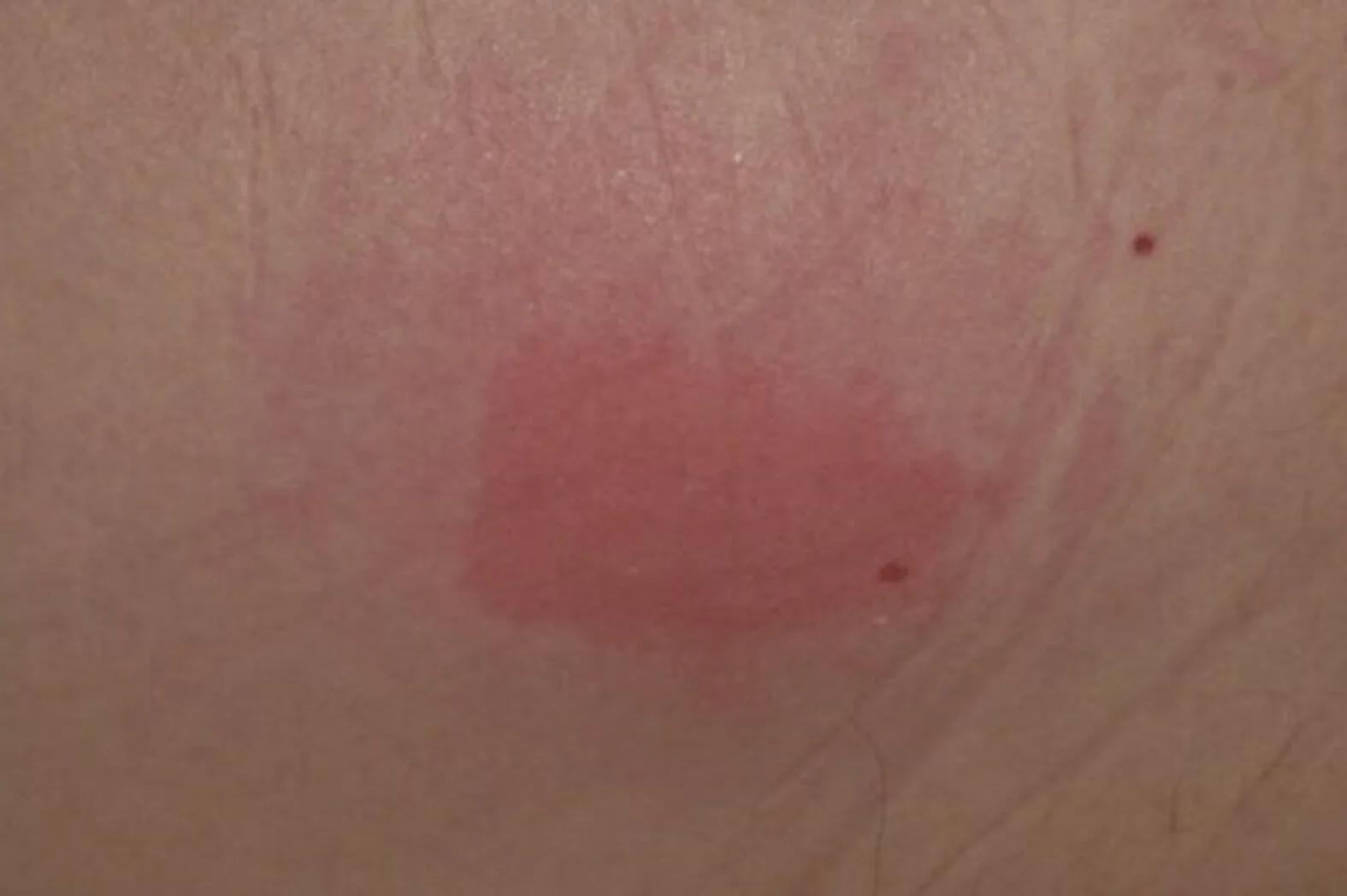
- Nicht wegdrückbare, umschriebene Rötung der Haut
- Haut ist intakt
- Der Bereich kann im Vergleich zur Umgebungshaut schmerzempfindlicher, verhärteter oder weicher, wärmer oder kälter sein
Therapie
- Absolute Druckentlastung
bis zur vollständigen Abheilung
Erkennungsmerkmale
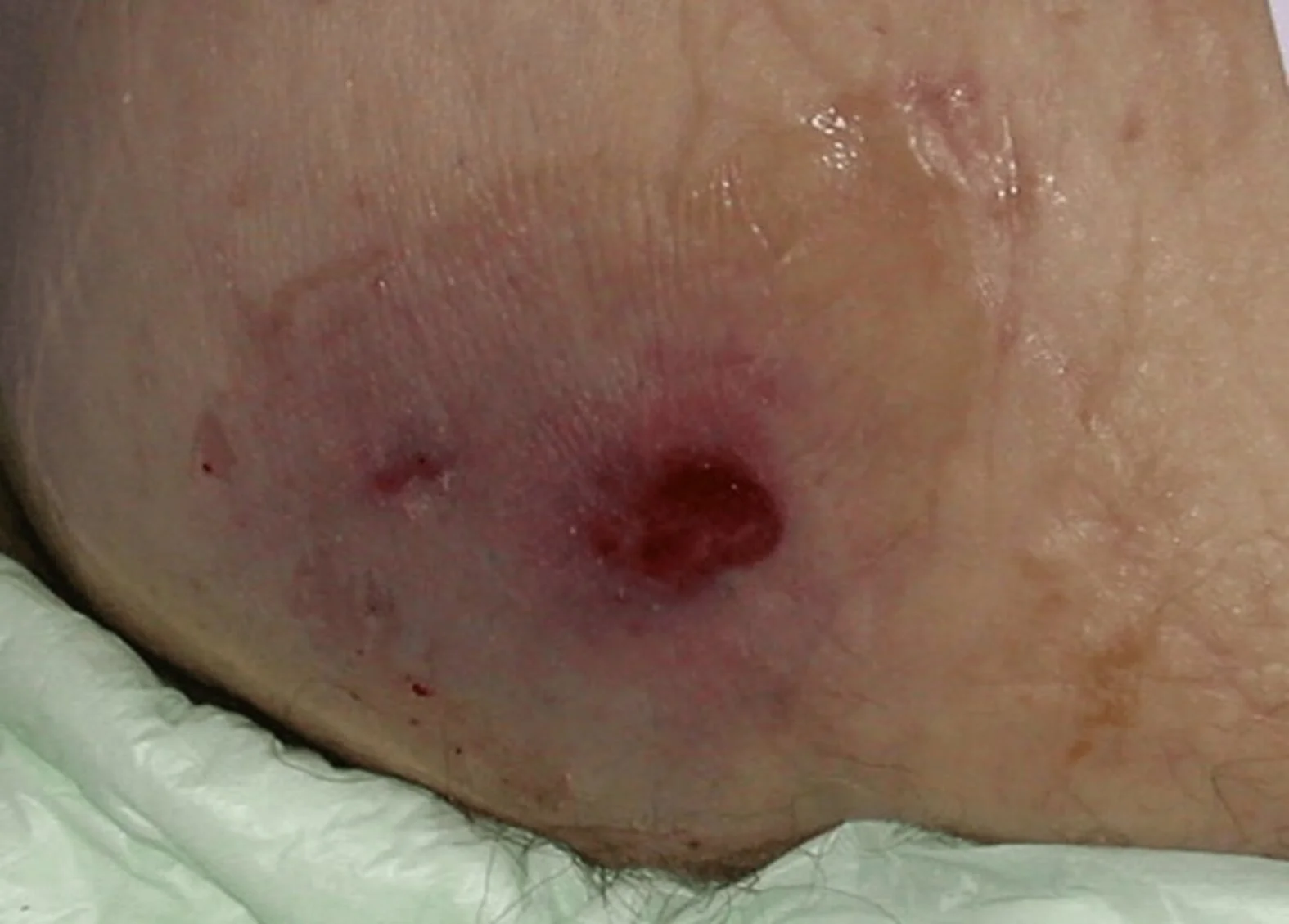
- Teilverlust der Haut
- Epidermis (Oberhaut) bis hin zu Anteilen der Dermis (Lederhaut) sind geschädigt
- Blase, Hautabschürfung oder flaches, offenes Ulcus mit rot bis rosafarbenem Wundbett
- Ohne Beläge
- Kann auch als Bluterguss erscheinen
Therapie
Absolute Druckentlastung
Verhinderung von Scherkräften sowie lokaler Kontaminationen (z.B. Stuhl und Harn) bis zur vollständigen AbheilungKonservative Therapie
An die Wundheilungsphase angepasste idealfeuchte Wundversorgung einer
chronischen WundeOperative Therapie
In seltenen Fällen Spalthautabdeckung
Erkennungsmerkmale Stadium 3
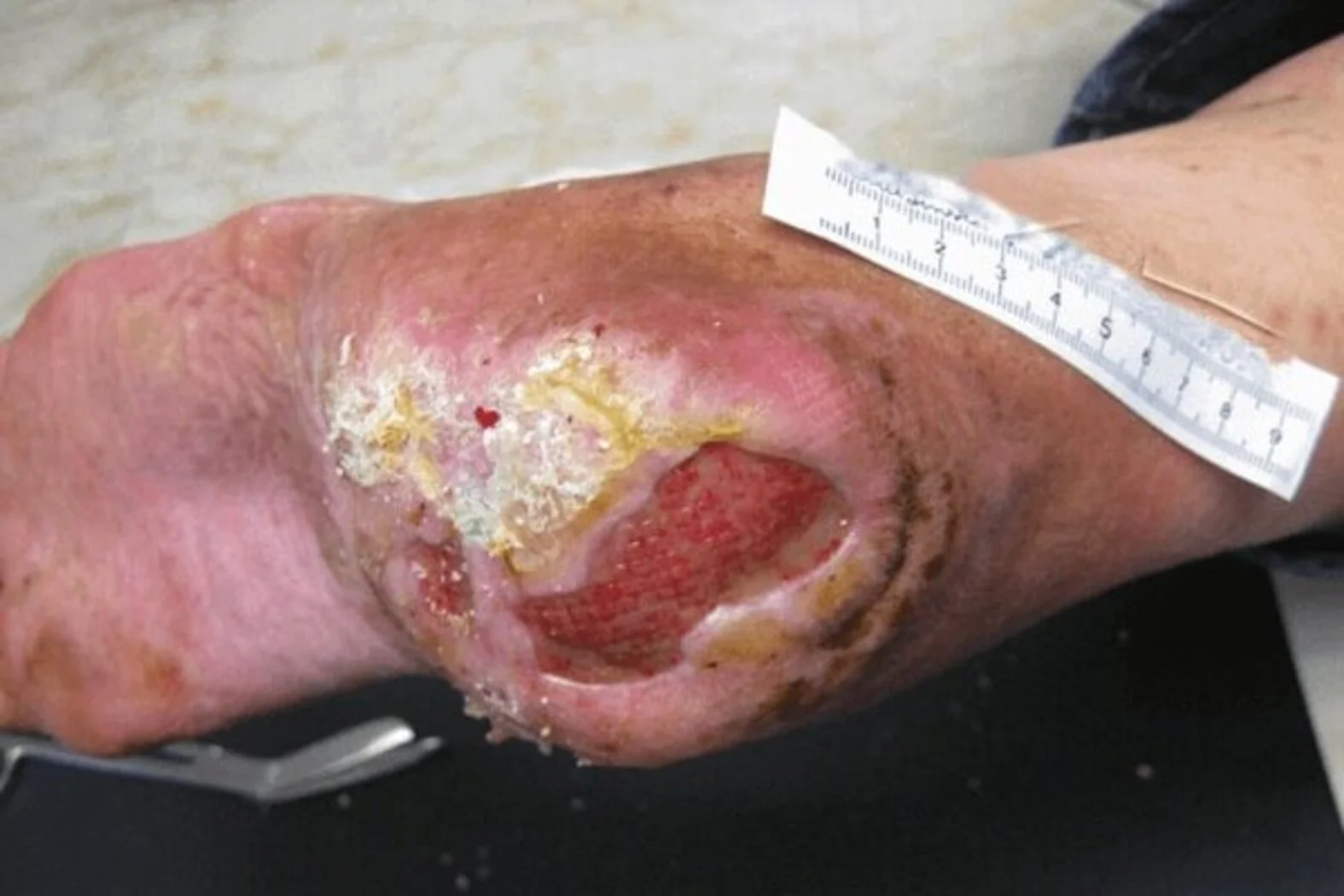
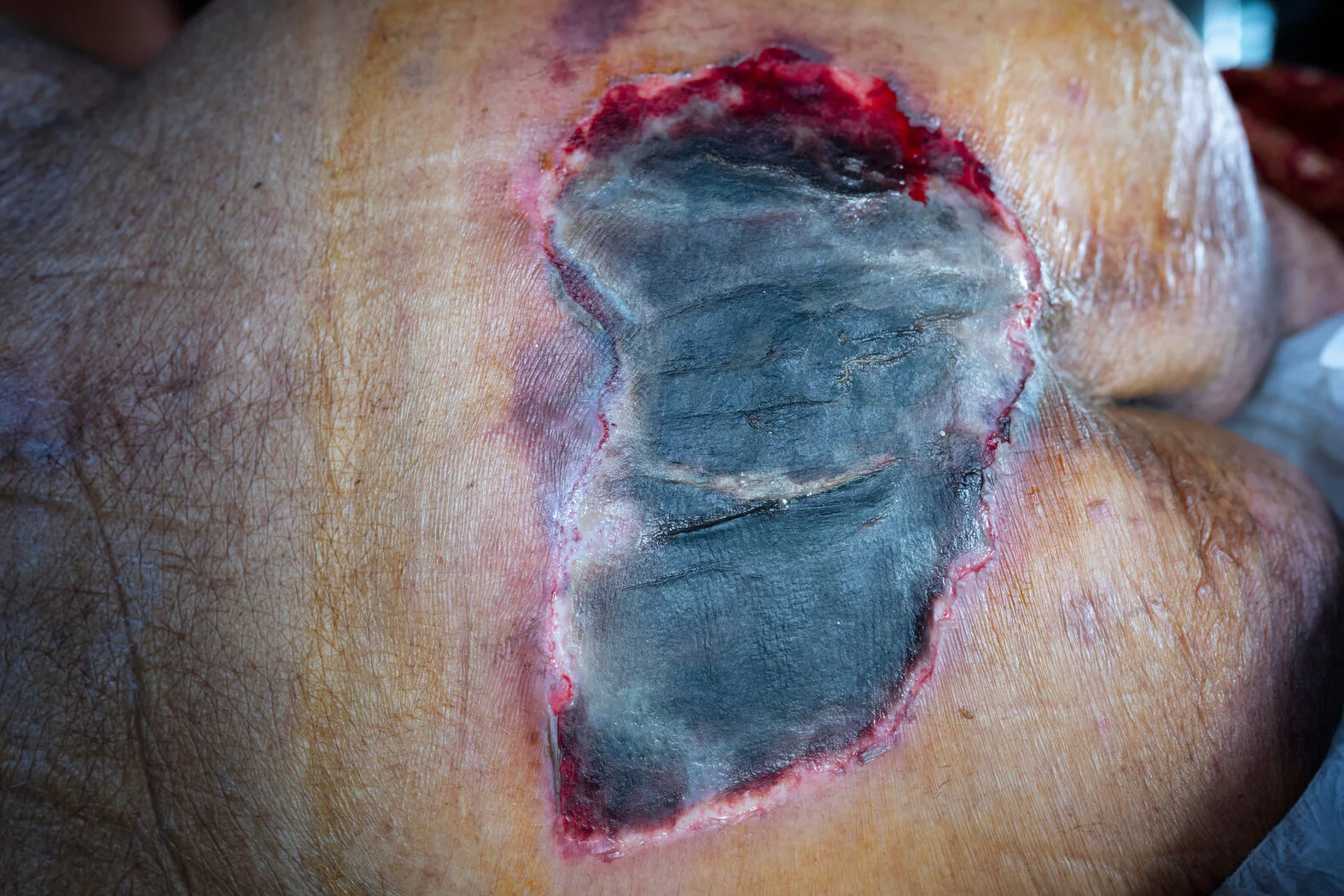
- Tiefenschädigung von Haut und Gewebe
- Verlust aller Hautschichten
- Schädigung oder Nekrose des subkutanen (Unterhaut-)Gewebes
- Keine Beteiligung von Knochen, Sehnen, Muskeln
- Eventuell mit Belägen
- Dekubitus zeigt sich klinisch als tiefes, offenes Geschwür mit oder ohne Unterminierung
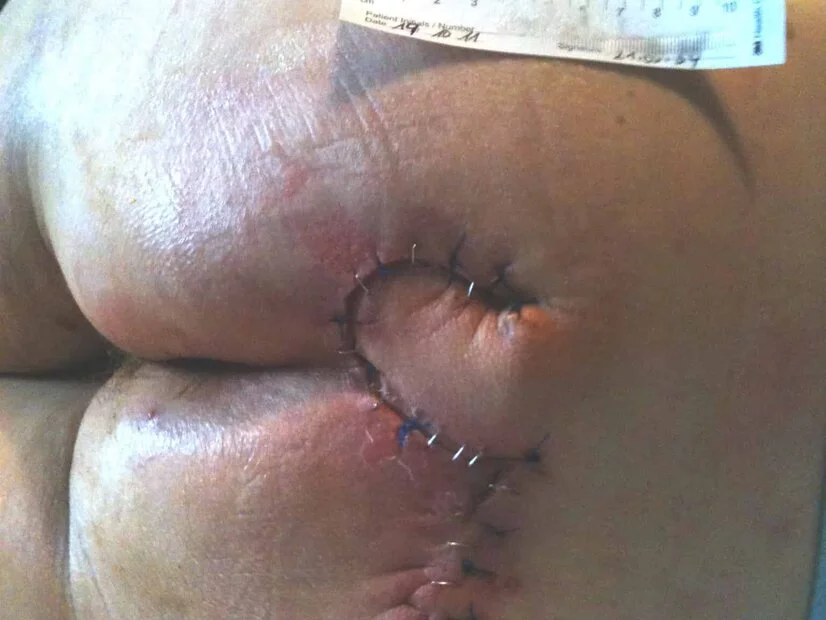
Therapie von Stadium 3 und 4
Absolute Druckentlastung
Verhinderung von Scherkräften sowie lokaler Kontaminationen (z.B. Stuhl und Harn) bis zur vollständigen AbheilungPrimär operative Therapie
Bestehend aus einem oder mehreren Débridements zur Wundkonditionierung und der Defektdeckung z.B. mittels Lappenplastik
An die Wundheilungsphase angepasste idealfeuchte Wundversorgung der OperationswundeKonservative Therapie
bei Kontraindikationen, Ablehnung des Eingriffes, zu erwartender Gefährdung des Operationserfolg
An die Wundheilungsphase angepasste idealfeuchte Wundversorgung einer tiefen und ggf. unterminierten Wunde
Erkennungsmerkmale Stadium 4
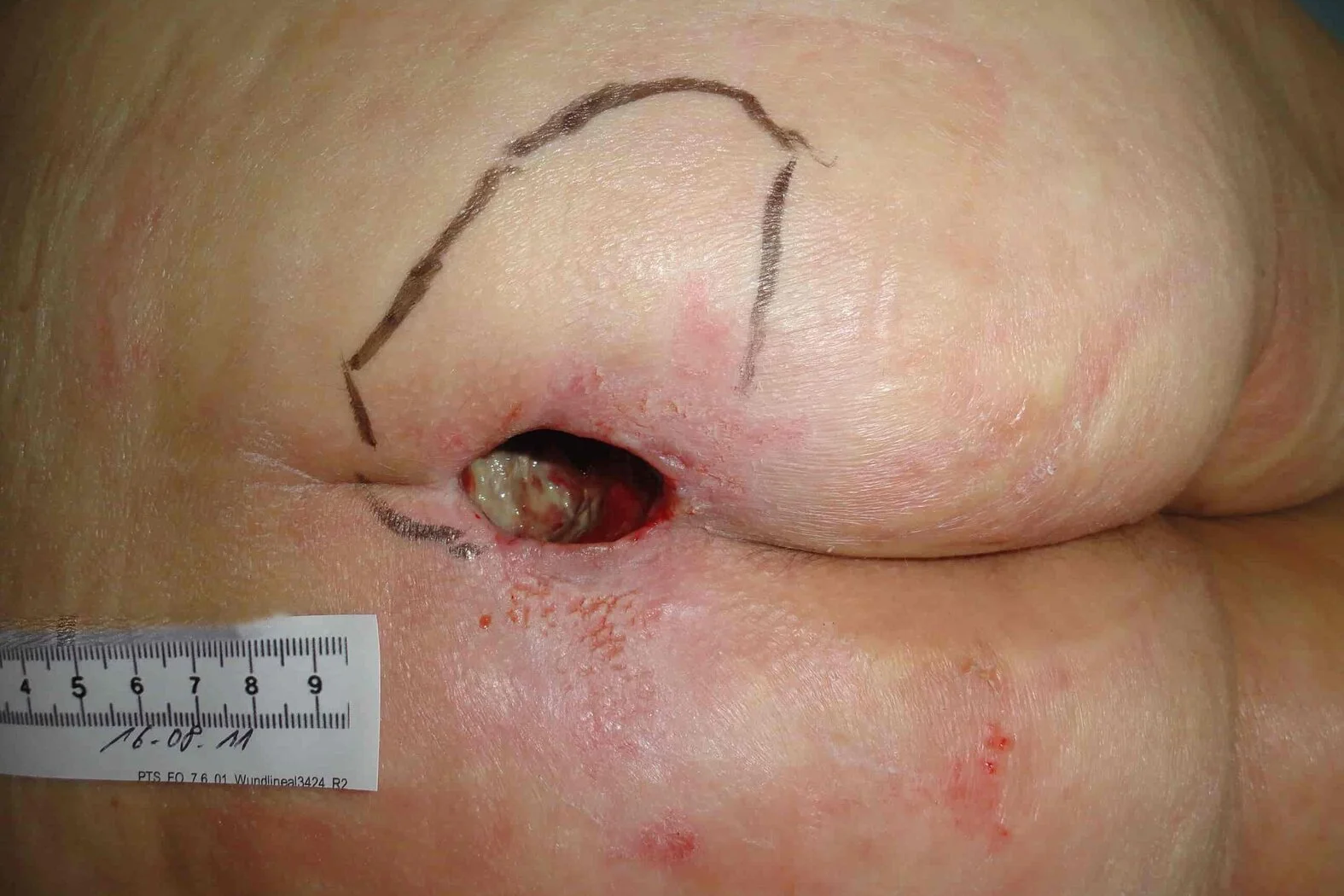
- Totaler Gewebsverlust mit freiliegenden Knochen, Sehnen und Muskeln
- Verlust aller Hautschichten
- Ggf. Unterminierungen, Tunnel, Taschen, Beläge und Schorf vorhanden
- Gefahren drohen durch Osteomyelitis und Ostitis
- Unterstützende Strukturen, wie Knochen und Sehnen, sind tastbar
Therapie
Siehe Stadium 3
Erkennungsmerkmale
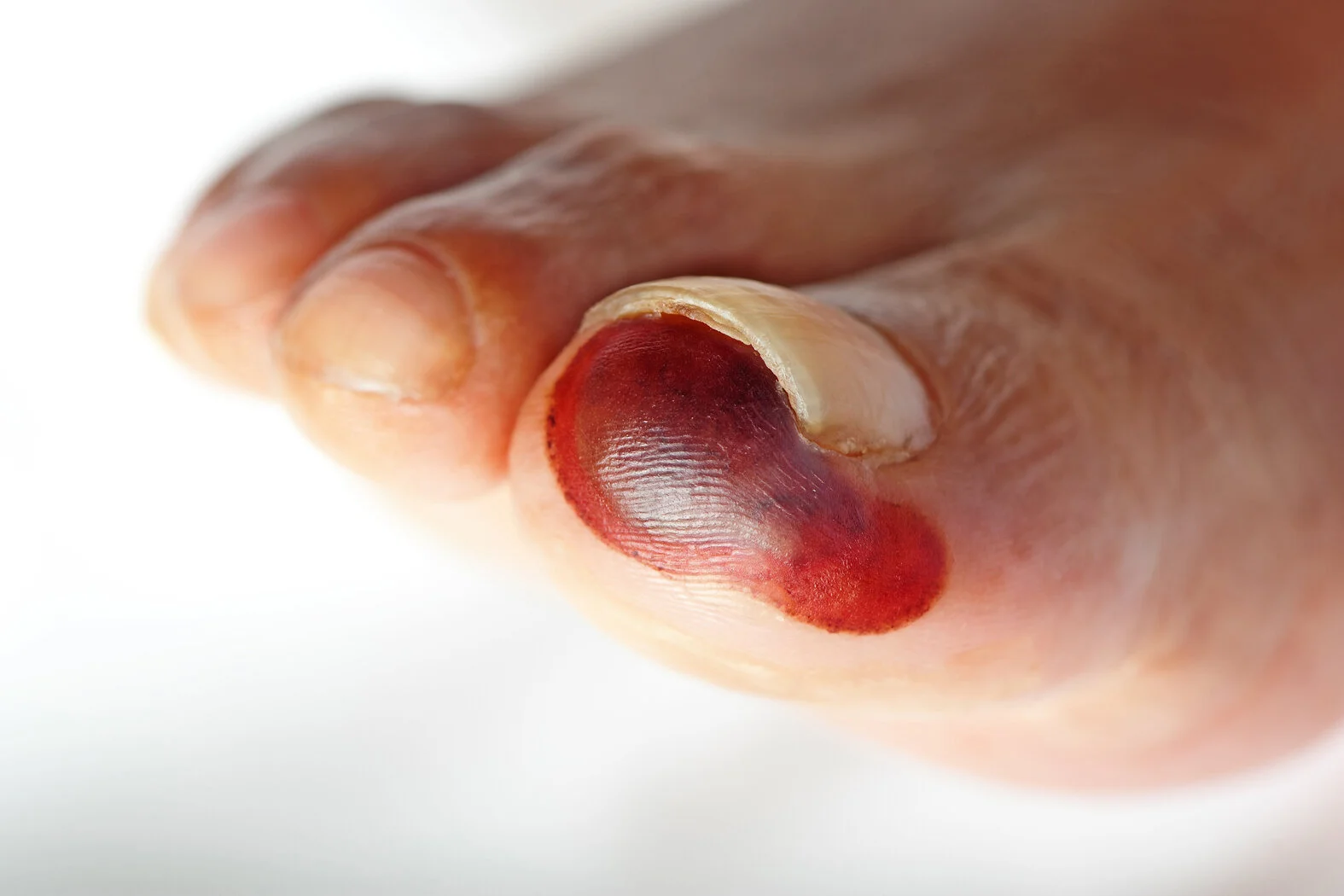
- Violette oder rotbraun verfärbte Haut
- Bildung einer blutgefüllten Blase möglich
- Das Gewebe kann schmerzhaft, derb, von breiiger oder matschiger Konsistenz sein
- Temperaturunterschiede zum angrenzenden Gewebe
- Tiefe der Gewebeschädigung ist nicht erkennbar
Therapie
Absolute Druckentlastung
Verhinderung von Scherkräften sowie lokaler Kontaminationen (z.B. Stuhl und Harn) bis zur vollständigen Abheilung
Erkennungsmerkmale
- Tatsächliche Tiefe ist durch Beläge nicht bestimmbar
- Stabiler Wundschorf (trocken, festhaftend, intakt ohne Erythem und Flüssigkeit) z.B. an den Fersen dient als "natürlicher biologischer Schutz"
Therapie
Belag oder Wundschorf müsste zunächst abgetragen werden, um das Stadium zu bestimmen. Stabiler, intakter Schorf sollte nicht entfernt werden.
Absolute Druckentlastung
Konservative Therapie
An die Wundheilungsphase und -situation angepasste Wundversorgung einer chronischen Wunde
In allen Fällen ist die absolute Druckentlastung Teil der Therapie, damit es zur Abheilung der Wunde kommen kann. Zusätzlich kommen je nach Kategorie des Dekubitus weitere Behandlungsmöglichkeiten hinzu, z.B.:
- die operative Therapie: chirurgische(s) Débridement(s) zur Wundreinigung und Wundkonditionierung, evtl. mit anschließender Defektabdeckung
- Vakuumtherapie
- konservative Wundbehandlung: an die Wundheilungsphase angepasste, idealfeuchte Wundversorgung
Generell ist bei Unsicherheit, stagnierender Wundheilung oder feuchten Nekrosen sowie Dekubitus mit vermuteter tiefer Gewebeschädigung oder uneinstufbar dringend eine ärztliche Abklärung zum weiteren Vorgehen angeraten.
Wieso eine Herunterklassifizierung ab Kategorie II nicht möglich ist, erklären Protz (2022) und Kottner et al.:
„Da die Schädigung das Gewebe nachhaltig verändert, z.B. durch instabiles Narbengewebe, wird ein Dekubitus bei Abheilung nicht herunterklassifiziert, sondern es wird grundsätzlich formuliert z.B. ‚Heilung einer Kategorie IV (EPUAP)‘. Eine Heraufklassifizierung durch Verschlechterung des Zustands ist hingegen möglich.“ (Protz, 2022).
„Die Kategorisierung stellt keine Reihenfolge dar. Aus einem Dekubitus Kategorie I kann sich, wenn keine Gegenmaßnahmen erfolgen, übergangslos ein Dekubitus Kategorie IV entwickeln. Zudem ist es bei der Klassifizierung nicht einfach, zwischen Kategorie III und IV zu unterscheiden, da subkutanes Fettgewebe auch als Fibrin oder Muskulatur auch als Granulationsgewebe missinterpretiert werden kann." (Protz, 2022).
„Bei der sekundären Heilung von Dekubitalulzera ab Kategorie II wird der Gewebedefekt mit Narbengewebe ersetzt. Dieses besitzt nicht mehr die strukturellen und funktionellen Eigenschaften der zuvor zerstörten Gewebe. Somit ist auch keine „Rückstufung“ von Dekubitalulzera möglich [27, 35].“ (Kottner et al, 2018).
Chronische Wunden wie der Dekubitus benötigen eine längere Heilungsdauer als akute Wunden, da diese meist bereits in der ersten Phase der Wundheilung “feststecken”. Grundsätzlich läuft die Wundheilung in drei Phasen ab, nämlich der Exsudation, der Granulation und schließlich der Epithelisierung. Ein Dekubitus kann während der Abheilung in jeder dieser Phasen stagnieren und sogar wieder in eine frühere Heilungsphase zurückfallen. Hinzu kommt, dass in einem einzigen Dekubitalulcus mehrere Wundheilungsphasen nebeneinander vorkommen können.
Durch eine an die Wundheilungsphase angepasste Wundversorgung soll das Risiko von Wundheilungsstörungen reduziert und eine schnellere Wundheilung ermöglicht werden. Auf die für die jeweiligen Wundheilungsphasen geeigneten Wundauflagen wird im Artikel Wundheilungsphasen detailliert eingegangen. An dieser Stelle soll lediglich ein kurzer Überblick gegeben werden:
- In der Exsudationsphase wird meist eine Wundauflage benötigt, die eine starke Saugkapazität aufweist, ohne die Wunde auszutrocknen. Je nach Exsudataufkommen eignen sich z.B. Schaumstoffe, Alginate, Hydrofasern oder Saugkompressen.
- In der Granulationsphase eignen sich z.B. Hydrokolloide oder Schaumstoffe, die das feuchte Wundmilieu erhalten, ggf. vorhandenes Exsudat absorbieren und nicht mit der Wunde verkleben.
- In der Epithelisierungsphase sind Wundauflagen empfehlenswert, die die Wunde vor Austrocknung und mechanischer Einwirkung schützen, ohne mit der Wunde zu verkleben. Verwendet werden können je nach Exsudataufkommen z.B. entweder dünne Hydrokolloide oder Hydrogele.
Zusätzlich zur Wundheilungsphase werden die Wundauflagen abhängig von der Dekubituskategorie und der klinischen Beurteilung der Wunde ausgewählt.
Dekubitus werden bei Menschen mit stark pigmentierter Haut tendenziell erst in späteren Stadien festgestellt, nicht zuletzt, weil das Pflegepersonal und Ärzteteams nur unzureichend Erfahrung in der Diagnostik bei stärkerer Hautpigmentierung besitzen. Vor allem liegt dies an fehlender Fachliteratur, weniger Fallbeispielen und geringerer Studienlage.
Dekubitus, Hautkrankheiten auf dunkler HautDie Wahl der richtigen Wundauflage
Die Wahl der am besten geeigneten Wundauflage bei Dekubitalulcera sollte gemäß EPUAP-Leitlinie (Stand 2019) „basierend auf den Zielen und Selbstpflegefähigkeiten der Person und/oder ihrer informellen Pflegenden und basierend auf der klinischen Beurteilung“ erfolgen. Zur Erhebung der klinischen Beurteilung sollten folgende Faktoren herangezogen werden:
- Durchmesser, Form und Tiefe des Dekubitus
- Beurteilung der Keimbelastung
- Fähigkeit, das Wundbett feucht zu halten
- Art und Menge des Wundexsudats
- Zustand des Gewebes im Wundbett
- Zustand der Haut in der Umgebung der Wunde
- Vorhandensein von Tunneln und Aushöhlungen
- Schmerz
Empfohlene Wundauflagen bei Dekubitus:
| Dekubituskategorie / -stadium | Exsudataufkommen | Geeignete Wundauflage |
|---|---|---|
| II (nicht-infiziert) | Gering/mäßig | Abhängig von klinischer Wundbeurteilung:
|
| Mäßig/stark | Polymerverbände
| |
| II und höher | Mäßig/stark | Schaumstoffverbände (einschließlich Hydropolymere)
|
| II und höher (nicht-infiziert) | Stark | Superabsorber
|
| III und IV (nicht-infiziert) | Minimal | Hydrogel-Verbände |
| III und IV | Mäßig | Calciumalginat-Verbände
|
Bei nicht-infizierten Dekubitus der Kategorie II empfiehlt die EPUAP-Leitlinie abhängig vom klinischen Status Hydrokolloide, Hydrogele sowie Polymere. Schaumstoffverbände (einschließlich Hydropolymere) werden bei mäßig bis stark exsudierenden Dekubitus in Kategorie II und höher empfohlen. Bei Dekubitus in Kategorie II und höher mit starken Exsudataufkommen sollten Superabsorber verwendet werden.
Für nicht-infizierte Dekubitus in Kategorie III und IV mit minimaler Exsudation werden Hydrogele empfohlen. Bei mäßigem Exsudataufkommen sollten Calciumalginat-Verbände für Dekubitus der Kategorien III und IV verwendet werden.
Für infizierte Dekubitus gibt es spezielle Produkte, wie z.B. Schaumverbände mit antimikrobiellen Substanzen. Eine geeignete Wundauflage ist z. B. DracoFoam Infekt. Die Schaumstoffwundauflage enthält die antimikrobiell wirkende Substanz Polihexanid, welche als antimikrobielle Barriere fungiert, Mikroorganismen aus dem Wundexsudat aufnimmt und einer Kolonisierung bzw. Verbreitung von Bakterien innerhalb der Wundauflage entgegenwirkt. Zusätzlich wird die Wundversorgung an die Bedingungen für infizierte Wunden angepasst.
Die Bezeichnung „Dekubitus“ stammt aus dem Lateinischen „decubitum“, dem 2. Partizip von „decumbere“, was so viel bedeutet wie krank daniederliegen. Im Laufe der Zeit entstand daraus das Wort „Decubitus“, das im deutschen Sprachgebrauch mittlerweile „Dekubitus“ geschrieben wird.
Aufgrund der lateinischen Wortherkunft ist der korrekte Plural von „Dekubitus“ ebenfalls „Dekubitus“, allerdings mit einem langen „u“ am Ende gesprochen. In der Praxis haben sich mit „Dekubiti“ und „Dekubitalulcera“ zwei weitere gebräuchliche Plurale etabliert.
Verbandwechsel
Grundsätzlich sollten alle Verbandwechsel atraumatisch und in möglichst großen Intervallen erfolgen. Besonders bei Alters- oder Pergamenthaut ist ein extrem vorsichtiges Vorgehen wichtig, um die empfindliche Haut nicht zu schädigen. Nach der Entfernung der Tamponade folgt die Wundreinigung und ggf. das Debridement zur Entfernung von Nekrosen, Fibrin, Fremdkörpern, Abfallstoffen und überschüssigem Exsudat. Bei infizierten Wunden schließt sich daran eine antiseptische Wundbehandlung an.
Bevor der Dekubitus wieder verbunden wird, muss die Wundbegutachtung und Wunddokumentation durchgeführt werden, damit der Heilungsverlauf beurteilt werden kann. Wenn nötig, können Alginate oder Hydrofasern zur Ausfüllung der kompletten Wundhöhle genutzt werden. Danach wird eine an die Wundphase angepasste Wundauflage aufgebracht und mit einem Sekundärverband fixiert. Durch den Sekundärverband darf keinesfalls Druck entstehen. Druck würde die Mikrozirkulation im Wundgebiet und den Heilungsverlauf beeinträchtigen sowie Nekrosenbildung begünstigen.
Unterdrucktherapie
Bei der Unterdrucktherapie wird durch eine Pumpe in einem in sich geschlossenen System, ein intermittierender oder konstanter Unterdruck auf die Wunde erzeugt. Dieser kann bei übermäßiger Exsudatproduktion helfen und eine zu häufige Unterbrechung der Wundheilung durch vermehrten Verbandwechsel reduzieren. Zusätzlich kann die lokale Unterdrucktherapie die Wundkonditionierung und -reinigung unterstützen sowie Gewebsneubildung und Granulation stimulieren.
Video: Dekubitus, Behandlung und Lagerung
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Kausaltherapie
Für die Versorgung der Wunde ist die Behandlung der Ursache, also die Kausaltherapie, entscheidend. Erst wenn die Ursache behoben ist, kann die Wunde abheilen. Bei einem druckbedingten Dekubitus ist die Druckentlastung enorm wichtig, ansonsten kann die Wunde nicht heilen. Neben einer idealfeuchten Wundbehandlung ist bei einem Dekubitus daher die fachgerechte Positionierung des betroffenen (bettlägerigen) Menschen in intermittierenden Abständen in Seitenlage oder gegebenenfalls auch Bauchlage unerlässlich. Mobile Personen sollten zu regelmäßiger Bewegung und Einnahme von sitzenden oder stehenden Positionen motiviert werden.
Druckentlastung
Durch verschiedene große und kleine Lageveränderungen können Pflegende, Angehörige und zugehörige Menschen mit Dekubitus bei der Heilung gezielt unterstützen. Wenn Betroffene sich nicht mehr selbst bewegen können, sollte eine Hilfsperson diese spätestens alle 2 Stunden in eine neue Position bringen.
Bei der Behandlung eines Dekubitus wird von Mikrolagerung gesprochen, wenn einzelne gefährdete oder betroffene Körperstellen durch Unterlagerung/Polsterung entlastet werden (beispielsweise der Dekubitus an der Ferse). Im Unterschied dazu wird von einer Dekubitus-Makrolagerung gesprochen, wenn Betroffene in regelmäßigen Abständen umgelagert werden, um die dekubitusgefährdeten Körperstellen keinem andauernden Druck auszusetzen.
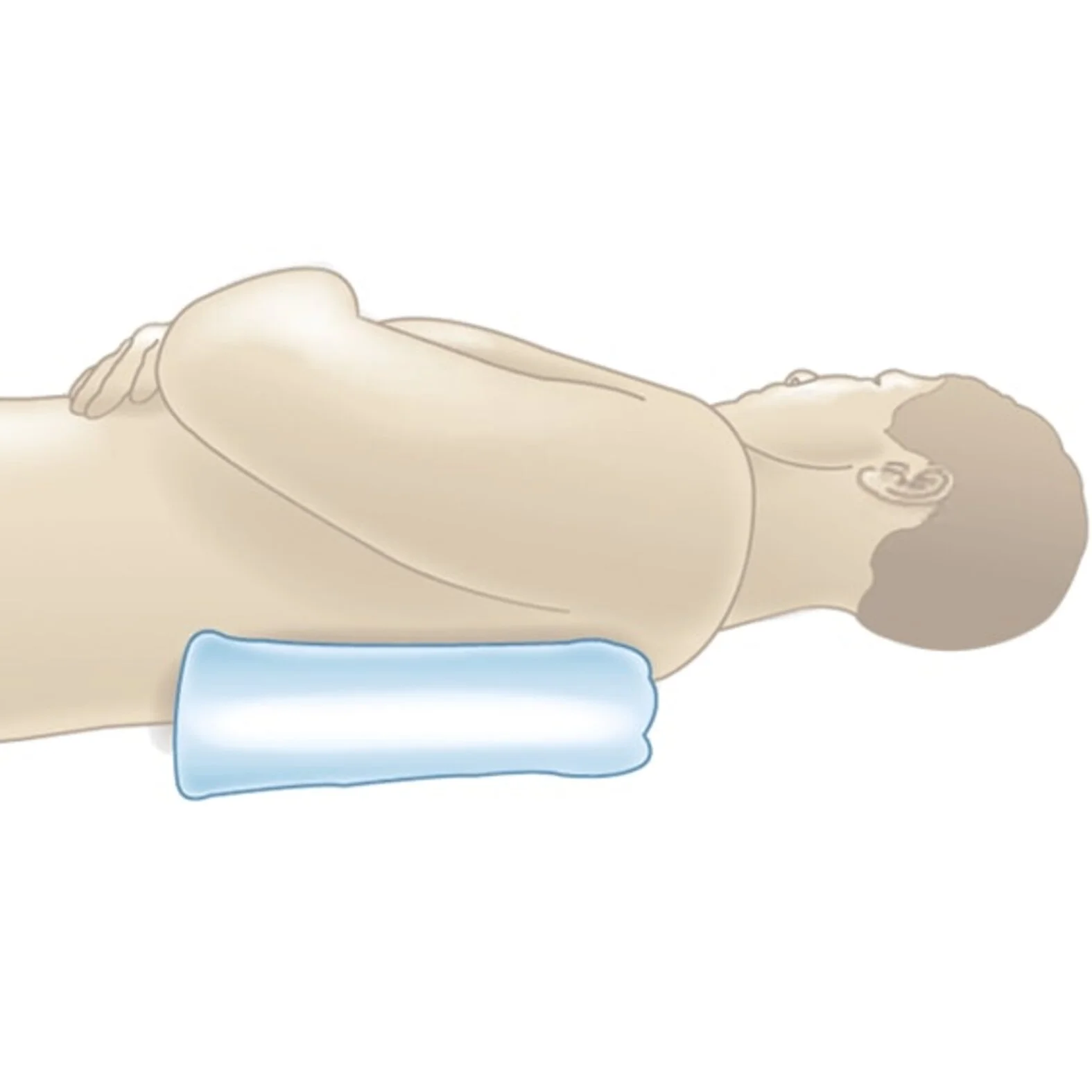
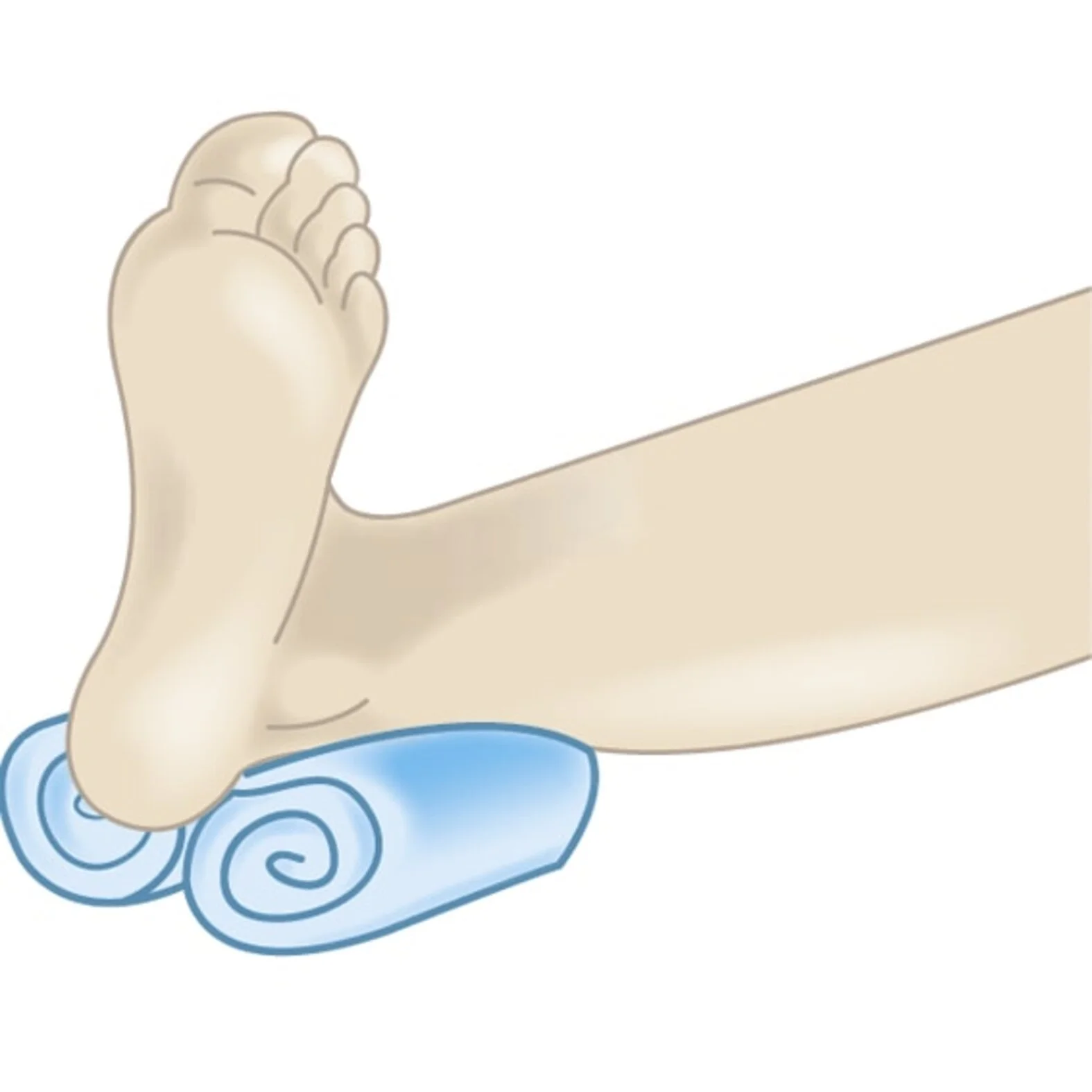
Es gibt verschiedene Methoden zur Druckentlastung, die helfen können, betroffene oder gefährdete Stellen zu entlasten.
- Mikrolagerung (Unterlagerung) durch z.B.:
- 3-fach-Faltung
- Brezel-Faltung
- Makrolagerung (Umlagerung) durch z.B.:
- 30°-Position
- 135°-Position
- LiN-Lagerung
Siehe auch
Positionierung zur DekubitusprophylaxeUrsache und Entstehung
Die Dekubitus-Entstehung wird begünstigt, wenn auf bestimmten Körperstellen über zu lange Zeit zu viel Gewicht lastet. Dadurch werden die Haut und das darunter liegende Gewebe „gedrückt“.
Wodurch entsteht ein Dekubitus?
Durch Scherkräfte, das heißt durch das Verschieben der Hautschichten gegeneinander, wird die Durchblutung gestört. Das Gewebe wird nicht mehr ausreichend mit Sauerstoff und Nährstoffen versorgt und stirbt langsam ab. Gesunde, bewegliche Menschen bekommen keinen Dekubitus. Normalerweise sendet der Körper über das Nervensystem Schmerzsignale aus, wenn auf einer Körperstelle zu viel Druck lastet. Unser Körper antwortet darauf automatisch mit Bewegung, sogar im Schlaf, und verhindert so ein Wundliegen. Diese wichtigen Bewegungen bleiben bei Menschen, die sich nicht selbständig bewegen können, oft aus. Zu den gefährdeten Personen gehören solche, die unter Lähmungen leiden, komatös sind oder auch längere Zeit in einer Operation verbringen.
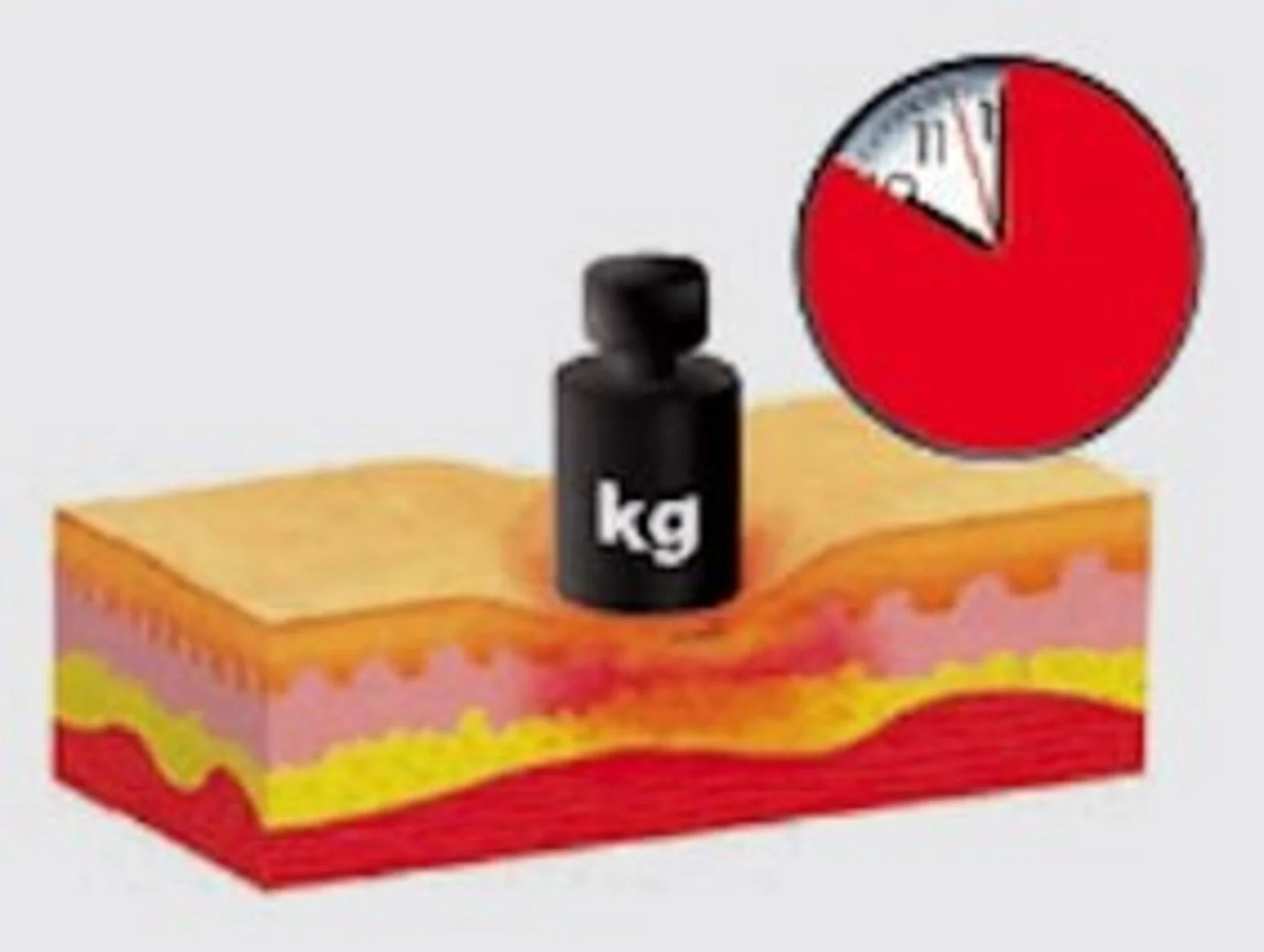
Druck in Relation zur Zeit
Entscheidend für die Dekubitus-Entstehung ist die Einwirkung von Druck in Relation zur Zeit. Neben lang anhaltendem Druck kann nach neuesten Erkenntnissen auch kurzzeitiger hoher Druck einen Dekubitus auslösen (DNQP 2011).
Dabei gilt: Je länger die Liegezeit, desto größer ist die Gefahr eines Druckgeschwürs. Bei längerer Druckeinwirkung ist die verminderte Durchblutung die Ursache für die Dekubitus-Entstehung.
Scherkräfte
Unter Scherung wird im pflegerisch-medizinischen Sprachgebrauch die Verschiebung der verschiedenen Hautschichten gegeneinander verstanden. Sie bewirkt eine Verdrillung der Blutgefäße und unterbindet damit die Blutzirkulation. Scherkräfte haben massive Auswirkungen bei sitzenden Patienten, da der Druck im Sitzen etwa 7-mal höher ist als im Liegen.

Welche Körperstellen sind besonders gefährdet für die Entstehung von Dekubitus?
Zu den besonders gefährdeten Körperstellen gehören die Schulterblätter, die Hüften, die Fersen, aber auch das Gesäß. Vor allem sehr dünne und übergewichtige Personen sind stark gefährdet. Bei Ersteren fehlt die schützende Fettschicht, bei Letzteren verursacht das Körpergewicht zusätzlichen Druck.
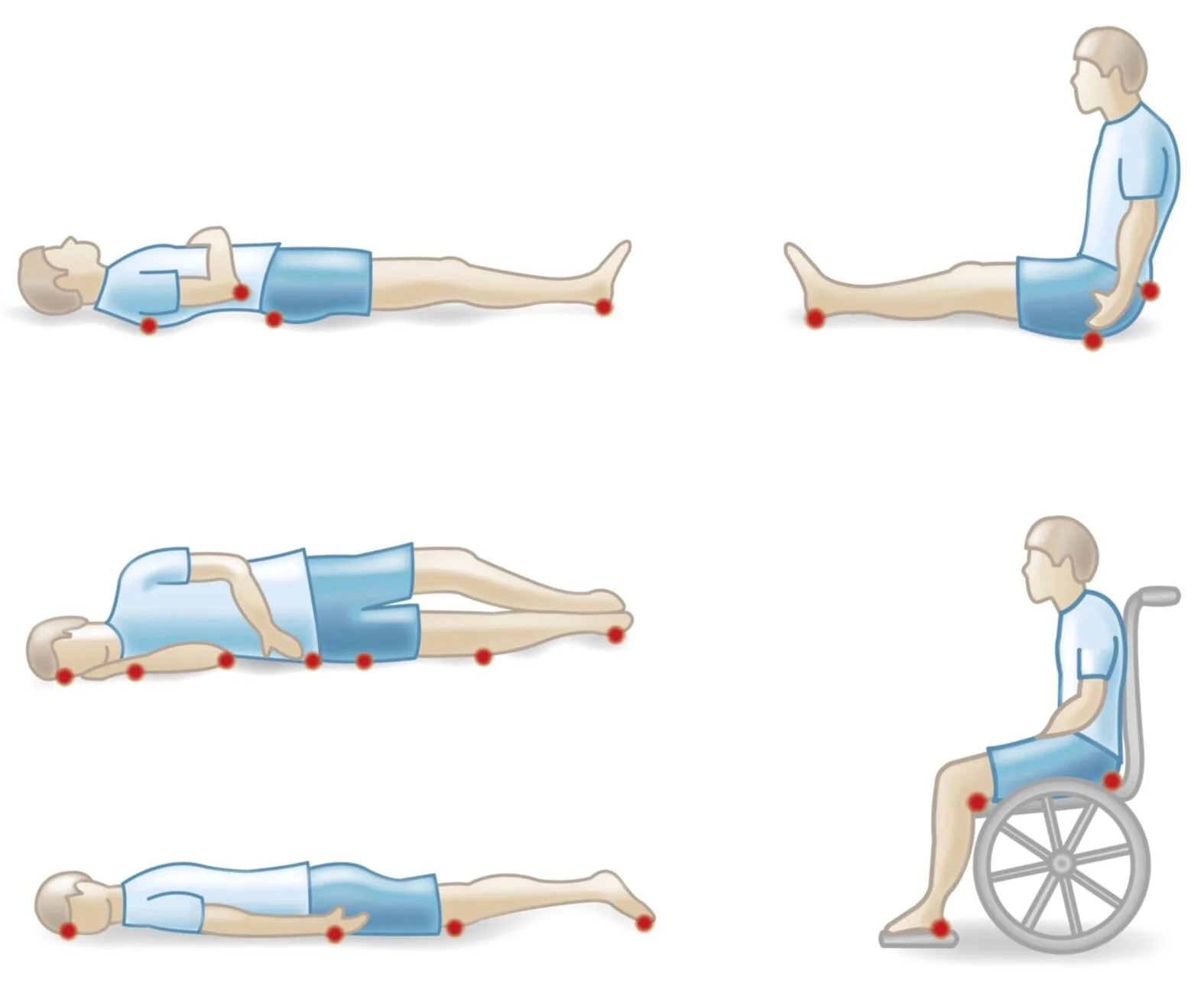
Generell sind besonders die Körperstellen gefährdet, an denen die Haut direkt über dem Knochen liegt.
Risikofaktoren
Für die Entstehung eines Dekubitus sind zahlreiche Risikofaktoren beschrieben. Diese lassen sich weiter in direkte und indirekte Risikofaktoren unterscheiden:
- Direkter Risikofaktor: Druck
- Indirekte Risikofaktoren: z.B. Alter, Vorliegen von Grunderkrankungen, individuelle Anatomie, Einnahme von Medikamenten
Der einzige direkte Risikofaktor ist Druck, da nur Druck tatsächlich einen Dekubitus verursachen kann. Die zahlreichen indirekten Risikofaktoren können die Dekubitusentstehung zwar begünstigen, aber für sich alleine ohne das Auftreten von Druck keinen Dekubitus verursachen.
Vor allem Menschen, die sich durch Krankheit oder durch körperliche Einschränkungen nicht ausreichend bewegen oder ernähren können, sind anfällig für die Entstehung eines Dekubitus. Zu diesen Personen zählen auch Menschen nach einem Schlaganfall mit Lähmungen und/oder Spastiken. Menschen mit Diabetes mellitus und Rückenmarkverletzungen sind ebenfalls besonders gefährdet, da dort die Nerven nicht mehr richtig arbeiten und dies zu Wahrnehmungsstörungen führen kann.
Mit zunehmendem Alter und durch äußere Einflüsse nimmt die Stabilität der Haut allmählich ab. Feuchtigkeit – beispielsweise durch Inkontinenz oder starkes Schwitzen – kann die Stabilität der Haut schwächen. Trockene und rissige Stellen tragen ebenso dazu bei, dass ein Druckgeschwür schneller entstehen kann. Eine gute Körperpflege ist dann besonders wichtig. Auch örtliche und allgemeine Durchblutungsstörungen sind ein Risiko. Erste Anzeichen für einen Gewebeschaden sind an der Haut sichtbare Rötungen. Wenn sich diese nicht wegdrücken lassen, ist äußerste Vorsicht geboten.
Weitere indirekte Risikofaktoren für die Dekubitusentstehung sind:
- Immobilität, Kontrakturen/Paresen
- Schlechter Allgemeinzustand
- Mangelernährung/Dehydration
- Stuhl- und Harninkontinenz
- verminderte Durchblutung, reduzierte Schmerzwahrnehmung
Dekubitus-Prophylaxe
Die Dekubitusprophylaxe zielt wie die Kausaltherapie darauf ab, den Druck auf den gefährdeten Körperstellen zu vermindern und zu verteilen. Dies kann durch die im Abschnitt Kausaltherapie gezeigten Positionierungstechniken, geeignete Hilfsmittel sowie durch Bewegung erreicht werden.
Abpolstern von harten Stellen
Für alle Personen, die dauerhaft liegen müssen, ist es besonders wichtig darauf zu achten, dass das Bettlaken glatt und faltenfrei ist, damit dieses keine Druckstellen verursachen kann. Da auch vermeintlich leichte Gegenstände wie Katheter oder Sondenschläuche bei dauerhafter Druckeinwirkung eine Verletzung bewirken können, sollte hier ebenfalls gut abgepolstert werden.
Eine regelmäßige Druckentlastung der gefährdeten Körperstellen ist die beste Form der Dekubitusprophylaxe. Die Druckentlastung verhindert die Entstehung eines Druckgeschwürs und bei einem bereits vorhandenen Dekubitus unterstützt diese Vorgehensweise die Wundheilung.
Antidekubitus-Weichlagerungsmatratzen
Zur Dekubitusprophylaxe kann eine spezielle Antidekubitusmatratze - oder auch Dekubitusmatratze genannt - verwendet werden. Diese Art von Matratze verteilt das Gewicht der liegenden Person gleichmäßig und reduziert dadurch die Gefahr der Entstehung eines Dekubitus. Man unterscheidet zwischen viskoelastischen Schaumstoffmatratzen und Wechseldrucksystemen, bei denen Luftkammern unterschiedlich belüftet werden und dadurch eine Druckentlastung erzeugen. Sogenannte Wechseldruckmatratzen ermöglichen des Weiteren eine ideale Druckverteilung über den ganzen Körper. Prädisponierte Stellen, wie der Sakralbereich und die Fersenregion, werden dabei so gut wie möglich entlastet.
Die Entscheidung für eines der Systeme sollte patienten-individuell erfolgen. Je nach Dekubitus-Grad, Körpergewicht und Körperwahrnehmung stehen unterschiedliche Matratzen zur Verfügung. Neben der Prophylaxe sind sie auch während der Wundheilung für Menschen mit Dekubitus von Vorteil, da jeder weitere Druck auf die Wunde die Wundheilung verschlechtern kann. Die Antidekubitusmatratzen können aber eine regelmäßige Lagerung der Patienten nicht ersetzen.
Der vom DNQP herausgegebene Expertenstandard Dekubitus-Prophylaxe in der Pflege definiert die Prophylaxe von Dekubitus als pflegefachliche Kernaufgabe und formuliert sieben Ziele.
Dekubitus ExpertenstandardVideo: Dekubitusprophylaxe
Bei Start des Videos werden Informationen an YouTube/Google übermittelt. Mehr hierzu unter: Google Datenschutzerklärung.
Weitere vorbeugende Maßnahmen
Bettklima
Der Raum sollte nicht zu feucht und nicht zu warm temperiert sein. Für Schlafzimmer werden Temperaturen zwischen 16 °C und 18 °C bei einer Luftfeuchtigkeit von 40 % bis 60 % empfohlen. Zu hohe Temperaturen führen zur Bildung von Schweiß, was die Haut schädigen kann und vermieden werden sollte. Ansonsten sollte die Temperatur an die Bedürfnisse der jeweiligen Patientin bzw. des jeweiligen Patienten angepasst werden.
Die verwendete Bett- und Nachtwäsche sollte atmungsaktiv, z.B. aus Baumwolle sein. Wichtig ist auch eine gute Durchlüftung der Matratze und regelmäßiges Lüften des ganzen Zimmers.
Bewegung
Je mehr sich Gefährdete oder Betroffene bewegen, desto besser. Wenn sie sich bewegen, entlasten sie die Druckstelle – das ist das A und O, um einem Wundliegen vorzubeugen. Patientinnen und Patienten sowie ihre Angehörigen sollten dazu angehalten werden, regelmäßige Bewegungsübungen durchzuführen. Wenn sie das nicht mehr können, ist ein regelmäßiges „Umlagern“ durch Andere notwendig.
Ernährung
Eine ausgewogene Ernährung verhindert die Entstehung eines Dekubitus nicht. Aber die Risikofaktoren, wie z. B. ein schlechter Hautzustand, können damit eingegrenzt werden. Wichtig ist, dass der Körper ausreichend mit Nährstoffen versorgt wird. Das erreicht man am besten mit frischen und saisonalen Produkten, besonders mit Obst, Gemüse und wenig magerem Fleisch. Wichtig ist auch, auf eine ausreichende Flüssigkeitszufuhr zu achten.
Der Flüssigkeits- und Ernährungszustand muss patientenindividuell optimiert werden, da durch große Wunden viele Nährstoffe verloren gehen. Der Bedarf an Kalorien und Eiweiß ist deutlich erhöht.
Gesunde Haut ist weniger gefährdet für ein Wundliegen. Daher ist eine gute Hautpflege wichtig:
- Vermeidung von ständig feuchter Haut
- Regelmäßige Reinigung der gefährdeten Körperstellen mit klarem Wasser
- Einsatz von pH-neutralen/milden Seifen und Waschmitteln
- Die Haut immer sorgfältig abtrocknen
- Verwendung von rückfettenden, zum jeweiligen Hauttyp passenden Cremes
- Einsatz und regelmäßiger Wechsel von Inkontinenzprodukten bei Inkontinenz (z.B. Dauerkatheter, Kunststoffhose mit Einlage)
Das DRACO® Dekubitus-Quiz
Downloads zum Thema Dekubitus
Der Erfolg einer Therapie hängt wesentlich von der Mitarbeit und Motivation der Patienten ab.
Adhärenz bei Dekubitus fördern